Почему воспаляются: Почему во сне потеет голова?
Почему во сне потеет голова?
И голова, и любые другие части тела потеют, чтобы снизить температуру тела. Пот выделяется, когда центр терморегуляции в головном мозге фиксирует изменения температуры тела или окружающей среды. Вегетативная нервная система бьёт тревогу, потовые железы получают сигнал, начинают впитывать влагу из окружающих тканей и выбрасывать её на поверхность. Это и есть пот. Когда он испаряется с поверхности тела, снижается температура кожи, а вместе с ней и температура всего организма.
Это опасно или нет?И у детей, и у взрослых ночная потливость считается нормой, если нет других жалоб — чтобы избежать проблем с терморегуляцией, нам нужно потеть. Из-за недостаточной потливости (ангидроза) можно перегреться и получить тепловой удар. Чрезмерная потливость (гипергидроз) сама по себе не причинит вреда организму, но вызывает чувство дискомфорта, особенно по ночам, когда потом пропитывается постельное бельё и подушки.
Но иногда ночной гипергидроз шеи или волосистой части головы может быть признаком чего-то более серьёзного.
Когда это не опасноЕсли причины ночной потливости не связаны с изменениями в организме, то ничего страшного в гипергидрозе нет. Да, неприятно, но не более.
Чаще всего во сне потеет голова из-за плохого доступа к воздуху. У этого, в свою очередь, тоже может быть много причин:
- Злоупотребление средствами для укладки. Они создают плёнку на коже головы, которая не пропускает воздух.
- Частое ношение головных уборов, особенно в тёплое время года.
- Некачественное постельное бельё
- Несоблюдение личной гигиены приводит к закупорке пор, а значит коже головы становится тяжело дышать.
Ещё одна, достаточно банальная причина — неподходящий температурный режим. Если в комнате жарко (это особенно проблемно в отопительный сезон), не стоит удивляться мокрой подушке и простыням — это нормальная реакция организма на некомфортные условия.
Если в комнате жарко (это особенно проблемно в отопительный сезон), не стоит удивляться мокрой подушке и простыням — это нормальная реакция организма на некомфортные условия.
Кроме того, голова и шея могут потеть во сне, если незадолго до этого вы
К сожалению, ночной гипергидроз не всегда можно объяснить реакцией организма на внешние раздражители. Часто это признак того, что в организме что-то не так. Спектр потенциальных проблем очень широк, но их можно объединить в группы:
- Проблемы с органами пищеварения. Из-за нарушения всасывания и переваривания в организм может поступать мало витаминов и других питательных веществ. Ночная потливость головы и шеи может быть признаком их нехватки.

- Гормональные проблемы могут быть как у женщин, так и у мужчин. У женщин ночная потливость свидетельствует о перебоях в балансе эстрогена и прогестерона. А у мужчин — о недостатке эстрогена.
- Инфекции и сопутствующие им воспалительные процессы сильно влияют на теплообмен. При инфекционных заболеваниях почти всегда ночью потеет голова и наступает бессонница, а днём хочется спать.
- Проблемы сердечно-сосудистой системы
- Неврозы и психические расстройства вызывают у больного яркие цветные сны, поэтому активность мозга ночью такая же, как во время бодрствования.

- Эндокринные заболевания: неправильная работа щитовидной железы, сахарный диабет — всё это влияет на гормональный фон и теплообмен.
- Избыток веса нарушает нормальный обмен веществ. Пот — реакция на эти нарушения.
Выяснить настоящую причину, почему во сне потеет голова или шея, сложно. Порой это возможно только с помощью тщательного обследования.
Все неопасные причины можно достаточно легко устранить:
- Меняйте мокрое бельё на сухое. Так вы помешаете болезнетворным микроорганизмам размножаться и уберёте неприятный запах.
- Правильно питайтесь и ведите здоровый образ жизни. Так вы не только уберёте обильную ночную потливость, но и в целом станете себя лучше чувствовать.

- Проветривайте комнату перед сном, чтобы ночью ваше тело «дышало» свежим воздухом. Кроме того, это отличный способ снизить температуру в помещении.
А вот если если ночная потливость уходит корнями в проблемы со здоровьем, ни в коем случае не занимайтесь самолечением — обязательно обратитесь к врачу и пройдите обследование. Помните, что гипергидроз может быть признаком очень серьёзных проблем, и чтобы их победить, узнать о них лучше как можно раньше.
Шишка на шее: опасно или нет?
Шишка на шее может появиться по самым разным причинам: от обычной простуды или фурункула до злокачественных новообразований. Не паникуйте, если обнаружили уплотнение — сперва нужно разобраться в его природе.
Что это может быть?Уплотнения в области шеи часто вызывают страх за здоровье — уж слишком близко крупные артерии, спинной и головной мозг. Но они не всегда опасны — злокачественные образования встречаются редко.
Относительно безопасные уплотнения это:
- Липома (жировик) — скопление жира в необычных для него местах. Такая опухоль абсолютно безопасна, но её можно удалить в косметических целях.
- Фурункул — гнойное воспаление волосяного фолликула. Появляется при ослабленном иммунитете, частых болезнях, недостатке витаминов и инфекциях при сахарном диабете. Фурункул развивается очень быстро и причиняет сильную боль. В больницу стоит обратиться при очень сильном отёке.
- Фиброма
- Увеличенные лимфатические узлы — постоянный спутник инфекционных заболеваний. Лимфаденит со временем проходят самостоятельно. Но если при нажатии на узел вы ощущаете боль и чувствуете на его месте плотные шарики, если есть температура— обратитесь к врачу.

Срочного вмешательства специалистов требуют такие новообразования, как:
- Атерома — закупорка сальной железы, обычно около волосяного фолликула. В ней скапливаются жировые клетки и эпителий, может начаться нагноение. Внешне атерому можно спутать с липомой, но она болезненна и отличается по цвету. Обычно атеромы появляются у людей, страдающих себореей, гипергидрозом или акне.
- Киста шеи — полое образование, заполненное жидкостью. Она опасна тем, что в ней может быстро развиться гнойный процесс и злокачественная опухоль.
- Нейрогенные опухоли — развиваются на окончаниях нервных стволов. Обычно они безопасны, но встречаются и злокачественные образования, лечение которых включает в себя химио- и радиотерапию.
- Лимфогранулематоз — злокачественное увеличение лимфатических узлов. Может долго оставаться незамеченным из-за хорошего общего самочувствия.
- Хемодектома — это разрастание клеток сосудов и нервов.
 Её очень тяжело удалить, часто во время операции приходится полностью иссекать артерии.
Её очень тяжело удалить, часто во время операции приходится полностью иссекать артерии. - Онкология соседних органов — могут быть поражены щитовидная железа, горло, гортань, трахеи. Именно от их болезни на шее чаще всего появляются метастазы. Их тяжело обнаружить на начальных стадиях, так как опухоль безболезненна и не вызывает дискомфорта. Её диагностику сможет грамотно выполнить только специалист.
Шишка на шее может появиться где угодно: сбоку, сзади, под волосами, около позвоночника. Но некоторые виды шишек на шее можно легко определить именно по их местоположению.
Если вы обнаружили уплотнение в правой или левой части шеи, скорее всего это:
- липома,
- фурункул,
- лимфаденит.
Если шишка на шее сзади, особенно около позвоночника — стоит заподозрить нейрогенную опухоль и даже злокачественные образования. А атерома чаще всего располагается сзади на линии роста волос. Но может быть и на любом участке шеи, если там встречаются одиночные волоски.
Но может быть и на любом участке шеи, если там встречаются одиночные волоски.
Так как злокачественные новообразования на первых стадиях не вызывают неприятных ощущений, не откладывайте поход к врачу при первых симптомах.
В первую очередь желательно сделать МРТ-снимки шейного отдела (мягких тканей). Они помогут определить размеры образования, их связь с соседними тканями и сосудами. Специалисту будет проще поставить верный диагноз.
Выбор специалиста зависит от того, что из себя представляет уплотнение. При увеличенных лимфоузлах можно обратиться к терапевту, который сможет определить причину болезни и назначит лечение. Дерматолог поможет при кожных заболеваниях и проконсультирует по косметическим операциям, если вы хотите удалить безопасное образование. Некоторые заболевания, например, киста шеи, образуются около близкого очага инфекции: это может быть запущенный кариес, тонзиллит, ангина. В этих случаях надо будет посетить стоматолога и отоларинголога. Эндокринолог сможет помочь вам в случае заболевания щитовидной железы. К онкологу направят при подозрении на рак. А к хирургу можно обратиться по поводу новообразований, которые подлежат удалению и не лечатся медикаментозно.
Эндокринолог сможет помочь вам в случае заболевания щитовидной железы. К онкологу направят при подозрении на рак. А к хирургу можно обратиться по поводу новообразований, которые подлежат удалению и не лечатся медикаментозно.
Все врачи на приёме сначала проведут визуальный осмотр. Для качественной постановки диагноза пригодятся любые снимки и исследования, сделанные ранее. Однако вас могут отправить на дополнительные обследования, в том числе повторные снимки МРТ. Чаще всего для изучения образования используется УЗИ, рентген, магнитно-резонансная и компьютерная томография. Кроме того, вам могут назначить биопсию (забор образца ткани на анализ) и последующее гистологическое исследование.
Как вылечить шишку на шее?Практически все образования можно удалить хирургическим путём. Но иногда в этом нет необходимости. Например, фурункулы, можно вылечить обеззараживающими и противомикробными средствами.
Уточните у врача характер вашего уплотнения.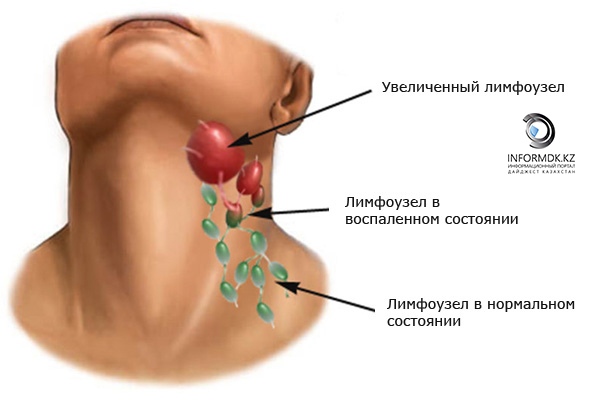 Если есть сомнения в его безопасности, нужно немедленно начать лечение. Основная проблема в том, что доброкачественные образования могут превратиться в злокачественные. А значит относиться к ним легкомысленно нельзя.
Если есть сомнения в его безопасности, нужно немедленно начать лечение. Основная проблема в том, что доброкачественные образования могут превратиться в злокачественные. А значит относиться к ним легкомысленно нельзя.
К сожалению, не всегда. Склонность к липомам и фибромам передаётся по наследству, кисты и хемодектомы тоже не зависят от здоровья и образа жизни. Но с остальными видами опухолей можно бороться.
- Ведите здоровый образ жизни, откажитесь от вредных привычек: это в разы снижает риск заболеть раком.
- Вовремя лечите кожные болезни, относитесь внимательно к полученным травмам.
- Не откладывайте визит к врачу при обнаружении уплотнения — так можно избежать серьёзных осложнений.
Кроме того, желательно заниматься хотя бы лёгкой физической активностью и следить за общим состоянием здоровья. Ну а если вы всё-таки обнаружили у себя шишку в районе шеи — не волнуйтесь зазря. Сходите к специалисту, сделайте МРТ мягких тканей шеи и строго выполняйте рекомендации врача.
Отчего и почему воспаляется десна? — FDC Французская стоматологическая клиника
Красивая улыбка и белые зубки, ну кто же не мечтает об этом? Но по мимо зубов, особое внимание нужно уделять деснам, дабы они всегда были здоровые, не кровоточили, и не воспалялись. Это придаст вам уверенности в себе, и непередаваемого шарма вашей улыбке.
Но случается так, что зубы и десна могут болеть и вызывать дискомфорт, это может быть не только во время чистки зубов, но и при приеме пищи, и даже в обычное время. Часто свидетельством о наличие проблемы с деснами может выступать кровь, которую вы сплевываете в то время, когда чистите зубы, это случается по разным причинам, и одна из них-бактерии.
Единой причины не существует, как правило, это комплексная проблема, в нее входит неправильная гигиена, зубные камни и многое другое. Все эти проблемы ведут за собой появление бактерий и инфекции, что сами посудите, не самое приятное.
Иногда гигиена полости рта невыход из положения, так как причиной воспалительного процесса может быть неправильно установленная пломба, которая в любой момент может выпасть или наоборот, давить на десну и вызывать болезненные ощущения.
Еще одной причиной болезней десен является несоответствующая зубная щетка, которая может быть либо достаточно жесткой, либо крайне мягкой. К этому нужно отнестись ответственно, ведь на кону стоит ваша улыбка и здоровье.
Если углубится в проблему воспаления десен, можно проследить связь между болезнями внутренних органов или других хронических заболеваниях, которые напрямую отражаются на здоровье зубов и полости рта в целом. При наличие какой-либо из таких проблем, к вопросу о красоте улыбки нужно подходить комплексно, изначально устраняя первичную причину болезней десен и зубов.
Наиболее современные методики лечения и новаторский подход к делу представлены в стоматологии с мировым именем French Dental Clinic (FDC), именно здесь вам помогут не только устранить проблему десен и зубов, но и сделать все для того, чтобы она не появилась снова.
Большой опыт в работе стоматологии, а также ее высокий уровень в обслуживании стали визитной карточкой French Dental Clinic.
После того, как вы проконсультируетесь со специалистами в клинике, вам будет предоставлена информация о ценах, а также вы сможете записаться на прием к ведущим стоматологам FDC.
Вся методика лечения подбирается сугубо индивидуально, исходя из конкретного случая. Для этого наши специалисты сперва устанавливают причину болезни десен и зубов, а уже потом приступают непосредственно к лечению. Все проходит на высшем уровне и по самым современным мировым стандартам качества. На нашем сайте вы подробно можете ознакомится с перечнем услуг, а также задать вопрос нашему специалисту.
В заключении, хочется отметить, что не только гигиена, но также регулярная профилактика поможет Вам на долго забыть о проблеме десен и зубов. Ведь здоровая и белоснежная улыбка, это залог успешной и счастливой жизни.
Здоровые зубы и крепкое здоровье
FDC станет для вас и вашей семьи приятной находкой на пути к безупречной эстетике и крепкому здоровью.
Анальные бахромки — симптомы, диагностика, лечение в ТС Клинике в Краснодаре
Анальные бахромки – это кожные складки в области анального отверстия. Они не болят, не кровоточат и могут незначительно отекать в предменструальный период и при выраженных физических нагрузках. Манипуляция по удалению бахромок помогает стать женщине не только прекраснее, но и увереннее в себе.
АНАЛЬНЫЕ БАХРОМКИ: что это?
Перианальные (анальные) бахромки – это кожные образования в виде мягких складок, образующихся в области анального отверстия. Назвать перианальные бахромки заболеванием сложно, это скорее косметические дефекты. Образоваться они могут после перенесённого воспаления геморроидальных узлов, в случае отсутствия лечения данного заболевания и дальнейшего самостоятельного частичного «рассасывания» геморроидальных узлов.
В ЧЕМ ОПАСНОСТЬ?
Бывают случаи, когда при попадании инфекции бахромки воспаляются, доставляя неприятные ощущения, такие как зуд, кровоточивость и болезненность. Больший вред причиняется психологическому состоянию человека. В первую очередь нарушается полноценная половая жизнь, так как человек чувствует себя неловко, обнажаясь перед своим партнёром, и находится в постоянном напряжении во время полового акта.
АНАЛЬНЫЕ БАХРОМКИ: СИМПТОМЫ
Сами по себе геморроидальные бахромки не имеют специфических клинических проявлений. Однако они способны причинять значительный дискомфорт. Анальные бахромки могут:
- воспаляться и увеличиваться в размерах;
- вызывать зуд, раздражение кожи;
- приводить к образованию мокнущих;
- участков на коже возле анального отверстия.
АНАЛЬНЫЕ БАХРОМКИ: ЛЕЧЕНИЕ
Радиоволновой метод
- достигается наилучший косметический эффект
- процедура абсолютно безболезненна и занимает от 10 до 20 минут
- возможно удаление бахромки в день обращения
-
пациентка сразу возвращается к своему привычному образу жизни, что очень важно при современном ритме жизни.

АНАЛЬНЫЕ БАХРОМКИ: ПРИЧИНЫ
Геморрой — наиболее распространенная причина развития анальных бахромок. Бахромки могут образовываться из-за растягивания кожи в течение продолжительного времени.
- Стойкие запоры
- Затяжные роды
- Сфинктерит, анальные трещины

Панариций: Описание, причины, симптомы, диагностика и лечение
Панариций у ребенка представляет собой воспалительный процесс, протекающий в основном в тканях верхней фаланги пальца руки или ноги. Панарицию всегда предшествуют мелкие проникающие травмы мягких тканей, не прошедшие должной обработки обеззараживающими средствами, особенно при повреждениях эпидермиса у новорожденных.
Залеченный местной терапией панариций у новорожденных склонен к частым рецидивам в старшем возрасте.
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция: кожный, околоногтевой, подногтевой, подкожный, костный, суставной, костно-суставной, сухожильный.
Причины
Причины возникновения панариция всегда связаны с инфицированием травмированных мягких тканей пальцев рук и ног у детей. Способов занесения инфекции множество: царапины, оставленные животными, занозы, не обработанные антисептиками порезы, царапины, ссадины пальца, полученные при падении во время уличных игр. Неаккуратная либо нечастая обрезка ногтей, вросшие ногти у новорожденных также часто становятся причиной травм кутикул, а в дальнейшем – околоногтевого панариция.
Неаккуратная либо нечастая обрезка ногтей, вросшие ногти у новорожденных также часто становятся причиной травм кутикул, а в дальнейшем – околоногтевого панариция.
Симптомы
Симптомы панариция развиваются быстро. Сначала воспаляются глубокие слои кожи, поверхность кожи краснеет. Если лечение отсутствует, начинается гнойный процесс. Образовывается пузырь с мутным серовато-желтым гноем. Область гнойника сильно болит, жжет. На этом этапе нельзя откладывать лечение, воспаление будет усугубляться, гнойник расти, проникая еще глубже в ткани.
Различные виды панариция проявляют свои специфические симптомы. Но существуют общие признаки, указывающие на острый гнойный воспалительный процесс:
— Палец руки, ноги отекает, опухает, поверхность кожи сильно краснеет. Если нагноение усугубляется, цвет кожи приобретает синюшный оттенок.
— Воспалившаяся область сильно болит, боль пульсирующая, постоянная, усиливающаяся.
— Подвижность пальца ограничена, ребенок не может согнуть, разогнуть пораженный палец, каждое движение приносит боль.
— Из-за острого воспаления повышается температура.
Диагностика
Диагноз выставляется на основании клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом. Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке или ноге.
Лечение
Лечение панариция нужно начинать на самой ранней стадии, как только станут заметны первые симптомы. Тогда можно обойтись без оперативного вмешательства, ограничившись консервативными методами терапии. Консервативное лечение эффективно только во время серозно-инфильтративной стадии нагноения. Применяются методы местной гипотермии, УВЧ-терапии, сеансы электрофореза, ультразвука, ванночки с солью и содой, повязки на основе спирта и лекарственных препаратов.
При запущенном процессе проводится операция с применением местной анестезии. Иногда применяют альтернативные методы анестезии, включая общий наркоз. Врач делает разрезы тканей в пораженной области, удаляет омертвевшие участки кожи, вводит антибиотик местного действия в глубокие слои эпидермиса.
Жизнеспособные ткани дренируют, разрезы дезинфицируют, далее следует перевязка. Перед перевязкой врач тщательно осматривает разрезы, нет ли свищевого входа в глубокие слои тканей, где и расположен очаг нагноения.
Чтобы разрезы заживали быстрее и не происходило повторное инфицирование, назначают курс местной и общей антибактериальной терапии — антибиотики и антисептики.
симптомы и лечение у взрослых, описание болезни и рекомендации, какой использовать спрей для носа от синусита
Среди опасных осложнений врачи выделяют:
- менингит — воспаление в оболочках головного или спинного мозга;
- отит — воспалительный процесс в ухе;
- воспаление легких, острый бронхит;
- эпидуральный либо субдуральный абсцесс (очаговое скопление гноя) мозга;
- ангину, тонзиллит;
- конъюнктивит, неврит зрительного нерва;
- образование тромбов в сосудах головы;
- заражение крови.

Некоторые из перечисленных состояний могут привести к летальному исходу.
Методы лечения
Консервативные методы лечения незапущенного синусита направлены на борьбу с инфекцией, болью и снятие воспаления. Крайне важно восстановить дренирование носовых пазух, то есть обеспечить свободное выведение слизи. Для этого применяются сосудосуживающие препараты, например, «Африн». Они способны устранить отек слизистой оболочки носа, за счет чего застоявшееся содержимое постепенно выходит. Параллельно проводится процедура промывания. Во время нее могут использоваться:
- Синус-катетер ЯМИК. Врач создает в полости носа больного отрицательное давление, в результате чего гнойное содержимое откачивается. После он вводит антибактериальный раствор. Как правило, для полного выздоровления требуется провести около 3-5 таких процедур.
- Отсос-аспиратор «Кукушка». Сначала сосуды полости носа сужают, используя назальный спрей, затем в один носовой ход вводят лекарство, а через второй — его отсасывают аспиратором.
 Во время манипуляции пациент все время должен говорить «ку-ку». После промывания в носовые пазухи вводят лекарственные средства.
Во время манипуляции пациент все время должен говорить «ку-ку». После промывания в носовые пазухи вводят лекарственные средства.
Читать подробнее про Африн
К консервативным методам лечения синусита также относятся ингаляции, особенно эффективные при использовании небулайзера. Во время процедуры в полость носа вводятся микроскопические частицы лекарства в режиме пульсации, что обеспечивает проникновение действующих веществ в удаленные очаги воспаления.
Безоперационное лечение синусита безболезненно и эффективно. Длится оно от 7 до 10 дней.
Лекарства, применяемые при синусите
То, какое лекарство от хронического синусита будет назначено пациенту, зависит от причины, спровоцировавшей застой секрета в пазухах. При бактериальных поражениях обязательна антибактериальная терапия. При вирусах антибиотики, наоборот, не используются — это может привести к нарушению иммунитета и микрофлоры и переходу патологического процесса в хроническую форму.
Если наблюдаются симптомы аллергического синусита, лечение включает в себя прием антигистаминных средств. При всех острых формах параллельно могут назначаться рассасывающие лекарства, обеспечивающие профилактику возникновения спаек в пазухах.
Физиотерапевтические процедуры
Из физиотерапевтических процедур при синусите используются:
- УВЧ носовых пазух — воздействие ультравысокими частотами;
- электрофорез — введение лекарств с помощью тока;
- фонофорез — предполагает комплексное воздействие медикаментами и ультразвуком;
- диадинамические токи — накладывание электродов в области пазух для облегчения болей;
- квантовые лучи — при такой терапии на воспаленные области воздействуют лазером.
Операция
Если болезнь синусит запущена, а консервативные методы лечения не дают ожидаемых результатов, пациенту назначают хирургическое лечение. Оно необходимо, чтобы убрать препятствие в носу, которое мешает полноценному очищению пазух. Операция может проводиться с использованием эндоскопа — особого оптического прибора, с помощью которого можно визуально контролировать все манипуляции.
Операция может проводиться с использованием эндоскопа — особого оптического прибора, с помощью которого можно визуально контролировать все манипуляции.
Эндоскопическая операция
Современное эндоскопическое оборудование дает возможность быстро и без высоких рисков для здоровья пациента исправить практически любые дефекты аномального строения носовой полости, удалить кисты, полипы, утолщенные участки слизистой, разросшиеся костные образования. Во время эндоскопической операции разрезы не производятся — доступ осуществляется через носовые пути.
В носовую полость вставляется специальная трубка, по бокам которой идет один или два канала (в них вводятся рабочие инструменты хирурга). Врач изучает состояние оперируемой зоны с помощью системы видеонаблюдения. Это позволяет ему удалить все измененные ткани. После эндоскопии в пазухах не остается гноя — его удаление также производится под визуальным контролем.
«АФРИН®» против синусита
Лечение хронического тонзиллита у взрослых и детей
Хронический тонзиллит – одно из самых распространенных заболеваний у взрослых, серьезность и значимость которого во многих случаях недооценивается.
Значительная часть пациентов обращает внимание на эту проблему лишь в период обострения, решаясь на визит к врачу лишь при неэффективности домашнего лечения. Такой подход чреват присоединением осложнений, последствия которых могут оставаться на всю жизнь.
Термин «Тонзиллит» происходит от латинского названия небных миндалин или гланд. Это особые парные округло-миндалевидные образования, расположенные с обеих сторон между нёбом и корнем языка, на границе ротовой полости и глотки. Их основой является лимфоидная ткань, она отвечает за созревание лимфоцитов (иммунокомпетентных клеток) и выработку с их помощью иммунного ответа.
Небные миндалины относятся к периферическим иммунным органам и вместе с другими миндалинами формируют защитное лимфоглоточное кольцо Пирогова-Вальдейера. Их задача – распознавание и последующее уничтожение болезнетворных микроорганизмов, создание иммунного барьера на уровне глотки. Такая защита работает и против проникающих извне инфекционных агентов, и против собственной условно-патогенной флоры.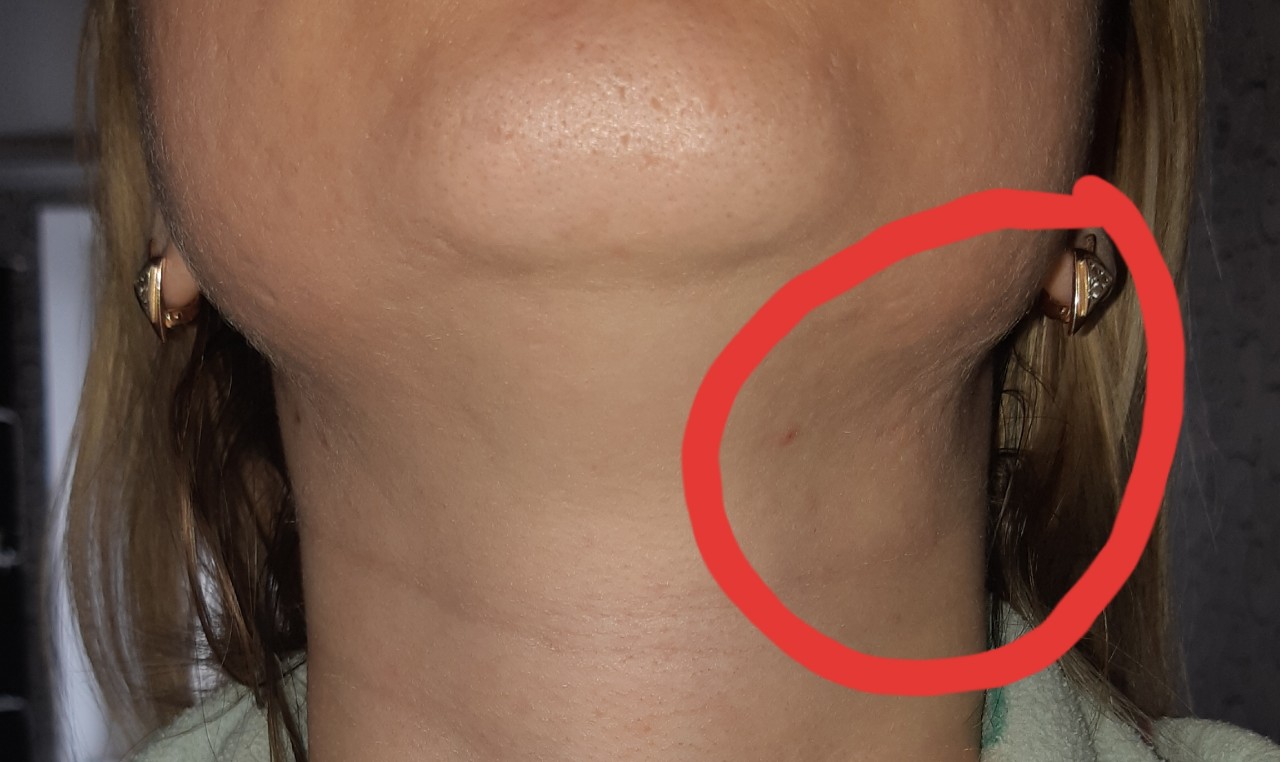
В большинстве случаев этот процесс протекает бессимптомно. Но иногда быстро уничтожить возбудителей не удается, они начинают размножаться в естественных углублениях (криптах и лакунах) гланд и провоцируют воспаление. Такое состояние называют тонзиллитом.
Выделяют 2 формы заболевания:
- Острый тонзиллит или ангина, длительность болезни обычно не превышает 10–14 дней. По характеру воспаления может быть катаральной, фолликулярной или лакунарной. После уничтожения возбудителя все симптомы болезни нивелируются, а миндалины очищаются и возвращаются к прежнему состоянию.
- Хронический тонзиллит, характеризующийся длительным воспалением миндалин. Гланды увеличены, в их углублениях постоянно сохраняется гнойно-микробный (казеозный) субстрат.
Хроническая форма тонзиллита, почему воспаляются гланды
Инфекция – основная причина воспаления миндалин. Острая форма болезни в 70% случаев обусловлена вирусами, остальные 30% приходятся на бактериальную и грибковую флору. Поэтому ангины чаще всего сопровождают ОРЗ и носят сезонный характер.
Поэтому ангины чаще всего сопровождают ОРЗ и носят сезонный характер.
Поражение гланд при хронических тонзиллитах в 80% случаев имеет бактериальную природу. Основные возбудители заболевания:
- β-гемолитический стрептококк.
- Стрептококк группы А.
- Золотистый стафилококк.
- Гемофильная палочка.
- Редко встречающиеся бактерии: микоплазмы, хламидии и др.
Вирусы при хронической форме болезни оказывают преимущественно провоцирующее, дестабилизирующее действие. Острые и хронические рецидивирующие вирусные инфекции ослабляют иммунную защиту, что создает условия для активации бактериальной флоры. К такому же результату приводят переохлаждения, острые интоксикации, прием холодной или раздражающей пищи.
Особенности хронической формы болезни
Хроническое воспаление небных миндалин может иметь несколько клинических вариантов:
- Латентная форма, когда пациент не испытывает значимого дискомфорта в глотке и не сталкивается с признаками обострения заболевания.
 Такие люди считают себя здоровыми и не подозревают об имеющемся в их глотке дремлющем инфекционно-воспалительном очаге.
Такие люди считают себя здоровыми и не подозревают об имеющемся в их глотке дремлющем инфекционно-воспалительном очаге. - Периодически рецидивирующий тип болезни. Возможны вялотекущие обострения и эпизоды ярко очерченного воспаления самой миндалины, прилегающих небных дужек и стенки глотки. Между периодами обострения воспалительный процесс утихает, но полностью не ликвидируется.
При хроническом тонзиллите в гландах нарушено дренирование и естественное самоочищение крипт (складок) и лакун (углублений), в их глубине постоянно сохраняются гной, живые и погибшие бактерии, токсины. Это поддерживает постоянное воспаление, чрезмерно стимулирует сторожевые иммунные клетки, провоцирует токсико-аллергические реакции.
Формирующийся при хроническом тонзиллите иммунный ответ недостаточен для окончательного подавления инфекционного процесса, он лишь сдерживает активность возбудителей. Нарушение этого хрупкого баланса ведет к обострению болезни или запускает иммунные нарушения.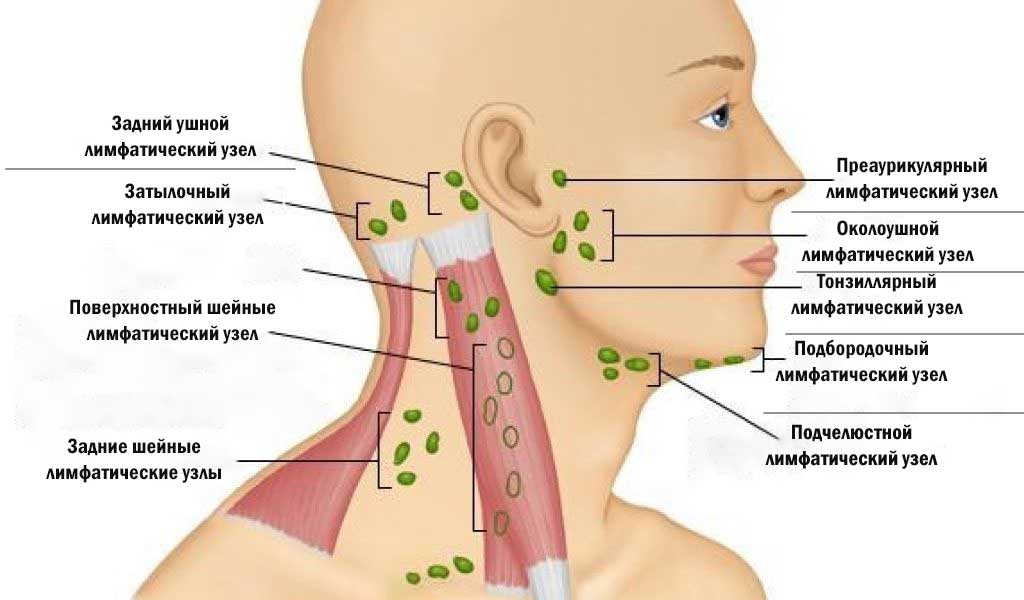
Зачем лечить хронический тонзиллит
Хронически воспаленные небные миндалины становятся постоянным очагом инфекции. При снижении иммунитета она может распространяться на другие миндалины и окологлоточную клетчатку, захватывать полость носа и околоносовые придаточные пазухи, спускаться в нижележащие отделы дыхательного тракта.
Но воспалительная реакция миндалин – не основная проблема хронического тонзиллита. Постоянное раздражение иммунных сил не только ослабляет защитный ответ, но и создает предпосылки для присоединения аномальных реакций. В организме появляются антитела, которые изначально вырабатываются против β-гемолитического стрептококка, но проявляют агрессию к соединительной ткани.
Такая вторичная патология называется ревматизмом или болезнью Сокольского-Буйо. Это системное приобретенное заболевание с аутоиммунным механизмом, причем излюбленными мишенями для антител являются клапаны сердца и синовиальные оболочки мелких суставов.
Ключевым очагом стрептококковой инфекции и местом первичного образования ревматических аутоантител являются воспаленные небные миндалины.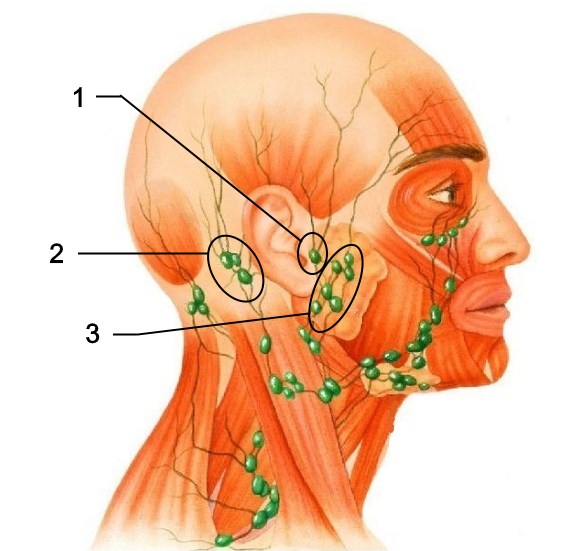 Поэтому грамотное лечение хронического тонзиллита – это действенная профилактика ревматизма и его осложнений.
Поэтому грамотное лечение хронического тонзиллита – это действенная профилактика ревматизма и его осложнений.
Как правильно лечиться
Грамотное лечение хронического тонзиллита включает комплекс мер для ликвидации инфекционного воспаления и глубокой санации (очищения) миндалин. Это необходимо для предупреждения рецидивов болезни, подавления аллергических и аутоиммунных процессов, восстановления защитной функции глоточного лимфоаденоидного кольца.
Распространенные ошибки при лечении гланд:
- Используется только местное лекарство от ангины, с отказом от рекомендованной системной антибактериальной терапии.
- Препарат подбирается пациентом самостоятельно, без учета характера воспаления, состава и чувствительности микрофлоры.
- Препараты для лечения хронического тонзиллита принимаются бессистемно либо вместо рекомендованных лекарств применяется народное средство от болезни.
- Досрочное прекращение лечения, терапия завершается вскоре после стихания боли в горле и уменьшения других симптомов обострения.

- Уклонение от лечения между периодами обострения, отказ от предлагаемой операции.
- Позднее обращение к врачу, на этапе присоединения осложнений.
Такой подход – основная причина затяжного и осложненного течения болезни, формирования лекарственной устойчивости (резистентности) возбудителей. Лечение хронического тонзиллита у взрослых должно проводиться комплексно, под контролем врача.
Лечимся без операции
Консервативное лечение включает общую и местную медикаментозную терапию, физиотерапию, промывания лакун и другие методы очищения миндалин. Назначаются антибактериальные, противовоспалительные, противоаллергические, иммуномодулирующие средства.
Консервативная терапия широко применяется в современной оториноларингологии. Но она не всегда позволяет полностью вылечивать тонзиллит. Гланды могут оставаться увеличенными даже после медикаментозного подавления инфекции и глубокого очищения, сохраняется риск рецидивов и осложнений. Примерно у 1/3 пациентов возникает необходимость лечить заболевание хирургическим путем.
Примерно у 1/3 пациентов возникает необходимость лечить заболевание хирургическим путем.
Операции при тонзиллите: от традиционных методов к современным техникам
Показания для хирургического лечения:
- Наличие 2 и более раз в году эпизодов обострения болезни, с преобладанием гнойного воспаления.
- Частые (более 4 раз в год) обострения тонзиллита, даже если они протекают без осложнений.
- Обострения редкие, но появились признаки осложнений со стороны сердца, суставов, почек или других органов.
- Болезнь протекает латентно (скрыто), но стала причиной развития ревматизма и других системных заболеваний.
Длительное время считалось, что хронически воспаленные миндалины подлежат тотальному удалению. Такая операция называется тонзилэктомией. Она позволяет устранить очаг инфекции, но пробивает ничем не корректируемую брешь в защитном лимфоидном кольце глотки.
В настоящее время тонзилэктомия проводится редко, в основном при выраженных гнойно-деструктивных изменениях гланд.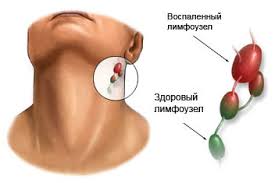 Во всех остальных случаях ЛОР-врачи отдают предпочтение органосохраняющим операциям, стараясь оставить островок функционально активной ткани миндалин.
Во всех остальных случаях ЛОР-врачи отдают предпочтение органосохраняющим операциям, стараясь оставить островок функционально активной ткани миндалин.
Но резекция (частичное отсечение гланд) сопряжена с сохранением риска рецидива болезни. Ведь такая процедура не гарантирует ликвидацию всей воспаленной и инфицированной ткани. Использование лазера улучшает результат за счет дополнительного обеззараживающего и иммуномодулирующего эффекта в зоне операции, но все же не полностью решает проблему рецидивов. Тем не менее лазерные технологии признаны приоритетными при лечении тонзиллита.
Интратонзиллярная лазерная деструкция: оптимальный вариант лечения
В 1994 году в РФ профессором Коренченко был запатентован новый высокорезультативный способ лечения тонзиллита – интратонзиллярная лазерная деструкция воспаленных гланд. Эта малоинвазивная методика позволяет ликвидировать воспалительные очаги, одновременно сохраняя неповрежденную лимфоидную ткань и целостность миндалины.
При лазерной деструкции происходит прицельное уничтожение гнойного содержимого лакун и прилегающей зоны воспаления с помощью лазера.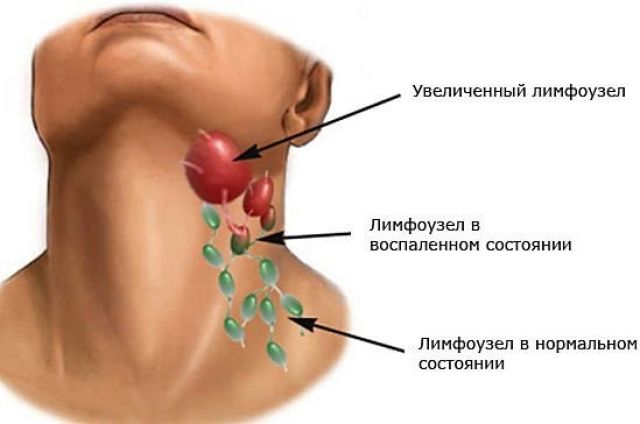 Используемое излучение губительно для бактерий и измененных клеток, но безопасно для здоровой лимфоидной ткани и слизистой оболочки. Поэтому такая процедура позволяет глубоко обеззараживать миндалины, не разрушая их и не провоцируя рубцевание. После лазерной деструкции активируются процессы регенерации, восстанавливается работа иммунной системы.
Используемое излучение губительно для бактерий и измененных клеток, но безопасно для здоровой лимфоидной ткани и слизистой оболочки. Поэтому такая процедура позволяет глубоко обеззараживать миндалины, не разрушая их и не провоцируя рубцевание. После лазерной деструкции активируются процессы регенерации, восстанавливается работа иммунной системы.
Интратонзиллярная лазерная деструкция
Лазерная хирургия под контролем эндоскопа
Местная анестезия
Время вмешательства 10-20 минут
Время пребывания в клинике — 1 час
Бесплатное наблюдение — 1 год (тариф годовой)
Стоимость 27 900 руб
Хронический тонзиллит – коварное заболевание, способное привести к серьезным осложнениям даже при минимально выраженных симптомах поражения миндалин. Поэтому лечение этой патологии требует грамотного, комплексного подхода, с использованием высокорезультативных методик.
В специализированной ЛОР-клинике доктора Коренченко предпочтение отдается малоинвазивным органосохраняющим операциям в комбинации с медикаментозной терапией.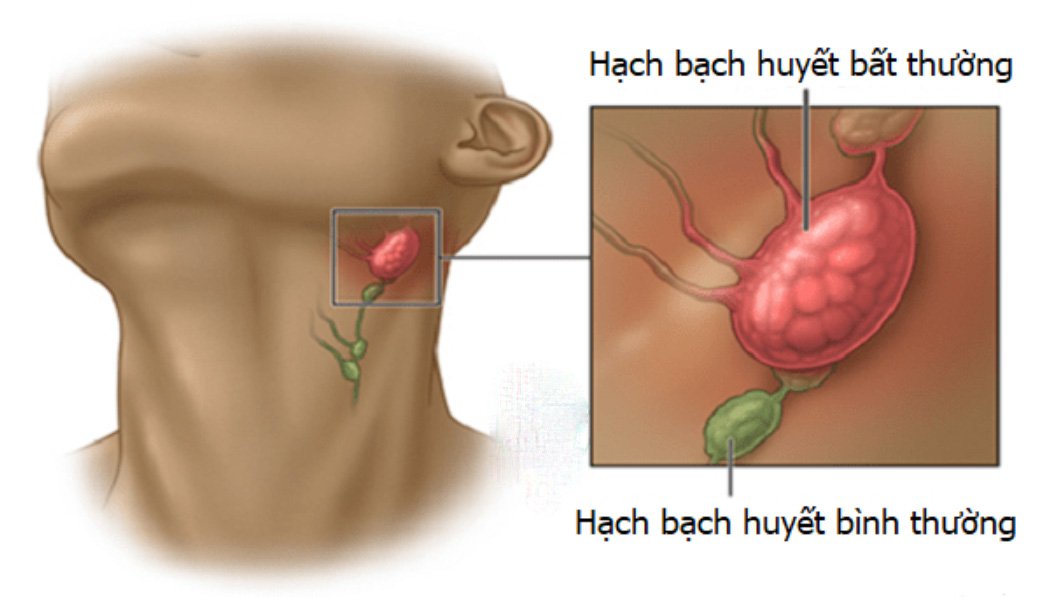 Все процедуры проводятся под визуальным эндоскопическим контролем и не доставляют пациенту значимого дискомфорта.
Все процедуры проводятся под визуальным эндоскопическим контролем и не доставляют пациенту значимого дискомфорта.
Аллергия: причины, диагностика и лечение
В марте 2020 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) выпустило предупреждение о безопасности, чтобы предупредить общественность о том, что автоинъекторы адреналина (EpiPen, EpiPen Jr. и дженерики) могут работать неправильно. . Это может помешать человеку получить лечение, которое может спасти жизнь во время чрезвычайной ситуации. Если у человека есть рецепт на автоинжектор адреналина, он может просмотреть рекомендации производителя здесь и поговорить со своим врачом о безопасном использовании.
Аллергическая реакция возникает, когда иммунная система человека становится сверхчувствительной к определенным веществам, таким как продукты питания, пыльца, лекарства или пчелиный яд.
Вещество, вызывающее аллергическую реакцию, называется аллергеном. Многие аллергены — это повседневные вещества, которые безвредны для большинства людей. Однако аллергеном может быть все, что угодно, если иммунная система имеет на него определенный тип неблагоприятной реакции.
Многие аллергены — это повседневные вещества, которые безвредны для большинства людей. Однако аллергеном может быть все, что угодно, если иммунная система имеет на него определенный тип неблагоприятной реакции.
Одна из функций иммунной системы — уничтожать вредные вещества в организме.Если у человека аллергия на какое-либо вещество, его иммунная система отреагирует так, как если бы это вещество было вредным, и попытается его уничтожить.
Более 50 миллионов человек в Соединенных Штатах ежегодно испытывают аллергическую реакцию. Эта реакция может привести к появлению таких симптомов, как отек. Если отек поражает дыхательные пути, это может стать опасным для жизни.
Из этой статьи вы узнаете о факторах риска, симптомах и методах лечения, связанных с аллергией.
Поделиться на PinterestАллергия развивается, когда иммунная система чрезмерно реагирует на вещество, которое обычно безвредно. Аллергия развивается, когда иммунная система человека чрезмерно реагирует на вещества, которые обычно безвредны.
При первом контакте с аллергеном человек обычно не испытывает реакции. Иммунной системе часто требуется время, чтобы повысить чувствительность к этому веществу.
Со временем иммунная система учится распознавать и запоминать аллерген. При этом он начинает вырабатывать антитела, которые атакуют его при воздействии. Это накопление называется сенсибилизацией.
Некоторые аллергии носят сезонный характер. Например, симптомы сенной лихорадки могут достигать пика в период с апреля по май, когда количество пыльцы деревьев и трав в воздухе выше. При повышении количества пыльцы человек может испытывать более серьезную реакцию.
Это аллергия или непереносимость? Узнайте о различиях здесь.
Аллергическая реакция вызывает воспаление и раздражение. Однако конкретные симптомы будут зависеть от типа аллергена. Например, аллергические реакции могут возникать в кишечнике, коже, носовых пазухах, дыхательных путях, глазах или носовых проходах.
Ниже приведены некоторые триггеры и симптомы, которые они могут вызывать у людей с аллергией.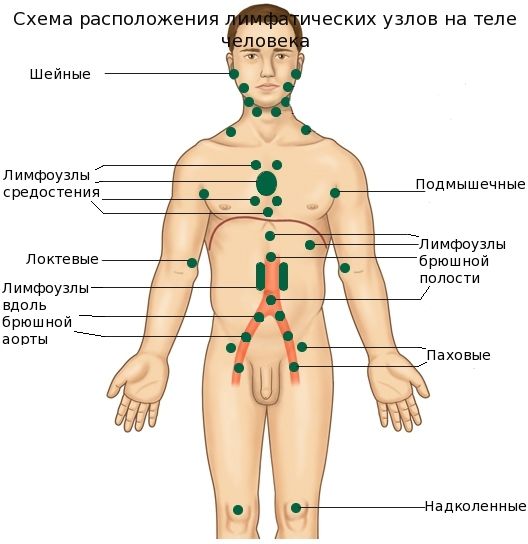
Пыль и пыльца
- заложенный или заложенный нос
- зуд в глазах и носу
- насморк
- опухшие и слезящиеся глаза
- кашель
еда
- рвота
- опухший
- покалывание на языке во рту
- отек губ, лица и горла
- спазмы желудка
- одышка
- ректальное кровотечение, преимущественно у детей
- зуд во рту
- диарея
укусы насекомых
- хрипы
- значительный отек в месте укуса
- внезапное падение артериального давления
- кожный зуд
- одышка
- беспокойство
- крапивница или красная и очень зудящая сыпь, которая распространяется по всему телу
- головокружение
- кашель
- стеснение в груди
лекарства
- хрипы
- отек языка, губ и лица
- сыпь
- зуд
Если симптомы становятся серьезными, может развиться анафилаксия.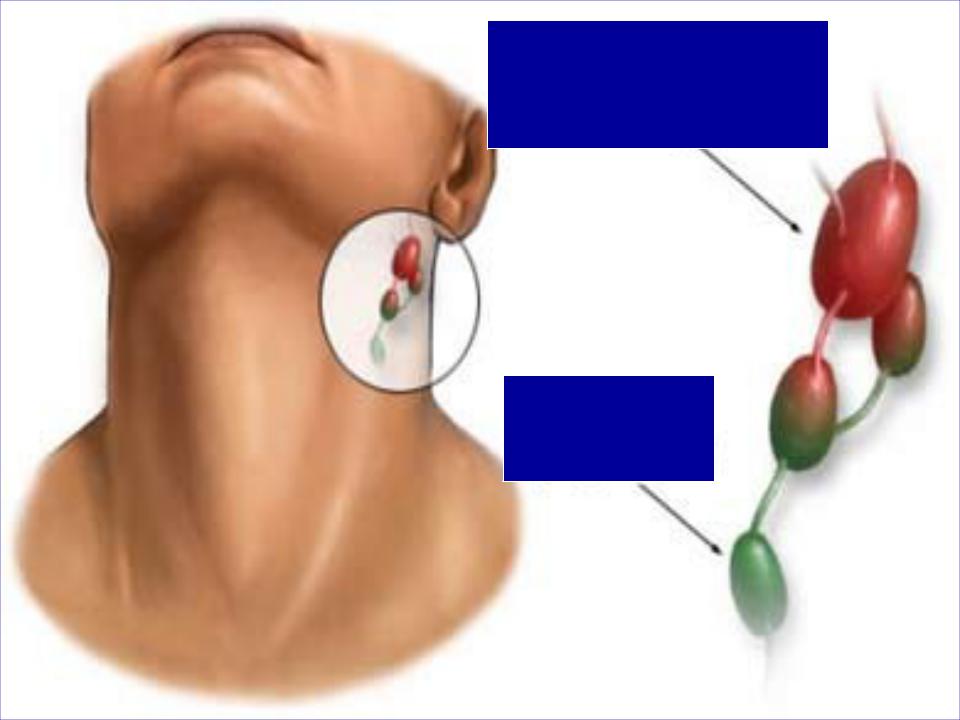
Анафилаксия — самая тяжелая форма аллергической реакции. Это неотложная медицинская помощь, которая может быть опасной для жизни. Анафилаксия может развиваться быстро, симптомы проявляются в течение нескольких минут или часов после воздействия аллергена.
Исследования показывают, что анафилаксия чаще всего поражает кожу и дыхательную систему.
Некоторые симптомы включают:
- крапивница, покраснение и зуд
- затрудненное дыхание
- свистящее дыхание
- отек
- низкое артериальное давление
- изменения частоты сердечных сокращений
- головокружение и обмороки
- потеря сознания
распознавание эти симптомы могут иметь решающее значение для своевременного лечения.
Узнайте больше о симптомах анафилактического шока здесь.
Когда возникает аллергическая реакция, аллергены связываются с антителами, вырабатываемыми организмом, называемыми иммуноглобином E (IgE). Антитела борются с чужеродными и потенциально вредными веществами в организме.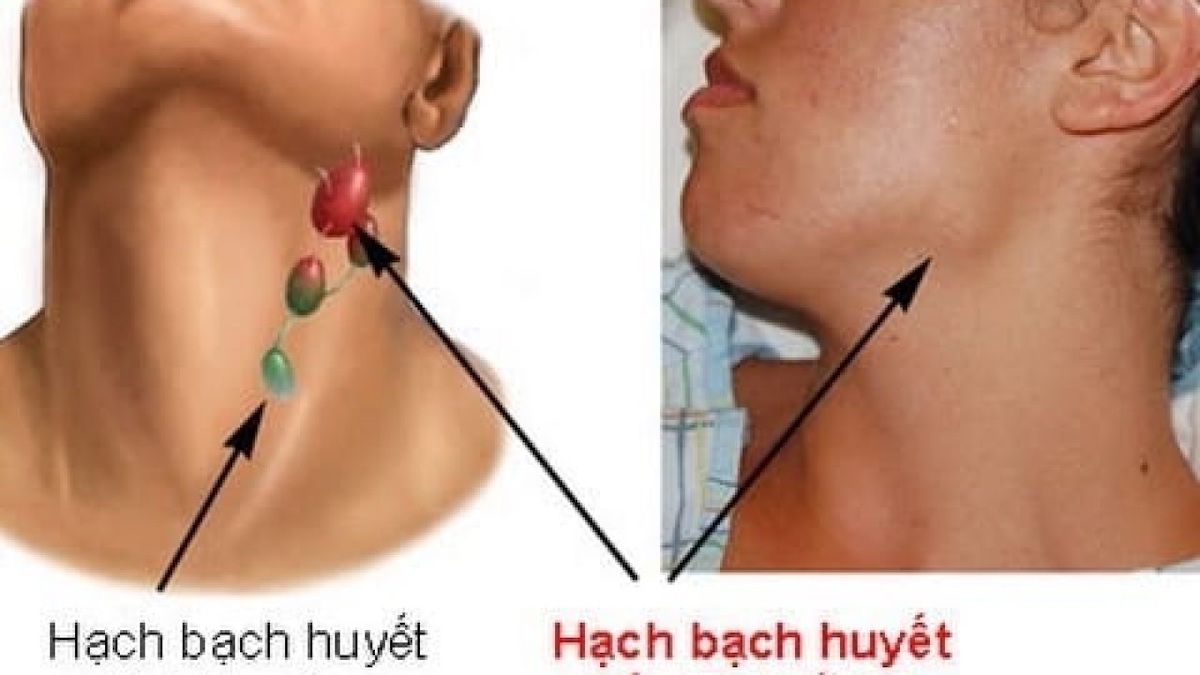
Как только аллерген связывается с IgE, определенные типы клеток, включая тучные клетки, выделяют химические вещества, которые вызывают симптомы аллергической реакции.
Гистамин — одно из этих химических веществ. Это вызывает сокращение мышц дыхательных путей и стенок кровеносных сосудов.Он также дает указание слизистой оболочке носа производить больше слизи.
Люди могут иметь более высокий риск аллергии, если они моложе 18 лет или имеют личный или семейный анамнез астмы или аллергии.
Некоторые исследователи предположили, что те, кто родился путем кесарева сечения, также могут иметь более высокий риск аллергии, поскольку они не подвергаются воздействию микробиома матери во время родов.
Возможные аллергены могут появиться практически где угодно.
Теоретически у человека может быть аллергия на любую пищу.Определенные компоненты, такие как глютен, белок, присутствующий в пшенице, также могут вызывать реакции.
Восемь продуктов, которые могут вызвать аллергию:
- яйца, особенно белки
- рыба
- молоко
- арахис
- древесные орехи
- ракообразные моллюски
- пшеница
- соя
Узнать больше о еде здесь аллергия.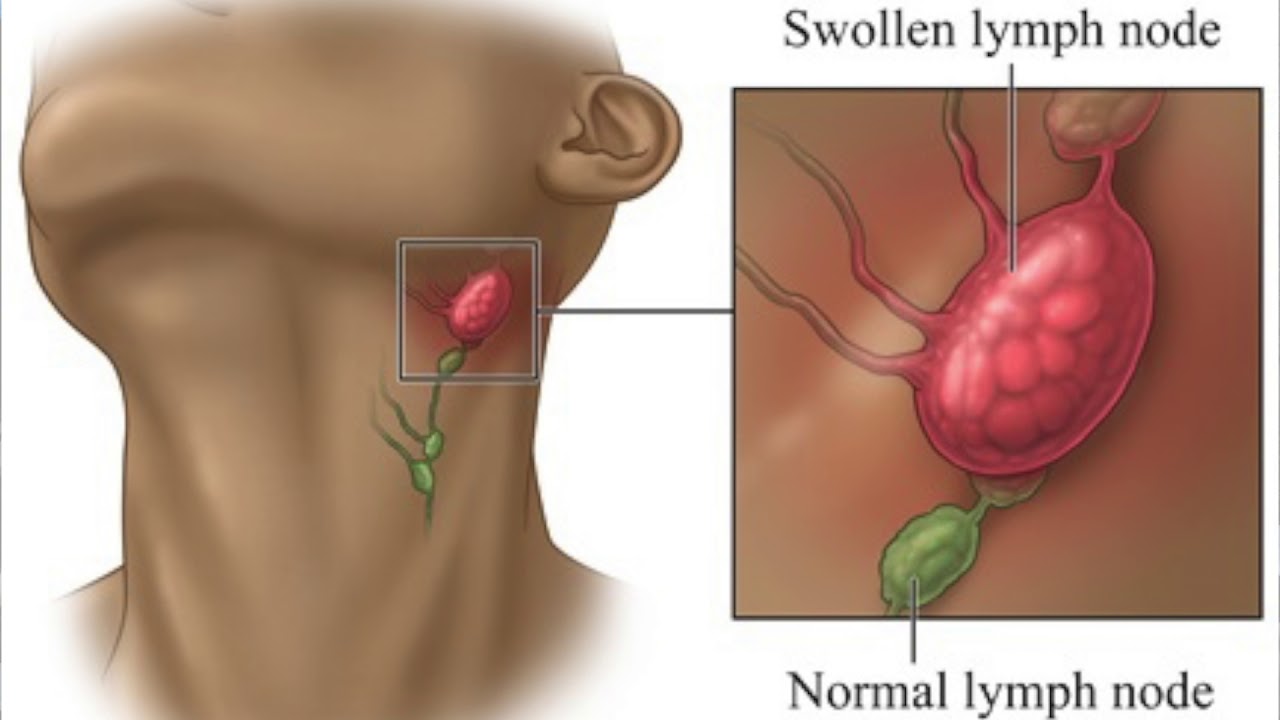
Некоторые другие распространенные аллергены включают:
- шерсть домашних животных, перхоть, чешуйки кожи или слюна
- плесень и грибок
- лекарства, такие как пенициллин
- укусы и укусы насекомых
- тараканов, ручейников, мошек и моли
- пыльца растений
- бытовая химия
- металлы, такие как никель, кобальт, хром и цинк
- латекс
Если человек считает, что у него может быть аллергия, его врач сможет помочь ему определить причину Реакция.
Человек должен быть готов объяснить:
- любые симптомы, которые он заметил
- , когда и как часто они возникают
- , что кажется им причиной
- любой семейный анамнез аллергии
- , есть ли у других членов семьи аллергия или нет. аналогичная реакция
Врач может порекомендовать некоторые анализы или направить человека к специалисту.
Тесты
Ниже приведены некоторые примеры тестов на аллергию:
- Анализы крови: Они измеряют уровни антител IgE к конкретным аллергенам в иммунной системе.

- Кожные уколы: Врач уколет кожу небольшим количеством возможного аллергена. Если кожа реагирует и становится зудящей, красной или опухшей, у человека может быть аллергия.
- Патч-тесты : Чтобы проверить контактную экзему, врач может прикрепить металлический диск с небольшим количеством предполагаемого аллергена к спине человека. Они проверят кожную реакцию через 48 часов, а затем еще раз через 2 дня.
Американский колледж аллергии, астмы и иммунологии может помочь человеку найти сертифицированного аллерголога.
Лучший способ справиться с аллергией — избегать аллергенов, но это не всегда возможно. В этих случаях может помочь лечение.
Лекарства
Лекарства не излечивают аллергию, но могут помочь человеку справиться с симптомами реакции.
Многие процедуры доступны без рецепта. Однако перед использованием лекарства человек должен поговорить с фармацевтом или врачом.
Варианты включают:
- Антигистаминные препараты: Они блокируют действие гистамина, который иммунная система высвобождает во время реакции.

- Противоотечные средства: Помогают облегчить заложенность носа.
- Кортикостероиды: Они доступны в форме таблеток, крема, назального спрея или ингалятора. Они помогают уменьшить воспаление.
- Иммунотерапия: Это может помочь человеку развить долгосрочную толерантность. Человек будет принимать постепенно увеличивающиеся дозы аллергена в виде таблеток или инъекций.
- Антагонисты лейкотриеновых рецепторов (антилейкотриены): Они могут помочь при некоторых аллергиях, если другие методы лечения не помогли.Лекарства блокируют некоторые химические вещества, вызывающие отек.
Анафилаксия — это потенциально опасная для жизни неотложная медицинская помощь, которая может потребовать госпитализации.
Если у человека возникло затруднение дыхания в результате воздействия аллергена, ему потребуется немедленное лечение. Обычно это автоинжектор.
Использование автоинжектора
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) рекомендует, чтобы люди с риском анафилаксии всегда носили с собой два автоинъектора адреналина.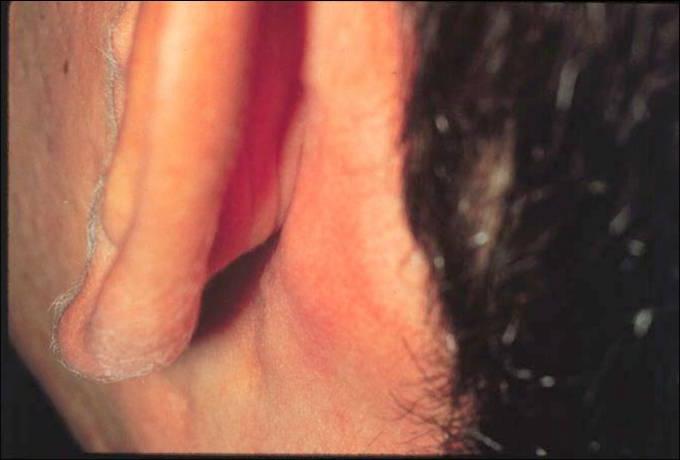 Если одна доза неэффективна, человеку понадобится вторая.
Если одна доза неэффективна, человеку понадобится вторая.
Используйте автоматический инъектор, чтобы ввести отмеренную дозу адреналина (адреналина) в течение нескольких минут после появления любых серьезных симптомов. Кто-то должен также вызвать скорую помощь.
EpiPen — это обычный автоматический инъектор. При использовании EpiPen FDA советует людям:
- Держите инжектор в кулаке оранжевым концом вниз.
- Снимите синий предохранитель другой рукой, не сгибая, не скручивая и не совершая каких-либо движений вбок.
- Поверните оранжевый конец и плотно прижмите его к внешней стороне бедра под прямым углом к ноге. Когда игла выйдет из оранжевого конца, раздастся щелчок.
- Удерживайте иглу на месте не менее 3 секунд.
- После активации оранжевый конец закроет иглу, и окно будет заблокировано. Если кончик иглы все еще виден, не используйте его повторно.
Не используйте большой палец, чтобы откинуть синий предохранитель. Всегда готовьте инжектор двумя руками.
Всегда готовьте инжектор двумя руками.
Неправильное снятие предохранительного устройства может привести к слишком раннему выпуску содержимого из инжектора. В результате в устройстве может не оказаться лекарства, когда оно нужно человеку.
EpiPen — это всего лишь один тип инжектора; есть много разных версий. Все форсунки имеют одинаковый эффект, но способы их использования могут отличаться.
Ссылки ниже содержат инструкции по использованию различных типов:
Узнайте больше о лекарствах от аллергии здесь.
Невозможно предотвратить или вылечить аллергию, но можно предотвратить реакцию или устранить симптомы, если она возникнет.
Тем, кто подвержен риску аллергической реакции, следует:
- Принять меры, чтобы избежать воздействия известных аллергенов.
- Носите две автоматические форсунки и знайте, как их правильно использовать.
- Сообщите друзьям, родственникам, коллегам и другим людям об аллергии и о том, как пользоваться автоинжектором.

- Подумайте о том, чтобы носить браслет с медицинской идентификацией с указанием аллергии.
- Пройдите тест на аллергию, чтобы узнать, каких веществ следует избегать.
Что такое ХОБЛ?
Хроническая обструктивная болезнь легких (ХОБЛ) — это хроническое заболевание легких.Со временем ситуация ухудшается, и на ее скорость влияет ряд факторов.
ХОБЛ может включать хронический бронхит, эмфизему и необратимую или рефрактерную астму. У некоторых людей с ХОБЛ есть все три состояния.
Продолжайте читать, чтобы узнать больше о ХОБЛ, включая ее симптомы, типы, причины и некоторые варианты лечения.
Поделиться на PinterestБольной ХОБЛ может испытывать кашель, одышку и хрипы.ХОБЛ — прогрессирующее заболевание, а это значит, что со временем оно ухудшается.
Скорость прогрессирования значительно варьируется в зависимости от человека и типа заболевания. Лечение и изменение образа жизни могут существенно повлиять на скорость прогрессирования ХОБЛ.
По данным Американской ассоциации легких, более 15 миллионов человек в Соединенных Штатах имеют диагноз ХОБЛ, и гораздо больше людей страдают этим заболеванием, даже не подозревая об этом.
Все формы ХОБЛ отрицательно влияют на легкие и вызывают проблемы с дыханием. Однако точная физиология и тип повреждения легких могут различаться.
Хронический бронхит и эмфизема часто являются причиной ХОБЛ. Оба имеют тенденцию развиваться в более позднем возрасте из-за таких факторов, как курение табака. Обычно они включают прогрессирующее снижение, которое приводит к преждевременной смерти.
Рефрактерная астма также может быть формой ХОБЛ. Этот тип астмы тяжелый и необратимый — он не поддается лечению лекарствами, которые обычно лечат астму.
Все типы ХОБЛ вызывают похожие признаки и симптомы, но они могут различаться по степени тяжести. Симптомы ХОБЛ обычно обостряются, время от времени становясь более серьезными.
Типичные симптомы включают:
- одышку
- свистящее дыхание
- стеснение в груди
- кашель
- повышенное выделение слизи
- усталость
По данным Национального института сердца, легких и крови, основной причиной ХОБЛ в США курение сигарет. Воздействие других раздражителей легких, таких как следующие, также может способствовать развитию заболевания:
Воздействие других раздражителей легких, таких как следующие, также может способствовать развитию заболевания:
- пассивное курение
- загрязнение воздуха
- химические вещества
В редких случаях может играть генетическое заболевание, называемое дефицитом альфа-1-антитрипсина. роль в возникновении ХОБЛ.У человека с этим дефицитом низкий уровень белка альфа-1-антитрипсина в печени, что делает его более восприимчивым к повреждению легких.
Диагностика ХОБЛ начинается с физического осмотра и анализа симптомов и истории болезни человека.
Дополнительные тесты могут подтвердить первоначальный диагноз врача. Врач может запросить рентген грудной клетки и тест на функцию легких, который измеряет количество воздуха, которое человек может выдохнуть, и продолжительность полного выдоха.
Дальнейшие тесты могут помочь определить степень заболевания.Например, анализ газов артериальной крови может измерять уровни кислорода и углекислого газа в организме.
Заболевания легких, являющиеся формами ХОБЛ, включают:
- Эмфизема : Повреждает воздушные мешочки или альвеолы в легких.
- Хронический бронхит : Воспаление бронхов.
- Рефрактерная астма : Воспаление и сужение дыхательных путей, которые лекарства не могут исправить.
Другие состояния, связанные с ХОБЛ, включают:
- Бронхоэктатическая болезнь : Это включает воспаление и рубцевание дыхательных путей, что приводит к образованию большого количества слизи.
- Пневмония : Люди с ХОБЛ более склонны к развитию пневмонии и других легочных инфекций.
Врачи используют систему стадирования для классификации степени тяжести ХОБЛ на основе результатов спирометрического тестирования.
Спирометрические измерения
Человек проходит спирометрический тест в кабинете врача. Он включает в себя надувание в мундштук устройства, называемого спирометром, которое измеряет функцию легких.
Спирометр регистрирует, сколько воздуха может выдохнуть человек, пытаясь полностью опорожнить легкие.Это измерение называется принудительной жизненной емкостью.
Также устройство записывает, сколько воздуха человек может выдохнуть за 1 секунду, что может указывать на тяжесть ХОБЛ.
GOLD
Глобальная инициатива по хронической обструктивной болезни легких (GOLD) разработала систему классификации ХОБЛ, основанную на результатах спирометрии.
Классификация GOLD также учитывает симптомы человека, случаи госпитализации из-за ХОБЛ и количество обострений заболевания.
Четыре степени ХОБЛ включают:
- степень 1: легкая
- степень 2: умеренная
- степень 3: тяжелая
- степень 4: очень тяжелая
Лечение ХОБЛ может помочь предотвратить обострения, замедлить течение прогрессирование болезни и улучшение качества жизни человека. План лечения может включать комбинацию следующего:
Лекарства
Ингаляционные лекарства, включая бронходилататоры и стероиды, могут облегчить симптомы.
Бронходилататоры, такие как альбутерол, расслабляют мышцы дыхательных путей, открывая их.
Стероиды, такие как флутиказон, уменьшают воспаление в легких.
Кислородная терапия
У людей с ХОБЛ может быть пониженный уровень кислорода. Дополнительная кислородная терапия может помочь улучшить эти уровни и облегчить одышку.
BIPAP
Двухуровневое положительное давление в дыхательных путях (BIPAP) нагнетает давление в легкие, облегчая дыхание.
BIPAP может помочь облегчить одышку, повысить уровень кислорода и удалить углекислый газ из легких.
Изменения образа жизни
Изменения образа жизни могут принести пользу людям с ХОБЛ. Например, отказ от курения может замедлить прогрессирование заболевания.
Также может помочь изменение диеты. Например, переедание или употребление продуктов, вызывающих газообразование, может вызвать вздутие живота, которое может давить на диафрагму, усиливая одышку.
Некоторым людям с ХОБЛ полезно есть меньше и чаще.
Кроме того, важно обновлять вакцинацию, например, от гриппа и пневмонии.Это может снизить риск инфекций, которые могут стать серьезными у людей с ХОБЛ.
Легочная реабилитация
Классы легочной реабилитации сочетают обучение с программой упражнений под присмотром взрослых.
Участники узнают, как управлять своим заболеванием легких. Это может включать:
- тактику раннего выявления инфекции
- стратегии экономии энергии
- дыхательные упражнения
Упражнения могут помочь уменьшить одышку и укрепить сердце и другие мышцы для улучшения повседневной работы.
Также некоторые добавки могут помочь с симптомами ХОБЛ. О них читайте здесь.
ХОБЛ является третьей по значимости причиной смертности от болезней в США. Исследования в области лечения продолжаются.
По данным Центров по контролю и защите заболеваний, за последние 20 лет от ХОБЛ умерло больше женщин, чем мужчин.
Причина может заключаться в том, что женщины, как правило, получают диагноз позже, чем мужчины, когда болезнь прогрессирует и лечение становится менее эффективным.
CDC также сообщает, что женщины, по-видимому, более восприимчивы к негативному воздействию вредных веществ, таких как загрязнение окружающей среды, которые могут увеличить риск развития ХОБЛ.
Общий прогноз ХОБЛ зависит от стадии заболевания и любых других проблем со здоровьем, которые есть у человека. Люди по-разному реагируют на лечение, и это тоже может существенно повлиять на мировоззрение.
ХОБЛ — это прогрессирующее длительное заболевание легких, ограничивающее способность дышать.Выраженность симптомов человека зависит от стадии заболевания.
Различные методы лечения и другие вмешательства могут замедлить прогрессирование болезни, контролировать симптомы и предотвратить осложнения.
Обычно врач порекомендует лекарства и изменить образ жизни, включая отказ от курения.
Высокий уровень, низкий уровень и нормальный диапазон
С-реактивный белок — это вещество, которое печень вырабатывает в ответ на воспаление. Тест на С-реактивный белок измеряет количество этого белка в крови. Тест может помочь диагностировать острые и хронические состояния, вызывающие воспаление.
Тест может помочь диагностировать острые и хронические состояния, вызывающие воспаление.
Широкий спектр воспалительных состояний может вызывать повышение уровня С-реактивного белка (СРБ), включая следующие:
Значительно высокие уровни СРБ, превышающие 350 миллиграммов на литр (мг / л), почти всегда являются признаком серьезного заболевания. основное заболевание. Наиболее частой причиной является тяжелая инфекция, но плохо контролируемое аутоиммунное заболевание или серьезное повреждение тканей также могут привести к высокому уровню СРБ.
Нет необходимости голодать или избегать жидкости перед тестом на СРБ. Однако люди, прошедшие тест на высокочувствительный CRP (hs-CRP), вероятно, будут проходить другие анализы крови одновременно, и для них может потребоваться предварительное голодание в течение 9–12 часов.
Тест hs-CRP отличается от теста CRP. Тест hs-CRP определяет более низкие уровни CRP в кровотоке (0,5–10 мг / л), тогда как тест CRP измеряет уровни в более высоком диапазоне (10–1000 мг / л).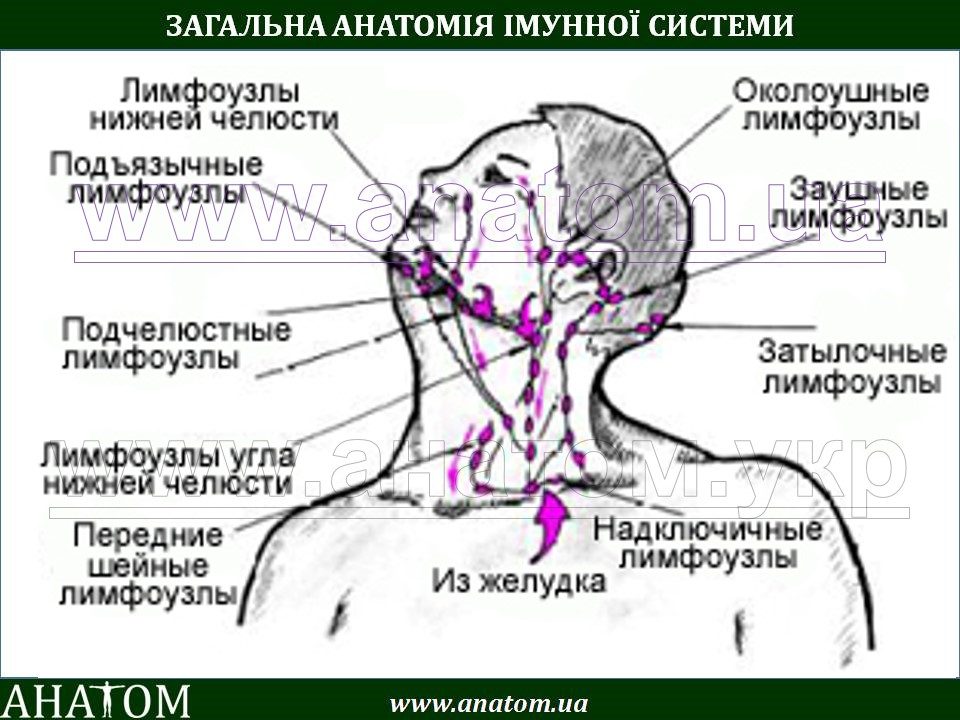 Врачи будут использовать тест hs-CRP для оценки риска развития сердечно-сосудистых заболеваний.
Врачи будут использовать тест hs-CRP для оценки риска развития сердечно-сосудистых заболеваний.
Некоторые условия, которые могут вызвать повышенный уровень hs-CRP, включают:
Получение образца для анализа займет всего несколько минут и должно быть относительно безболезненным, если не считать укол иглой.
Симптомы повышенного уровня СРБ полностью зависят от основного состояния, которое их вызывает.
Многие люди с инфекциями или травмами средней степени тяжести или состояниями, вызывающими хроническое воспаление, могут испытывать похожие симптомы. К ним относятся:
- необъяснимое истощение
- боль
- жесткость, болезненность и слабость мышц
- субфебрильная температура
- озноб
- головная боль
- тошнота, потеря аппетита и расстройство желудка
- трудности со сном или бессонница
- необъяснимая потеря веса
Люди с очень высоким уровнем СРБ наиболее подвержены острой бактериальной инфекции.
Признаки острой инфекции включают:
- высокая температура
- учащенное сердцебиение
- неконтролируемое потоотделение, озноб или дрожь
- неконтролируемая или постоянная рвота, рвота или диарея
- затрудненное дыхание
- сыпь или крапивница
- пересохшая губы, рот и кожа
- головокружение или дурноту
- сильная головная боль, боль в теле, скованность или болезненность
- потеря сознания
В настоящее время нет установленного стандарта для уровней СРБ в крови, и рекомендации различаются.
Однако, как правило, к CRP применяются следующие классификации:
- Уровни между 3 мг / л и 10 мг / л слегка повышены и обычно являются результатом хронических состояний, таких как диабет, гипертония, или факторов образа жизни, включая табак. курение и малоподвижный образ жизни.
- Уровни от 10 мг / л до 100 мг / л умеренно повышены и обычно возникают из-за более значительного воспаления, вызванного инфекционной или неинфекционной причиной.

- Уровни выше 100 мг / л сильно повышены и почти всегда являются признаком тяжелой бактериальной инфекции.
Результаты теста hs-CRP указывают на риск развития сердечно-сосудистых заболеваний у человека соответственно:
- Низкий риск составляет менее 1 мг / л.
- Умеренный риск составляет от 1 мг / л до 3 мг / л.
- Высокий риск превышает 3 мг / л.
Уровни СРБ, которые слегка или умеренно повышены, может быть трудно интерпретировать.
Огромный диапазон условий может немного повысить уровни CRP, и, поскольку не существует стандартного референсного диапазона, установленного для CRP, обычно нет возможности сделать какие-либо выводы, глядя только на уровни CRP.
Следующие факторы также могут затруднить интерпретацию уровней CRP:
- Лекарства : Лекарства, уменьшающие воспаление в организме, такие как некоторые лекарства, снижающие уровень холестерина (статины) и специфические нестероидные противовоспалительные препараты (НПВП) , может снизить уровень CRP.

- Легкие травмы или инфекция : Эти состояния могут временно повышать уровни СРБ и скрывать другие потенциальные состояния, такие как диабет или СРК.
- Хронические состояния : состояния, вызывающие стойкое воспаление, включая аутоиммунные заболевания, могут маскировать другие возможные причины повышенного уровня СРБ, такие как незначительная инфекция.
- Уровни эстрогена : Лекарства на основе эстрогена, такие как противозачаточные таблетки и препараты, замещающие гормоны, могут повышать уровень СРБ.
- Беременность : Беременность может повышать уровень СРБ, особенно на более поздних стадиях.
Врач обычно назначает тест на СРБ вместе с несколькими другими тестами, чтобы получить широкое представление о здоровье человека. Это позволит им учитывать ряд медицинских факторов.
Врач также часто хочет повторить тест, чтобы увидеть, как уровни CRP меняются с течением времени, прежде чем он поставит диагноз.
Однако, независимо от любых других внешних факторов, уровни CRP выше 10 мг / л обычно указывают на лежащую в основе воспалительную проблему.
Обычно умеренно повышенные уровни CRP возникают из-за РА или инфекционного артрита, который возникает при инфицировании сустава.
Значительно повышенные уровни CRP обычно возникают при тяжелых инфекциях, таких как бактериальные или грибковые инфекции. Инфекция является причиной около 80 процентов случаев, когда уровень СРБ превышает 10 мг / л.
Иногда более высокие уровни также возникают из-за определенных видов рака и других состояний, которые могут вызвать значительное воспаление, например перикардита.
Врачи используют тесты CRP и hs-CRP для определения уровней CRP в организме. Повышенный уровень белка может указывать на основное заболевание или повышенный риск сердечно-сосудистых заболеваний. Лечение повышенного уровня зависит от причины.
Ряд состояний может вызвать умеренно или умеренно повышенный уровень СРБ, но очень высокие уровни СРБ, как правило, легче интерпретировать.
Типы, симптомы, профилактика и причины
Сердечно-сосудистая или кровеносная система снабжает организм кровью. Он состоит из сердца, артерий, вен и капилляров.
Чтобы получить больше доказательной информации и ресурсов по здоровому старению, посетите наш специализированный центр.
Сердечно-сосудистые заболевания в настоящее время являются наиболее частой причиной смерти во всем мире. Однако есть много способов снизить риск развития этих состояний. Есть также много вариантов лечения, если они случаются.
Лечение, симптомы и профилактика состояний, которые являются частью сердечно-сосудистых заболеваний, часто совпадают.
В этой статье мы рассмотрим различные типы сердечно-сосудистых заболеваний, их симптомы и причины, а также способы их предотвращения и лечения.
CVD включает множество различных типов состояний. Некоторые из них могут развиться одновременно или привести к другим состояниям или заболеваниям в группе.
Заболевания и состояния, влияющие на сердце, включают:
- стенокардия, тип боли в груди, возникающий из-за снижения кровотока в сердце
- аритмии или нерегулярного сердцебиения или сердечного ритма
- врожденный порок сердца, при котором проблема с функцией или структурой сердца присутствует с рождения
- Заболевание коронарной артерии, которое поражает артерии, питающие сердечную мышцу
- сердечный приступ, или внезапная блокировка сердечного кровотока и снабжения кислородом
- сердечная недостаточность, при которой сердце не может нормально сокращаться или расслабляться
- дилатационная кардиомиопатия, тип сердечной недостаточности, при котором сердце увеличивается в размерах и не может эффективно перекачивать кровь
- гипертрофическая кардиомиопатия, при которой стенки сердечной мышцы утолщаются и возникают проблемы с расслаблением мышц, кровотоком , и электрическая нестабильность развивает
- митральную регургитацию, при которой кровь просачивается обратно через митральный клапан.
 e сердца во время сокращений
e сердца во время сокращений - пролапс митрального клапана, при котором часть митрального клапана выпячивается в левое предсердие сердца при его сокращении, вызывая митральную регургитацию
- стеноз легочной артерии, при котором сужение легочной артерии снижает кровоток от правого желудочка (насосная камера в легкие) в легочную артерию (кровеносный сосуд, несущий дезоксигенированную кровь в легкие)
- стеноз аорты, сужение сердечного клапана, которое может вызвать блокировку кровотока, выходящего из сердца
- предсердия фибрилляция, нерегулярный ритм, который может увеличить риск инсульта
- ревматическая болезнь сердца, осложнение стрептококковой ангины, которое вызывает воспаление в сердце и может повлиять на функцию сердечных клапанов
- лучевая болезнь сердца, при которой облучение грудной клетки может приводят к повреждению сердечных клапанов и кровеносных сосудов
Заболевания сосудов поражают артерии, вены или капилляры Ики по всему телу и вокруг сердца.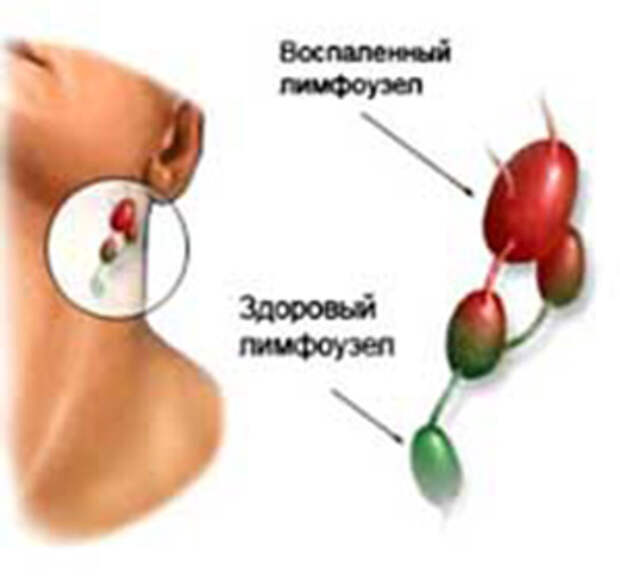
К ним относятся:
- Заболевание периферических артерий, которое вызывает сужение артерий и снижает приток крови к конечностям
- аневризма, выпуклость или расширение в артерии, которая может разорваться и кровоточить
- атеросклероз, при котором вдоль стенки кровеносных сосудов, сужая их и ограничивая поток богатой кислородом крови
- Заболевание почечной артерии, которое влияет на кровоток к почкам и от них и может приводить к повышению кровяного давления
- Болезнь Рейно, вызывающая спазм артерий и временно ограничивают кровоток
- Заболевание периферических вен или общее повреждение вен, по которым кровь от ног и рук транспортируется обратно к сердцу, что вызывает отек ног и варикозное расширение вен
- ишемический инсульт, при котором сгусток крови перемещается к головной мозг и вызывает повреждение
- сгустки венозной крови, которые могут вырваться и стать опасными при попадании в легочную артерию 90 033 Нарушения свертывания крови, при которых тромбы образуются слишком быстро или недостаточно быстро и приводят к чрезмерному кровотечению или свертыванию
- Болезнь Бюргера, которая приводит к образованию тромбов и воспалению, часто в ногах, и может привести к гангрене
При сердечно-сосудистых заболеваниях можно управлять некоторыми заболеваниями, изменяя образ жизни, но некоторые состояния могут быть опасными для жизни и потребовать неотложной хирургической помощи.
Симптомы зависят от конкретного состояния. Некоторые состояния, такие как диабет 2 типа или гипертония, могут поначалу вообще не вызывать никаких симптомов.
Однако типичные симптомы сердечно-сосудистой проблемы включают:
- боль или давление в груди, которые могут указывать на стенокардию
- боль или дискомфорт в руках, левом плече, локтях, челюсти или спине
- одышка
- тошнота и усталость
- дурноту или головокружение
- холодный пот
Хотя это самые распространенные из них, сердечно-сосудистые заболевания могут вызывать симптомы в любом месте тела.
Люди могут предпринять следующие шаги, чтобы предотвратить некоторые из состояний сердечно-сосудистых заболеваний:
- Управлять массой тела: Национальный институт диабета, нарушений пищеварения и почек рекомендует, если человек теряет 5–10% своей массы тела. , они могут снизить риск развития ССЗ.
- Регулярно выполняйте физические упражнения: Американская кардиологическая ассоциация (AHA) рекомендует еженедельно выполнять 150 минут умеренных или интенсивных физических нагрузок.

- Соблюдайте диету, полезную для сердца: Употребление продуктов, содержащих полиненасыщенные жиры и омега-3, таких как жирная рыба, наряду с фруктами и овощами, может поддержать здоровье сердца и снизить риск сердечно-сосудистых заболеваний.Уменьшение потребления обработанных пищевых продуктов, соли, насыщенных жиров и добавленного сахара имеет аналогичный эффект.
- Бросить курить: Курение является ключевым фактором риска почти для всех форм ССЗ. Хотя бросить курить может быть сложно, принятие соответствующих мер может значительно снизить его разрушительное воздействие на сердце.
Узнайте больше о преимуществах физических упражнений.
Вариант лечения, который лучше всего подходит человеку, будет зависеть от его конкретного типа сердечно-сосудистых заболеваний.
Тем не менее, некоторые варианты включают:
- лекарства, например, для снижения холестерина липопротеинов низкой плотности, улучшения кровотока или регулирования сердечного ритма
- хирургические операции, такие как шунтирование коронарной артерии, восстановление или замена клапана
- кардиологическая реабилитация , включая рецепты упражнений и консультации по образу жизни
Лечение направлено на:
- облегчение симптомов
- снижение риска повторения или ухудшения состояния или заболевания
- предотвращение осложнений, таких как госпитализация, сердечная недостаточность, инсульт, сердечный приступ , или смерть
В зависимости от состояния врач может также попытаться стабилизировать сердечный ритм, уменьшить закупорку и расслабить артерии, чтобы улучшить кровоток.
Исследователи сообщили в журнале JAMA , что пожизненный риск сердечно-сосудистых заболеваний составляет более 50% как для мужчин, так и для женщин.
В их исследовательской работе отмечается, что даже среди тех, у кого мало или совсем нет сердечно-сосудистых факторов риска, риск все еще выше 30%.
Факторы риска сердечно-сосудистых заболеваний включают:
- высокое кровяное давление или гипертонию
- атеросклероз или закупорку артерий
- лучевая терапия
- курение
- плохая гигиена сна
- высокий уровень холестерина в крови или гиперлипидемия
- диабет
- диета с высоким содержанием жиров и углеводов
- отсутствие физической активности
- ожирение
- апноэ во сне
- чрезмерное употребление алкоголя
- стресс
- загрязнение воздуха
- хроническое обструктивное заболевание легких или другие формы нарушения функции легких
люди с одной сердечно-сосудистой системой Фактора риска часто бывает больше. Например, ожирение является фактором риска высокого кровяного давления, высокого холестерина в крови и диабета 2 типа. У человека могут быть все четыре состояния одновременно.
Например, ожирение является фактором риска высокого кровяного давления, высокого холестерина в крови и диабета 2 типа. У человека могут быть все четыре состояния одновременно.
Узнайте десять способов бросить курить. Читайте дальше, чтобы узнать больше.
Многие типы сердечно-сосудистых заболеваний возникают как осложнение атеросклероза.
Повреждение системы кровообращения также может быть результатом диабета и других состояний здоровья, таких как вирус, воспалительный процесс, такой как миокардит, или структурная проблема, присутствующая с рождения (врожденный порок сердца).
Сердечно-сосудистые заболевания часто возникают в результате бессимптомного высокого кровяного давления. Поэтому жизненно важно, чтобы люди проходили регулярный скрининг на высокое кровяное давление.
Многие типы ССЗ можно предотвратить. Жизненно важно устранить факторы риска, предприняв следующие шаги:
- сокращение употребления алкоголя и табака
- употребление свежих фруктов и овощей
- сокращение потребления соли, сахара и насыщенных жиров
- отказ от малоподвижного образа жизни, особенно для дети
Принятие вредных привычек образа жизни, таких как соблюдение диеты с высоким содержанием сахара и недостаточная физическая активность, может не привести к сердечно-сосудистым заболеваниям, пока человек еще молод, поскольку последствия этого состояния кумулятивны.
Однако продолжающееся воздействие этих факторов риска может способствовать развитию сердечно-сосудистых заболеваний в более позднем возрасте.
Защищает ли аспирин человека от ССЗ?
Многие люди принимают аспирин в день в качестве стандартной меры защиты от сердечно-сосудистых заболеваний. Однако современные рекомендации больше не рекомендуют это для большинства людей, так как это может привести к кровотечению. Этот риск перевешивает любую выгоду, которую он может иметь.
При этом врач может порекомендовать аспирин, если у человека высокий риск сердечно-сосудистых заболеваний, таких как сердечный приступ или инсульт, и низкий риск кровотечения.Врачи также могут порекомендовать его тем, кто уже перенес инфаркт или инсульт.
Каждый, кто принимает ежедневную дозу аспирина для снижения риска сердечно-сосудистых заболеваний, должен спросить своего врача, следует ли ему продолжать.
Узнайте больше об аспирине здесь.
По данным Всемирной организации здравоохранения (ВОЗ), сердечно-сосудистые заболевания являются ведущей причиной смерти во всем мире.
В 2016 году около 17,9 миллиона человек умерли от сердечно-сосудистых заболеваний, что составляет 31% всех зарегистрированных случаев преждевременной смерти.
Из них 85% возникли в результате сердечного приступа или инсульта.Эти условия затрагивают равное количество мужчин и женщин.
По оценкам ВОЗ, к 2030 году 23,6 миллиона человек будут ежегодно умирать от сердечно-сосудистых заболеваний — в основном из-за инсульта и сердечных заболеваний.
Хотя эти условия остаются превалирующими в показателях глобальной смертности, люди могут начать принимать меры для их предотвращения.
Q:
Могу ли я проходить регулярные обследования для предотвращения ССЗ, если у меня нет симптомов?
A:
Да. Каждый человек, даже без симптомов, должен проходить регулярные обследования на сердечно-сосудистые заболевания, начиная с 20-летнего возраста.
Частота и тип проверки будут зависеть от текущих факторов риска и любых других медицинских проблем.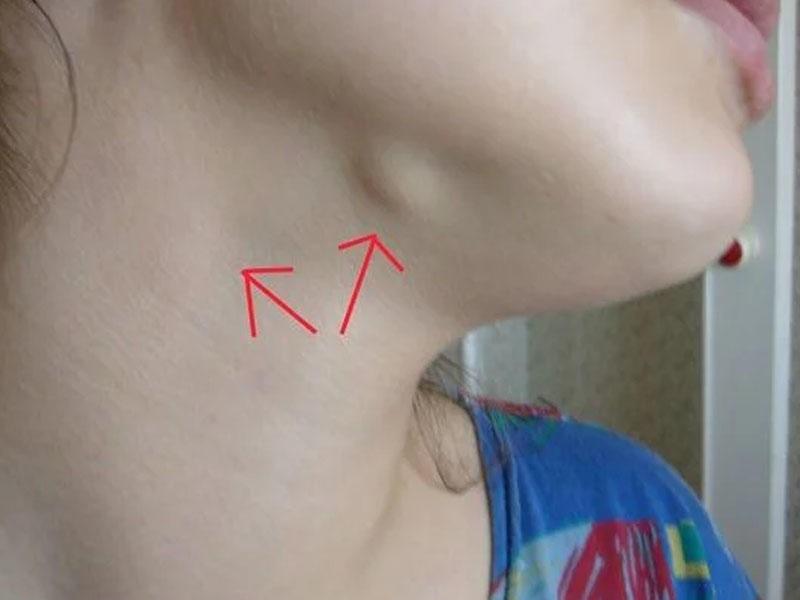 Обсудите обследование с врачом, так как начинать никогда не рано.
Обсудите обследование с врачом, так как начинать никогда не рано.
Д-р Пайал Кохли, MD, FACC Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Определение, симптомы, причины и лечение
Что такое воспаление?
Воспаление — это процесс борьбы вашего тела с вещами, которые ему вредят, такими как инфекции, травмы и токсины, в попытке излечить себя.Когда что-то повреждает ваши клетки, ваше тело выделяет химические вещества, которые вызывают реакцию вашей иммунной системы.
Этот ответ включает высвобождение антител и белков, а также усиление кровотока к поврежденному участку. Весь процесс обычно длится несколько часов или дней в случае острого воспаления.
Хроническое воспаление возникает, когда эта реакция задерживается, оставляя ваше тело в постоянном состоянии тревоги. Со временем хроническое воспаление может негативно сказаться на ваших тканях и органах. Некоторые исследования показывают, что хроническое воспаление также может играть роль в ряде состояний, от рака до астмы.
Некоторые исследования показывают, что хроническое воспаление также может играть роль в ряде состояний, от рака до астмы.
Читайте дальше, чтобы узнать больше о хроническом воспалении, включая общие причины и продукты, которые с ним борются.
Острое воспаление часто вызывает заметные симптомы, такие как боль, покраснение или отек. Но симптомы хронического воспаления обычно менее заметны. Это позволяет их легко не заметить.
Общие симптомы хронического воспаления включают:
- усталость
- лихорадку
- язвы во рту
- высыпания
- боль в животе
- боль в груди
Эти симптомы могут варьироваться от легких до тяжелых и продолжаться в течение нескольких месяцев или лет.
Хроническое воспаление может вызвать несколько факторов, в том числе:
- невылеченные причины острого воспаления, такие как инфекция или травма,
- аутоиммунное заболевание, при котором ваша иммунная система ошибочно атакует здоровые ткани
- длительное воздействие раздражителей, например, промышленные химикаты или загрязненный воздух
Имейте в виду, что они не у всех вызывают хроническое воспаление. Кроме того, в некоторых случаях хронического воспаления нет явной причины.
Кроме того, в некоторых случаях хронического воспаления нет явной причины.
Эксперты также считают, что ряд факторов также может способствовать хроническому воспалению, например:
Когда у вас хроническое воспаление, воспалительная реакция вашего организма может в конечном итоге привести к повреждению здоровых клеток, тканей и органов. Со временем это может привести к повреждению ДНК, отмиранию тканей и внутреннему рубцеванию.
Все это связано с развитием нескольких заболеваний, в том числе:
Воспаление — естественная часть процесса заживления. Но когда болезнь переходит в хроническую, важно взять ее под контроль, чтобы снизить риск долгосрочного ущерба.Некоторые из вариантов, которые были изучены для управления воспалением, включают:
- Нестероидные противовоспалительные препараты (НПВП). НПВП, отпускаемые без рецепта, такие как аспирин, ибупрофен (Адвил) и напроксен (Алив), эффективно уменьшают воспаление и боль. Но длительное употребление связано с повышенным риском развития нескольких состояний, включая язвенную болезнь и заболевание почек.

- Стероиды. Кортикостероиды — это разновидность стероидных гормонов. Они уменьшают воспаление и подавляют иммунную систему, что полезно, когда она начинает атаковать здоровые ткани.Но длительное употребление кортикостероидов может привести к проблемам со зрением, высокому кровяному давлению и остеопорозу. При назначении кортикостероидов ваш врач взвесит с вами преимущества и риски.
- Дополнения. Некоторые добавки могут помочь уменьшить воспаление. Рыбий жир, липоевая кислота и куркумин уменьшают воспаление, связанное с заболеваниями, включая рак и болезни сердца. Некоторые специи, в том числе имбирь, чеснок и кайенский перец, также могут помочь при хронических воспалениях и воспалительных заболеваниях.Узнайте больше о специях, которые борются с воспалениями.
То, что вы едите, может играть как положительную, так и отрицательную роль в лечении хронического воспаления.
Продукты питания
Разнообразные продукты питания обладают противовоспалительными свойствами. К ним относятся продукты с высоким содержанием антиоксидантов и полифенолов, такие как:
К ним относятся продукты с высоким содержанием антиоксидантов и полифенолов, такие как:
- оливковое масло
- листовая зелень, такая как капуста и шпинат
- помидоры
- жирная рыба, такая как лосось, сардины и скумбрия
- орехи
- фрукты, особенно вишня, черника и апельсины
Если вы хотите переосмыслить свои привычки в еде, подумайте о средиземноморской диете.Исследование 2018 года показало, что участники, соблюдающие эту диету, имели более низкие маркеры воспаления. Это добавляет преимуществ для здоровья, обнаруженных в других исследованиях средиземноморской диеты.
Хотите попробовать? Ознакомьтесь с нашим руководством по средиземноморской диете для новичков.
Продукты, которых следует избегать
Следующие продукты могут усилить воспаление у некоторых людей:
- рафинированные углеводы, например белый хлеб и выпечка
- жареные продукты, такие как картофель фри
- красное мясо
- обработанное мясо, например горячее собаки и колбаса
Если вы пытаетесь уменьшить воспаление, постарайтесь уменьшить потребление этих продуктов. Не обязательно полностью их устранять, но старайтесь есть их только изредка. Узнайте больше о воспалительных продуктах.
Не обязательно полностью их устранять, но старайтесь есть их только изредка. Узнайте больше о воспалительных продуктах.
Хроническое воспаление увеличивает риск нескольких серьезных заболеваний. Ваш врач может диагностировать воспаление с помощью анализов крови. Лекарства, пищевые добавки и соблюдение противовоспалительной диеты могут помочь вам снизить риск воспаления. Отказ от курения и алкоголя и поддержание здорового веса тела также могут помочь снизить риск и снизить уровень стресса.
Определение, симптомы, причины и лечение
Что такое воспаление?
Воспаление — это процесс борьбы вашего тела с вещами, которые ему вредят, такими как инфекции, травмы и токсины, в попытке излечить себя. Когда что-то повреждает ваши клетки, ваше тело выделяет химические вещества, которые вызывают реакцию вашей иммунной системы.
Этот ответ включает высвобождение антител и белков, а также усиление кровотока к поврежденному участку.Весь процесс обычно длится несколько часов или дней в случае острого воспаления.
Хроническое воспаление возникает, когда эта реакция задерживается, оставляя ваше тело в постоянном состоянии тревоги. Со временем хроническое воспаление может негативно сказаться на ваших тканях и органах. Некоторые исследования показывают, что хроническое воспаление также может играть роль в ряде состояний, от рака до астмы.
Читайте дальше, чтобы узнать больше о хроническом воспалении, включая общие причины и продукты, которые с ним борются.
Острое воспаление часто вызывает заметные симптомы, такие как боль, покраснение или отек. Но симптомы хронического воспаления обычно менее заметны. Это позволяет их легко не заметить.
Общие симптомы хронического воспаления включают:
- усталость
- лихорадку
- язвы во рту
- высыпания
- боль в животе
- боль в груди
Эти симптомы могут варьироваться от легких до тяжелых и продолжаться в течение нескольких месяцев или лет.
Хроническое воспаление может вызвать несколько факторов, в том числе:
- невылеченные причины острого воспаления, такие как инфекция или травма,
- аутоиммунное заболевание, при котором ваша иммунная система ошибочно атакует здоровые ткани
- длительное воздействие раздражителей, например, промышленные химикаты или загрязненный воздух
Имейте в виду, что они не у всех вызывают хроническое воспаление. Кроме того, в некоторых случаях хронического воспаления нет явной причины.
Кроме того, в некоторых случаях хронического воспаления нет явной причины.
Эксперты также считают, что ряд факторов также может способствовать хроническому воспалению, например:
Когда у вас хроническое воспаление, воспалительная реакция вашего организма может в конечном итоге привести к повреждению здоровых клеток, тканей и органов. Со временем это может привести к повреждению ДНК, отмиранию тканей и внутреннему рубцеванию.
Все это связано с развитием нескольких заболеваний, в том числе:
Воспаление — естественная часть процесса заживления.Но когда болезнь переходит в хроническую, важно взять ее под контроль, чтобы снизить риск долгосрочного ущерба. Некоторые из вариантов, которые были изучены для управления воспалением, включают:
- Нестероидные противовоспалительные препараты (НПВП). НПВП, отпускаемые без рецепта, такие как аспирин, ибупрофен (Адвил) и напроксен (Алив), эффективно уменьшают воспаление и боль. Но длительное употребление связано с повышенным риском развития нескольких состояний, включая язвенную болезнь и заболевание почек.

- Стероиды. Кортикостероиды — это разновидность стероидных гормонов. Они уменьшают воспаление и подавляют иммунную систему, что полезно, когда она начинает атаковать здоровые ткани. Но длительное употребление кортикостероидов может привести к проблемам со зрением, высокому кровяному давлению и остеопорозу. При назначении кортикостероидов ваш врач взвесит с вами преимущества и риски.
- Дополнения. Некоторые добавки могут помочь уменьшить воспаление. Рыбий жир, липоевая кислота и куркумин уменьшают воспаление, связанное с заболеваниями, включая рак и болезни сердца.Некоторые специи, в том числе имбирь, чеснок и кайенский перец, также могут помочь при хронических воспалениях и воспалительных заболеваниях. Узнайте больше о специях, которые борются с воспалениями.
То, что вы едите, может играть как положительную, так и отрицательную роль в лечении хронического воспаления.
Продукты питания
Разнообразные продукты питания обладают противовоспалительными свойствами.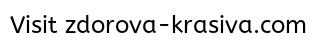 К ним относятся продукты с высоким содержанием антиоксидантов и полифенолов, такие как:
К ним относятся продукты с высоким содержанием антиоксидантов и полифенолов, такие как:
- оливковое масло
- листовая зелень, такая как капуста и шпинат
- помидоры
- жирная рыба, такая как лосось, сардины и скумбрия
- орехи
- фрукты, особенно вишня, черника и апельсины
Если вы хотите переосмыслить свои привычки в еде, подумайте о средиземноморской диете.Исследование 2018 года показало, что участники, соблюдающие эту диету, имели более низкие маркеры воспаления. Это добавляет преимуществ для здоровья, обнаруженных в других исследованиях средиземноморской диеты.
Хотите попробовать? Ознакомьтесь с нашим руководством по средиземноморской диете для новичков.
Продукты, которых следует избегать
Следующие продукты могут усилить воспаление у некоторых людей:
- рафинированные углеводы, например белый хлеб и выпечка
- жареные продукты, такие как картофель фри
- красное мясо
- обработанное мясо, например горячее собаки и колбаса
Если вы пытаетесь уменьшить воспаление, постарайтесь уменьшить потребление этих продуктов. Не обязательно полностью их устранять, но старайтесь есть их только изредка. Узнайте больше о воспалительных продуктах.
Не обязательно полностью их устранять, но старайтесь есть их только изредка. Узнайте больше о воспалительных продуктах.
Хроническое воспаление увеличивает риск нескольких серьезных заболеваний. Ваш врач может диагностировать воспаление с помощью анализов крови. Лекарства, пищевые добавки и соблюдение противовоспалительной диеты могут помочь вам снизить риск воспаления. Отказ от курения и алкоголя и поддержание здорового веса тела также могут помочь снизить риск и снизить уровень стресса.
Что такое острое и хроническое воспаление
Правильный вид воспаления важен для системы исцеления вашего тела. Но хроническое воспаление может быть проблемой.Поговорка «слишком много хорошего» применима ко многим людям в жизни, но особенно к воспалениям.
«Люди думают, что воспаление необходимо устранять в любое время, но оно играет важную роль в заживлении и восстановлении травм, чтобы ваше тело оставалось в безопасности и здоровье», — говорит доктор. Роберт Х. Шмерлинг, медицинский редактор журнала Understanding Inflampting из Harvard Health Publishing и адъюнкт-профессор медицины в Гарвардской медицинской школе. «Некоторое воспаление — это хорошо. Слишком много — часто плохо. Цель состоит в том, чтобы распознать, когда воспаление просто выполняет свою работу, а когда оно потенциально может вызвать проблемы».
Роберт Х. Шмерлинг, медицинский редактор журнала Understanding Inflampting из Harvard Health Publishing и адъюнкт-профессор медицины в Гарвардской медицинской школе. «Некоторое воспаление — это хорошо. Слишком много — часто плохо. Цель состоит в том, чтобы распознать, когда воспаление просто выполняет свою работу, а когда оно потенциально может вызвать проблемы».
Признаки возгорания похожи на свет двигателя приборной панели автомобиля. Он говорит вам, что что-то не так. Но ваш ответ — не вынимать лампочку, потому что проблема не в этом.Вместо этого вы смотрите на то, что заставило свет включиться. «То же самое и с воспалением», — говорит доктор Шмерлинг. «Это говорит вам о том, что происходит нечто большее, требующее внимания».
Острая и хроническая
Есть два типа воспаления: острое и хроническое. Людям больше всего знакомо острое воспаление. Это покраснение, тепло, отек и боль вокруг тканей и суставов, возникающие в ответ на травму, например, когда вы порезаетесь. Когда тело травмировано, ваша иммунная система высвобождает белые кровяные тельца, которые окружают и защищают эту область.
Когда тело травмировано, ваша иммунная система высвобождает белые кровяные тельца, которые окружают и защищают эту область.
«Острое воспаление — это то, как ваше тело борется с инфекциями и помогает ускорить процесс заживления», — говорит доктор Шмерлинг. «Таким образом, воспаление — это хорошо, потому что оно защищает тело». Этот процесс работает так же, если у вас есть вирус, например, простуда или грипп.
Напротив, когда воспаление становится слишком сильным и сохраняется в течение длительного времени, а иммунная система продолжает выкачивать белые кровяные тельца и химические посредники, которые продлевают процесс, это называется хроническим воспалением.«С точки зрения организма, оно постоянно подвергается атакам, поэтому иммунная система продолжает бороться бесконечно», — говорит доктор Шмерлинг.
Когда это происходит, белые кровяные тельца могут атаковать близлежащие здоровые ткани и органы. Например, если у вас избыточный вес и у вас больше висцеральных жировых клеток — глубокого типа жира, окружающего ваши органы, — иммунная система может воспринимать эти клетки как угрозу и атаковать их с помощью белых кровяных телец.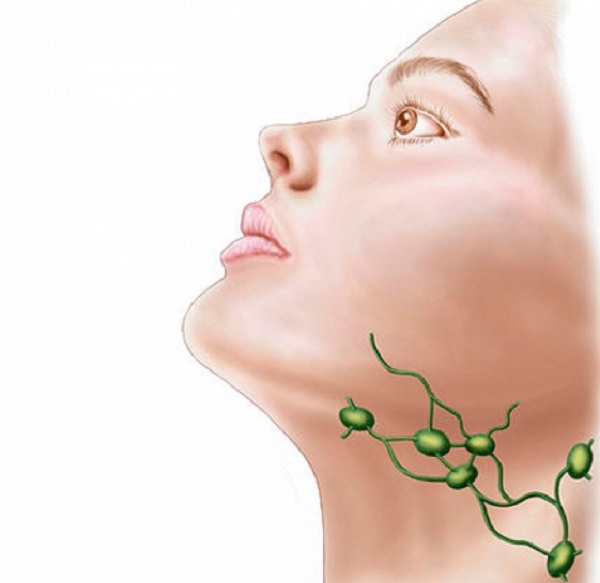 Чем дольше у вас избыточный вес, тем дольше ваше тело может оставаться в состоянии воспаления.
Чем дольше у вас избыточный вес, тем дольше ваше тело может оставаться в состоянии воспаления.
Исследования показали, что хроническое воспаление связано с сердечными заболеваниями, диабетом, раком, артритом и заболеваниями кишечника, такими как болезнь Крона и язвенный колит.
Тем не менее, поскольку хроническое воспаление может продолжаться долгое время, определить его точное влияние непросто. «Это сценарий с курицей и яйцом», — говорит доктор Шмерлинг. «Увеличивает ли хроническое воспаление риск этих недугов, или это побочный продукт? Это не всегда ясно».
Внести изменения в образ жизниВот еще несколько шагов, которые вы можете предпринять для предотвращения и уменьшения хронического воспаления:
|
Когда волноваться
«В большинстве случаев вам не нужно слишком беспокоиться об остром воспалении», — говорит д-р.Шмерлинг. Вы можете принять безрецептурное болеутоляющее, чтобы облегчить симптомы, или приложите холодные компрессы, чтобы уменьшить отек. «В противном случае, как правило, лучше позволить воспалению сделать свое дело, чтобы помочь в заживлении», — говорит доктор Шмерлинг.
Конечно, причина острого воспаления может нуждаться в лечении. Например, при бактериальной инфекции могут потребоваться антибиотики, поэтому, если у вас жар или серьезные симптомы, такие как сильная боль или одышка, обратитесь к врачу.
С хроническим воспалением бороться сложнее.Проблема в том, что хроническое воспаление часто «невидимо», поскольку оно не проявляет явных физических признаков, как при остром воспалении.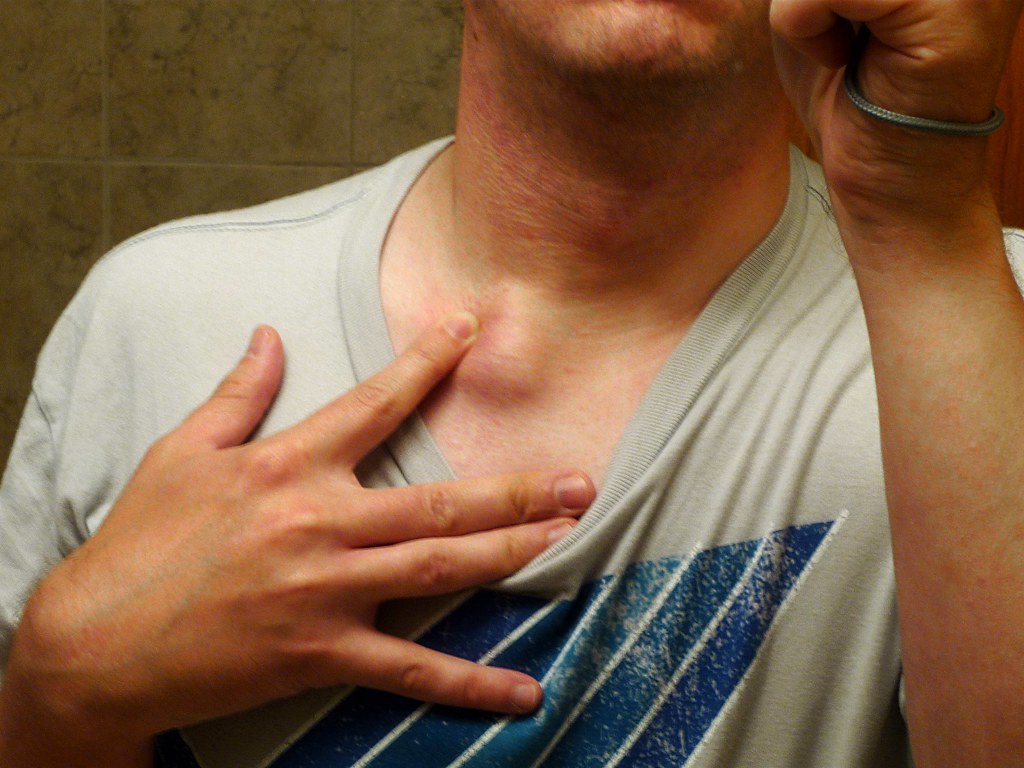
Итак, как можно предотвратить или уменьшить воспаление, которое вы не можете видеть или чувствовать?
Единственный способ обнаружить хроническое воспаление — это пройти обследование у врача. Он или она изучит ваши симптомы, проведет физический осмотр и, возможно, проверит вашу кровь на наличие признаков воспаления. (См. «Тест на воспаление».)
В противном случае лучший подход — предотвратить состояния, связанные с хроническим воспалением.«Это восходит к основам: поддержание здорового веса, выбор хорошей диеты, много сна и регулярные упражнения», — говорит доктор Шмерлинг.
Тест на воспаление Как узнать, есть ли у вас хроническое воспаление? Анализ крови измеряет белок, вырабатываемый печенью, С-реактивный белок (СРБ), который повышается в ответ на воспаление. Уровень CRP от 1 до 3 миллиграммов на литр крови часто свидетельствует о низком, но хроническом уровне воспаления.Скорость оседания эритроцитов — еще один анализ крови на воспаление. |
Ешьте правильно, больше двигайтесь
Диета и упражнения особенно сильно влияют на лечение хронического воспаления, поскольку они также могут помочь контролировать вес и улучшить сон.
Доказательства того, что конкретный тип диеты может предотвратить хроническое воспаление, не совсем ясны. Однако некоторые продукты связаны либо со стимулированием, либо с подавлением воспалительной реакции.Эти продукты также связаны с более низким риском проблем, связанных с хроническим воспалением, таких как болезни сердца, увеличение веса и рак.
Например, сократите или исключите продукты с высоким содержанием простых сахаров, такие как газированные напитки, фруктовые соки с добавлением сахара, спортивные напитки, обработанное мясо и рафинированные углеводы, такие как белый хлеб и макароны. «Эти продукты могут поднять уровень сахара в крови, что может привести к перееданию и увеличению веса», — говорит доктор Шмерлинг.
Кроме того, ешьте больше продуктов с высоким содержанием антиоксидантов, известных как полифенолы, которые могут уменьшить воспаление.Примеры включают все виды ягод, вишни, сливы, красного винограда, лука, куркумы, зеленого чая и темно-зеленых листовых овощей, таких как шпинат и капуста.
Регулярные упражнения могут помочь защитить от состояний, связанных с хроническим воспалением, особенно от болезней сердца и ожирения. Исследование, проведенное в 2017 году в Brain, Behavior and Immunity , показало, что всего 20 минут упражнений средней интенсивности (в данном случае ходьба на беговой дорожке) могут иметь противовоспалительный эффект.
Изображение: © Mingirov / Getty Images
Поделиться страницей:
Заявление об отказе от ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого.





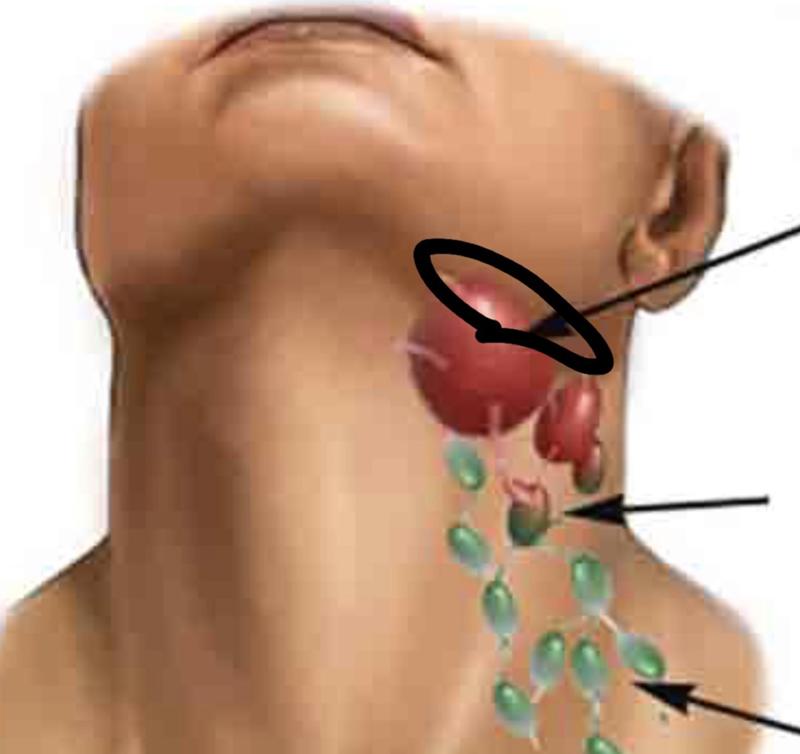 Во время манипуляции пациент все время должен говорить «ку-ку». После промывания в носовые пазухи вводят лекарственные средства.
Во время манипуляции пациент все время должен говорить «ку-ку». После промывания в носовые пазухи вводят лекарственные средства. Такие люди считают себя здоровыми и не подозревают об имеющемся в их глотке дремлющем инфекционно-воспалительном очаге.
Такие люди считают себя здоровыми и не подозревают об имеющемся в их глотке дремлющем инфекционно-воспалительном очаге.
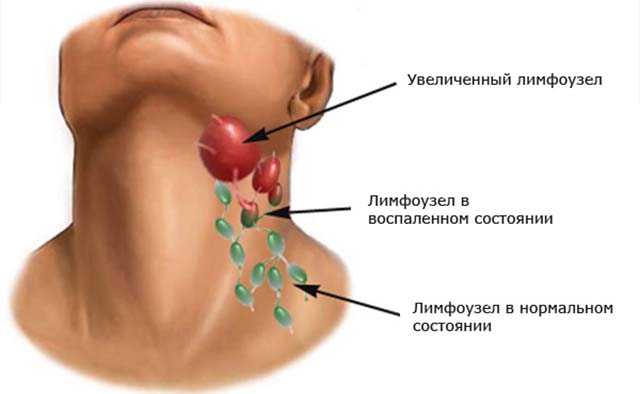



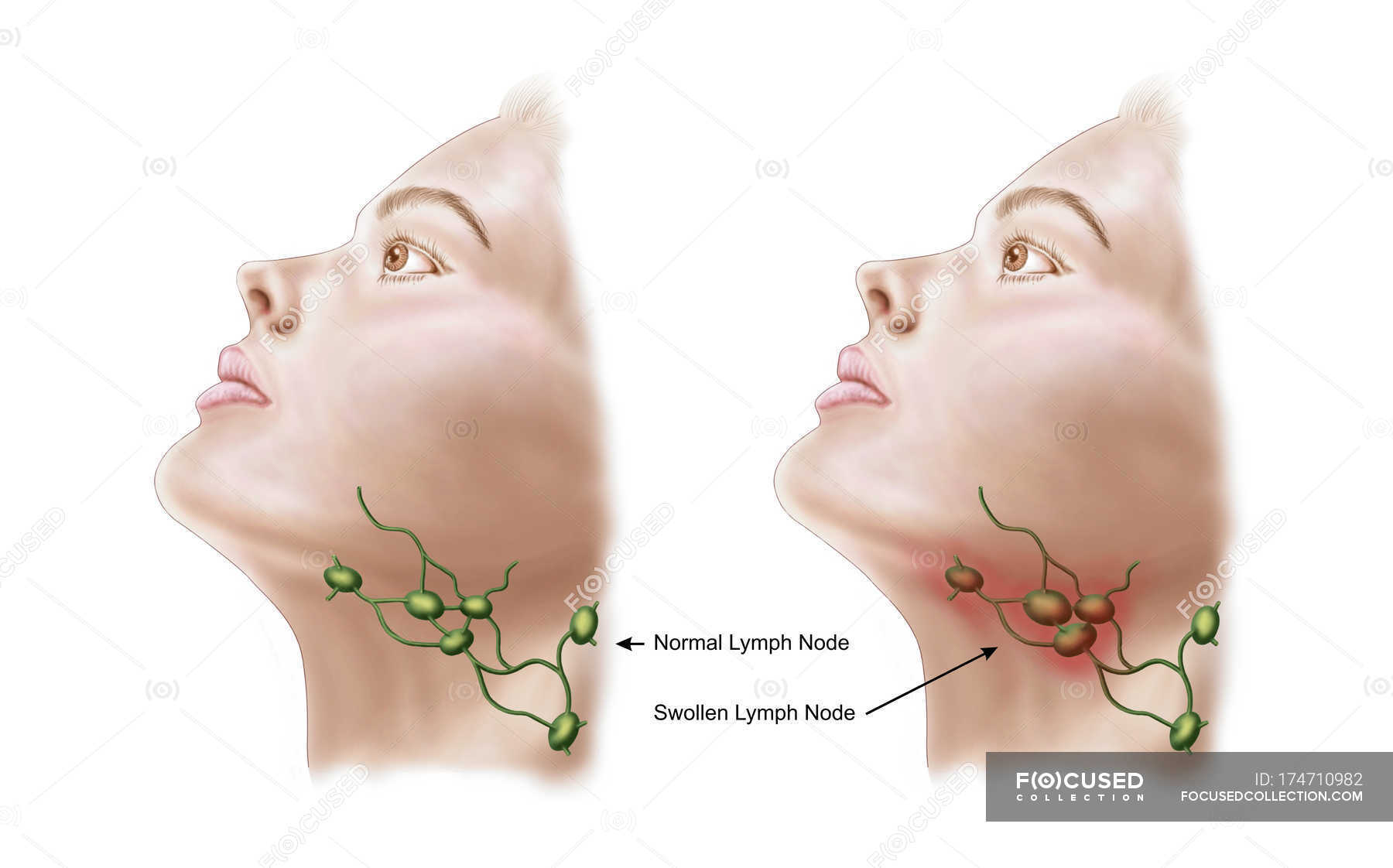
 e сердца во время сокращений
e сердца во время сокращений
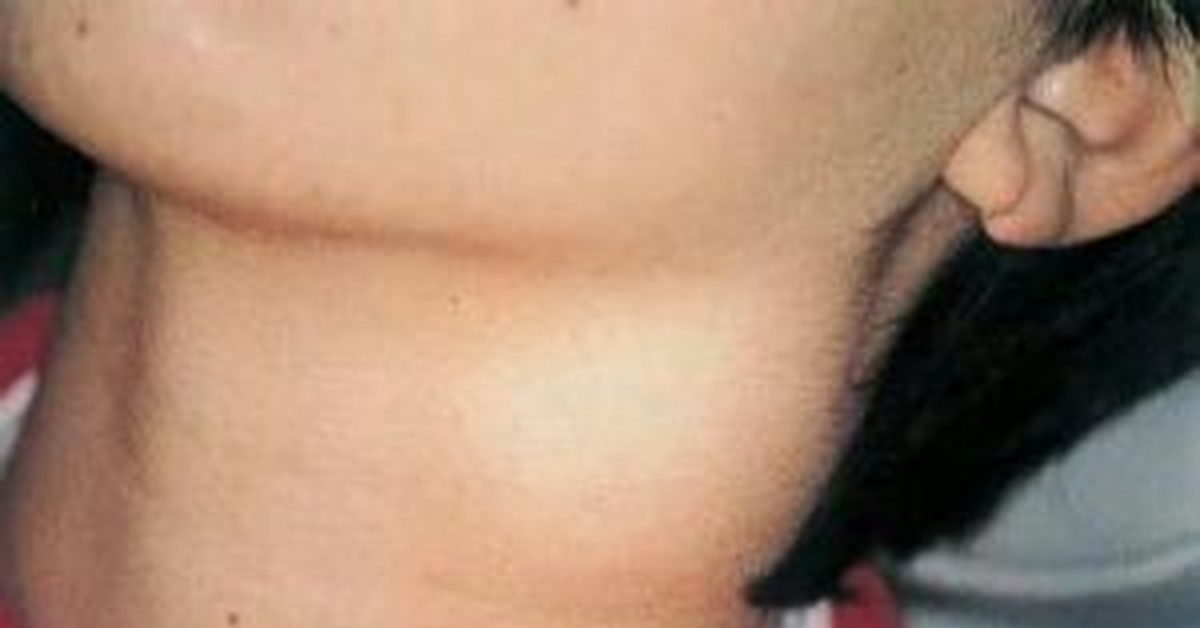
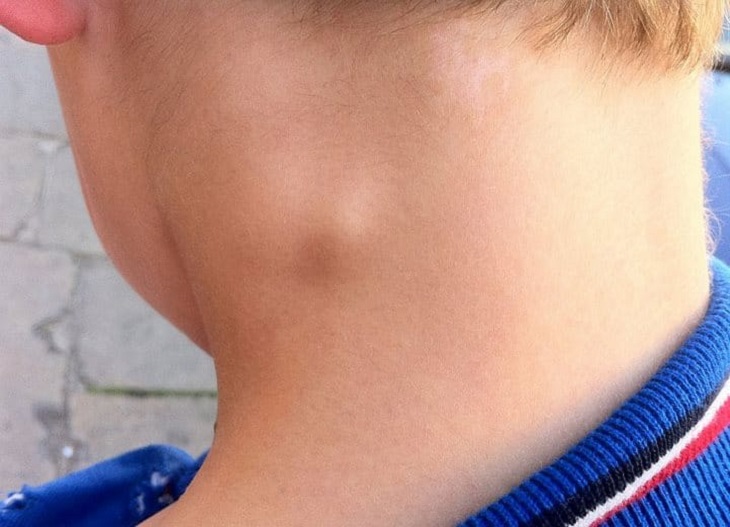 Высокое количество «плохого» холестерина ЛПНП может вызвать воспалительную реакцию в артериях и ограничить кровоток.
Высокое количество «плохого» холестерина ЛПНП может вызвать воспалительную реакцию в артериях и ограничить кровоток.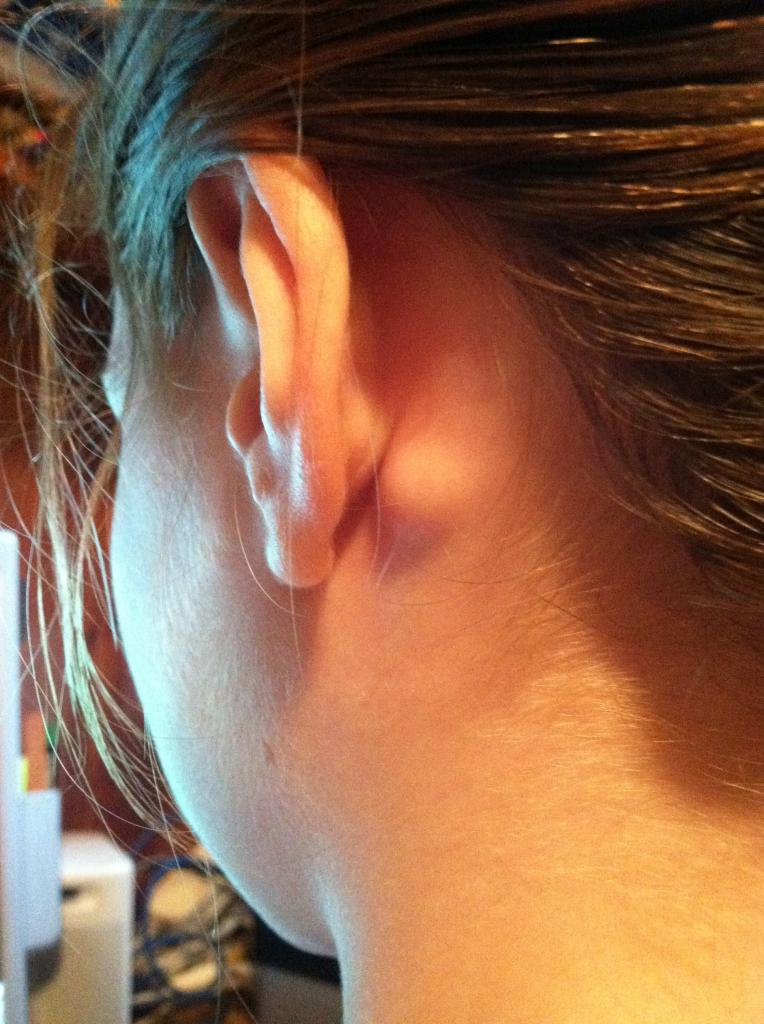 Он используется для людей с воспалительными заболеваниями, такими как ревматоидный артрит.
Он используется для людей с воспалительными заболеваниями, такими как ревматоидный артрит.