Пародонтоз фото до и после лечения: Пародонтит: лечение десен лазером, аппаратом вектор в Рязани — Наши услуги
Пародонтит: лечение десен лазером, аппаратом вектор в Рязани — Наши услуги
Проблемы десен встречаются довольно часто и вызывают массу неприятных ощущений, таких как выделение гноя, искажение вкусовых ощущений, неприятный запах изо рта, потемнение зубной эмали, опухание десен, кровоточивость, подвижность зубов и другие. Большинству пациентов, обратившихся с такими симптомами в нашу клинику, мы диагностируем пародонтит. В данном случае важно сразу же приступить к лечению, чтобы не допустить более серьезных осложнений. Проводят лечение десен лазером или другим способом только опытные врачи.
Причины заболевания и этапы лечения
Ткани, расположенные вокруг зуба и фиксирующие его, называются пародонтом. Причин нарушения его функций множество: неправильный уход за полостью рта, нехватка витаминов и других полезных веществ, снижение иммунитета и т. д. Результат — воспалительный процесс, вызывающий дискомфорт как физический, так и психологический.
Начальная стадия воспаления называется гингивитом. Если вовремя не выполнить лечение десен в стоматологии, развивается пародонтит, а затем — более сложное и тяжелое заболевание — пародонтоз. Основные признаки пародонтита — зуд и боль в деснах, отеки, появление неприятного запаха, кровоточивость.
С помощью стоматологических приборов специалист выявляет еще один основной признак — наличие кармана между зубом и окружающими его тканями. В пародонтальных карманах скапливаются частички пищи, удалить которые чрезвычайно трудно. Разложение этих частиц приводит к усилению воспалительного процесса, опуханию десен, болевым ощущениям. Если раньше справиться с этой проблемой было достаточно сложно, то современные технологии и стоматологические методики позволяют победить пародонтит быстро, эффективно и безболезненно.
Проблемы пародонта — одно из самых распространенных заболеваний ротовой полости. Из десяти пациентов, которые обращаются к нам, у восьми мы выявляем вышеуказанные симптомы. Вместе с тем несколько посещений врача позволяют напрочь забыть об этих неприятностях. Всего за одну неделю регулярных визитов к нашему пародонтологу наблюдается видимый результат — исчезновение отека и боли, укрепление зубов. По завершении курса лечения пациент может вести обычный образ жизни. Посещать стоматолога требуется только в профилактических целях — раз в полугодие.
Вместе с тем несколько посещений врача позволяют напрочь забыть об этих неприятностях. Всего за одну неделю регулярных визитов к нашему пародонтологу наблюдается видимый результат — исчезновение отека и боли, укрепление зубов. По завершении курса лечения пациент может вести обычный образ жизни. Посещать стоматолога требуется только в профилактических целях — раз в полугодие.
На снимке — результат лечения нашей пациентки аппаратом «Вектор» всего через 1 неделю после процедуры:
Для лечения десен в стоматологии мы используем оборудование нового поколения — ультразвуковой аппарат «Вектор» и специальные лазерные приборы. Какой бы метод ни применялся, лечение состоит из таких этапов:
- удаление отложений, провоцирующих воспалительный процесс. Осуществляется ручным способом или с применением ультразвуковых технологий;
- удаление воспаленных тканей, в структуре которых произошли необратимые изменения;
- заживление — специальная процедура, которая выполняется специалистом в течение нескольких посещений.

Лечение аппаратом «Вектор» — особенности и преимущества
С помощью аппарата «Вектор» проводится ультразвуковое лечение пародонтита и других заболеваний пародонта. Ранее наличие пародонтальных карманов требовало исключительно хирургического вмешательства. «Вектор» позволяет использовать более щадящий метод — очистку каналов и удаление отложений с помощью ультразвука. При этом лечение дает очень высокие результаты.
К преимуществам применения данного оборудования можно отнести:
- абсолютную безболезненность. Процедура не требует использования анестетиков;
- почти мгновенный эффект. В среднем одна процедура занимает 40 минут. А уже через пару дней после первого сеанса наблюдается существенное улучшение состояние. Такой результат обеспечивается в 96% случаях;
- полную безопасность. Поскольку не осуществляется механическое воздействие на ткани, риск получения травм сводится к нулю;
- доступность. Необходимость проведения трудоемкой, болезненной и дорогостоящей хирургической операции часто отпугивала пациентов от посещения врача.
 Многие предпочитали терпеть дискомфорт до последнего. Применение аппарата «Вектор» — это безболезненный метод, который позволяет сэкономить время и деньги.
Многие предпочитали терпеть дискомфорт до последнего. Применение аппарата «Вектор» — это безболезненный метод, который позволяет сэкономить время и деньги.
Полное заживление тканей пародонта происходит в течение нескольких недель. Результат — здоровые десны и плотное прилегание к зубу тканей пародонта. При правильном уходе за ротовой полостью рецидив воспалительного процесса пациенту не грозит. Однако мы рекомендуем в дальнейшем несколько раз повторно посетить лечащего врача, который будет контролировать восстановление тканей.
Лечение десен лазером: особенности
Клиника «Эстетика» является первым стоматологическим учреждением в Рязани, которое стало использовать современный светодиодный лазер. Метод лечения десен лазером заключается в обработке пародонтальных карманов лазерным лучом, который буквально «выпаривает» зубные отложения и фрагменты воспаленной ткани. При этом здоровые зоны остаются нетронутыми. По окончании обработки полость остается стерильно чистой.
Основные преимущества лечения пародонтита лазером
Процедура лечения лазером абсолютно безболезненна и бескровна. Лазерный луч запаивает стенки капилляров. Нет необходимости в предварительной подготовке, методы анестезии не используются, а после сеанса пациент может вернуться к обычному образу жизни. Более того, лазер полностью убивает все вредоносные микроорганизмы в ротовой полости. Поэтому ношение повязки после процедуры не требуется, риск заражения отсутствует.
Самостоятельное лечение десен и применение народных методов не только не решит проблему, но и может усугубить ее. Приходите к нашим специалистам и убедитесь, что лечение пародонтита может быть не только эффективным, но также максимально быстрым и комфортным.
Петушкова Юлия Владимировнатерапия
Уманская Людмила Валерьевнаортопедия
Шарахутдинова Ольга Сергеевна Васина Евгения Александровнатерапия
Буданова Татьяна Сергеевна Репьева Марина Владимировна Ермакова Анна Алексеевнатерапия
Свиридов Сергей Борисовичтерапия, хирургия, имплантология, ортопедия
Корсаков Максим Сергеевичортопедия
Еремина (Майер) Жанна Владиславовна Тихонова Татьяна Николаевнатерапия,ортопедия
Кондракова Ольга Владимировнаортодонтия
Царькова Татьяна Валерьевна Стюнякова Елена Валерьевна Белов Никита Сергеевич Пузырькова Елена Анатольевнатерапия
Мусорина Надежда Сергеевна терапия, хирургия. Врач высшей категории
Врач высшей категории
30.05.2018 Выражаю огромную благодарность за проделанную работу с отличным результатом Свиридову Сергею Борисовичу, медсестре Кузнецовой Светлане, Кривченковой Елене Владимировне, всему коллективу клиники «Эстетика», желаю всем здоровья, благополучия, успехов в дальнейшей работе! Катунина Г.А. Другие отзывы |
Отзыв нашей пациентки: 18.08.2018 Еремина Жанна Владиславовна — это высшая лига. Низкий поклон и благодарность ей. Антошкин В.И. Другие отзывы |
Оставьте отзыв о нашей клинике здесь:
или здесь:
На главную
Пародонтит и пародонтоз фото лечения до и после
Примеры лечения пародонтоза в запущенной стадии
Пациентка с запущенным пародонтозом тяжелой стадии, когда зубы верхней и нижней челюсти значительно выдвинулись.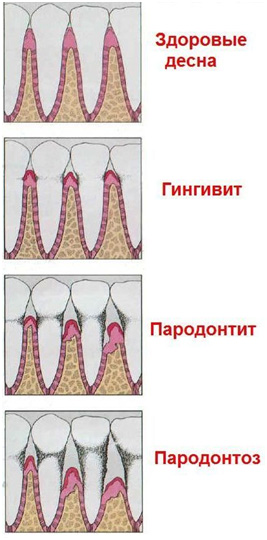 Держатся они в кости (это видно на рентгенах) от 1/3 длины корней практически до 0.
Имелась выраженная подвижность этих зубов. В нескольких клиниках ей было предложено удалить шесть верхних и четыре нижних зуба. И после этого заняться имплантацией зубов на место удаленных. Имплантация была бы не простая, а золотая — нужно было бы наращивать кость на обеих челюстях. Которая разрушилась под воздействием пародонтоза. Это фото лечения пародонтоза сделано в 2003 году.
Держатся они в кости (это видно на рентгенах) от 1/3 длины корней практически до 0.
Имелась выраженная подвижность этих зубов. В нескольких клиниках ей было предложено удалить шесть верхних и четыре нижних зуба. И после этого заняться имплантацией зубов на место удаленных. Имплантация была бы не простая, а золотая — нужно было бы наращивать кость на обеих челюстях. Которая разрушилась под воздействием пародонтоза. Это фото лечения пародонтоза сделано в 2003 году.
Было принято решение о сохранении зубов. Пришлось некоторые перелечить (перепломбировать плохо запломбированные каналы), живые же депульпировать (убрать нервы). И запломбировать каналы материалом, приостанавливающим воздействие пародонтоза и делающим зубы более устойчивыми в кости.
Для эффективного лечения пародонтоза необходимо соединить подвижную группу зубов, чтобы нагрузка распределялась равномерно между ними. И уменьшить пропорцию нагружаемой части (которая не держится в кости) к части, находящейся в кости.
 Благо уменьшение длины зубов на этом фото лечения пародонтоза очевидно.
Благо уменьшение длины зубов на этом фото лечения пародонтоза очевидно.Сначала было проведено протезирование верхней челюсти с одновременным укорочением и нижних зубов. Через несколько месяцев были сделаны коронки и на нижние. Это фото после протезирования нижних:
Эта пациентка была на бесплатном профосмотре в 2017 году. Это новая фотография ее зубов после протезирования при пародонтозе. Произошло изменение десны — она поднялась на верхней челюсти и опустилась на нижней. Подвижности коронок нет. В идеале нужно переделать коронки с увеличением их длины (чтобы они заходили под десну), но пациентка решила пока оставить все как есть. И периодически приходить на профосмотры для контроля ситуации. Мы считаем, что это благоприятный итог лечения пародонтоза. Другие варианты были бы менее эффективными.
Одно из старых фото лечения пародонтоза при помощи протезирования. Была задействована практически вся верхняя челюсть.
Похожий пример с первым случаем: фото лечения пародонтоза с протезированием металлокерамикой верхней челюсти. Также имелось выдвижение зубов и их подвижность. Нижние центральные зубы не трогали. Обошлись работой с центральными верхними зубами и нижними слева.
Также имелось выдвижение зубов и их подвижность. Нижние центральные зубы не трогали. Обошлись работой с центральными верхними зубами и нижними слева.
Лечение пародонтита – современные методы
По данным Всемирной Организации Здравоохранения, диагноз «пародонтит» имеют около 70 — 90% населения Земли, причем каждый второй заболевший не спешит обращаться за помощью к врачу. Что же собой представляет это столь распространенное заболевание, как его выявить и что будет, если его не лечить, читайте в нашей статье.
Что такое пародонтит?
Пародонтит, или, как его называют в народе, пародонтит зуба — это воспалительное заболевание тканей пародонта, которые окружают зуб (десна, зубная связка и окружающая челюстная кость). Говоря профессиональным языком, пародонтит – это воспаление связочного аппарата зуба.
Пародонтит может быть локализованным, то есть распространяться на область одного или двух зубов, или генерализованным, то есть затрагивать большую часть зубного ряда. Если у пациента есть пародонтит, он, как правило, хронический. Поэтому главная задача специалиста — выявить причину заболевания, назначить правильное лечение и — самое главное — предотвратить последующие обострения и осложнения.
Если у пациента есть пародонтит, он, как правило, хронический. Поэтому главная задача специалиста — выявить причину заболевания, назначить правильное лечение и — самое главное — предотвратить последующие обострения и осложнения.
Каковы признаки пародонтита?
Начальные признаки пародонтита – кровоточивость десен при надавливании на них или при чистке зубов, синюшный или красный цвет десны, неприятный запах изо рта. Уже на более поздних стадиях заболевания появляются подвижность зубов и видимое оголение их корней, что свидетельствует о тяжелой и запущенной форме воспалительного процесса. Когда пародонтит переходит в хроническое состояние, происходит «рассасывание» тканей, окружающих зуб, образуются патологические десневые и костные карманы. В результате зуб постепенно расшатывается и выпадает.
Следует отличать оголение корней при пародонтите, от так называемых рецессий десны — снижения высоты десневого края, в результате которого оголяется корень зуба, проще говоря «сползание» или атрофия десны. В отличие от пародонтита, рецессия не вызвана воспалением не влечет за собой образование патологических карманов и расшатывания зубов. Кроме того, в большинстве случаев рецессия десны успешно лечится.
В отличие от пародонтита, рецессия не вызвана воспалением не влечет за собой образование патологических карманов и расшатывания зубов. Кроме того, в большинстве случаев рецессия десны успешно лечится.
Каковы причины возникновения пародонтита?
Понимание причин заболевания является очень важным моментом, который помогает врачу верно определить, как лечить пародонтит десен. Болезнь могут спровоцировать как общие, так и местные факторы. К общим причинам относятся заболевания желудочно-кишечного тракта, болезни, связанные с патологией эндокринной системы, некоторые гинекологические и урологические заболевания, инфекции, передающиеся половым путем, а также ослабление иммунной системы. Местные, или локальные, факторы — это отсутствие зубов, неправильный прикус, некорректно установленные пломбы или коронки, которые механически раздражают десны и создают условия для скопления бактериального налета. Немалую роль играет специфическая микробная флора полости рта, которая встречается у некоторых пациентов и вызывает пародонтит. Но главным фактором в развитии пародонтита является плохая гигиена полости рта.
Но главным фактором в развитии пародонтита является плохая гигиена полости рта.
Как проходит диагностика пародонтита?
Определить, есть ли у пациента пародонтит или нет, можно уже на первом приеме, ориентируясь на его жалобы и состояние полости рта. Более того, при диагностике заболевания используются специальные тесты, самым популярным из которых считается индекс Парма. Он работает следующим образом: на десны наносят специальный раствор Шиллера, который реагирует на нездоровые ткани и окрашивает их в яркий цвет, обнаруживая очаг воспаления. Существует также индекс, определяющий уровень кровоточивости, и тест по Расселу, выявляющий состояние не только десен, но и костной ткани.
Рентгенологические исследования, определяющие степень возникшего заболевания, являются главными при диагностике пародонтита. Для подобного исследования можно использовать радиовизиограф (аппарат для обычных прицельных рентгеновских снимков), ортопантомограф (внеротовой аппарат, способный сделать снимок сразу обеих челюстей).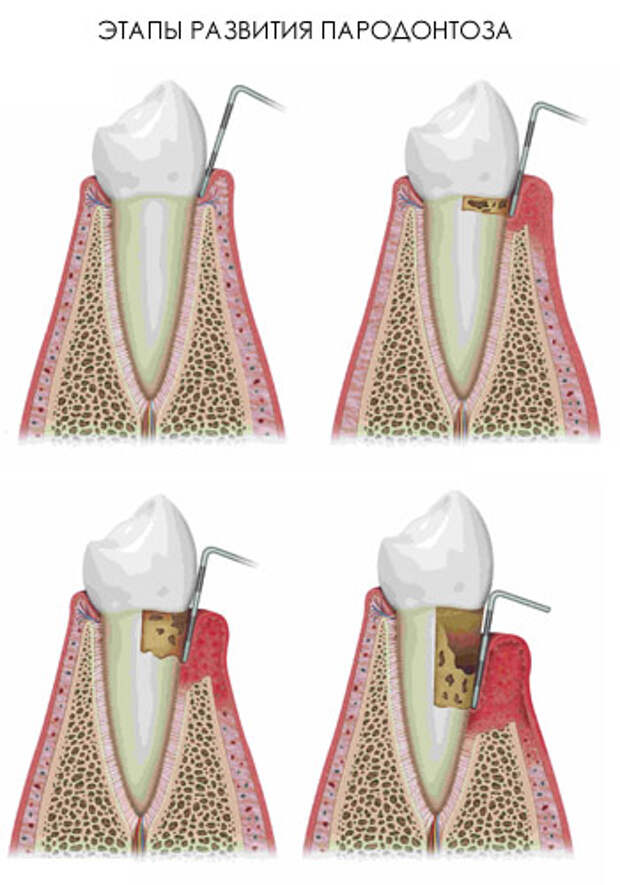 Однако, самым информативным методом считается внеротовая конусно-лучевая компьютерная томография, позволяющая послойно изучить каждый кусочек челюсти и зуба в трехмерном формате.
Однако, самым информативным методом считается внеротовая конусно-лучевая компьютерная томография, позволяющая послойно изучить каждый кусочек челюсти и зуба в трехмерном формате.
В настоящее время появилась методика компьютерной диагностики Florida probe, которая позволяет максимально точно определить и зафиксировать глубину пародонтальных карманов – основного патологического проявления пародонтита. Обследование легко переносится пациентами и помогает врачу назначать грамотное лечение.
При пародонтите также проводится микробиологическое исследование, с помощью которого можно изучить микрофлору полости рта и определить чувствительность микроорганизмов к антибиотикам для более точного подбора медикаментозного лечения.
Еще одно обязательное исследование — анализ крови. Он позволяет выявить причину заболевания, которой может оказаться как начальная стадия диабета, так и хронический инфекционный процесс в других органах и системах, а также нарушения, связанные с гормональным фоном и обменом веществ.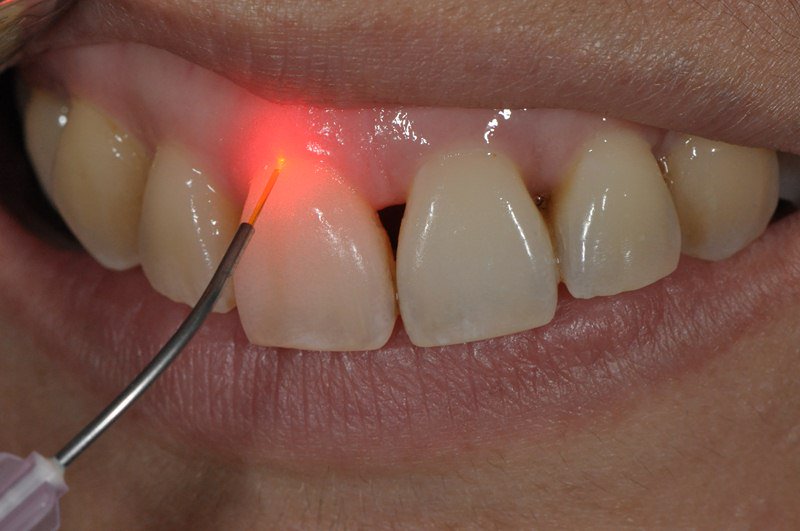
В процессе диагностики пародонтита нередко требуется консультация смежных специалистов для выявления и лечения сопутствующих заболеваний.
Каким образом лечится пародонтит?
Успешное лечение пародонтита может быть только в условиях слаженной команды «врач плюс пациент». Многое зависит от доктора, но еще большее зависит от самого пациента. Врач отвечает за лечение, а пациент – за поддержание результата, ведь пародонтит заболевание хроническое.
Методы лечения пародонтита делятся на медикаментозные и хирургические. При небольшом воспалении, возникшем из-за зубных отложений, врач тщательно очищает зубы, устраняет условия, способствующие задержке микробного налета, полирует поверхности зубов и накладывает на воспаленную зону лечебную повязку с лекарственным препаратом. При образовании глубокого пародонтального кармана и сильных болях пациенту могут назначить антибиотики. Проводя лечение пародонтита тяжелой степени, приходится прибегать к более серьезным (хирургическим) процедурам, таким как кюретаж и лоскутные операции. Но в любом случае пародонтит требует комплексного лечения, включающего профессиональную гигиену, препараты для местного и внутреннего применения, а при необходимости и хирургические манипуляции.
Но в любом случае пародонтит требует комплексного лечения, включающего профессиональную гигиену, препараты для местного и внутреннего применения, а при необходимости и хирургические манипуляции.
Существует также аппаратный способ лечения пародонтита – Vector. Метод заключается в использовании ультразвука в сочетании с медикаментами, направленными на борьбу с микробами и стимулирующими заживление. Аппарат Vector применяется как в качестве самостоятельной методики, так и в сочетании с хирургическим лечением.
Каковы хирургические методы лечения пародонтита?
Хирургическое лечение пародонтита актуально на поздних стадиях заболевания при сильной подвижности зубов и глубоких пародонтальных карманах. Это, в первую очередь, процедура кюретажа, которая подразумевает удаление из-под десны зубных отложений и патологической грануляционной ткани. Если глубина пародонтального кармана составляет до 4 мм, делается закрытый кюретаж без вскрытия десны, если больше — открытый или лоскутная операция, когда требуется отслоить надкостничный лоскут, откинуть его и вычистить карман.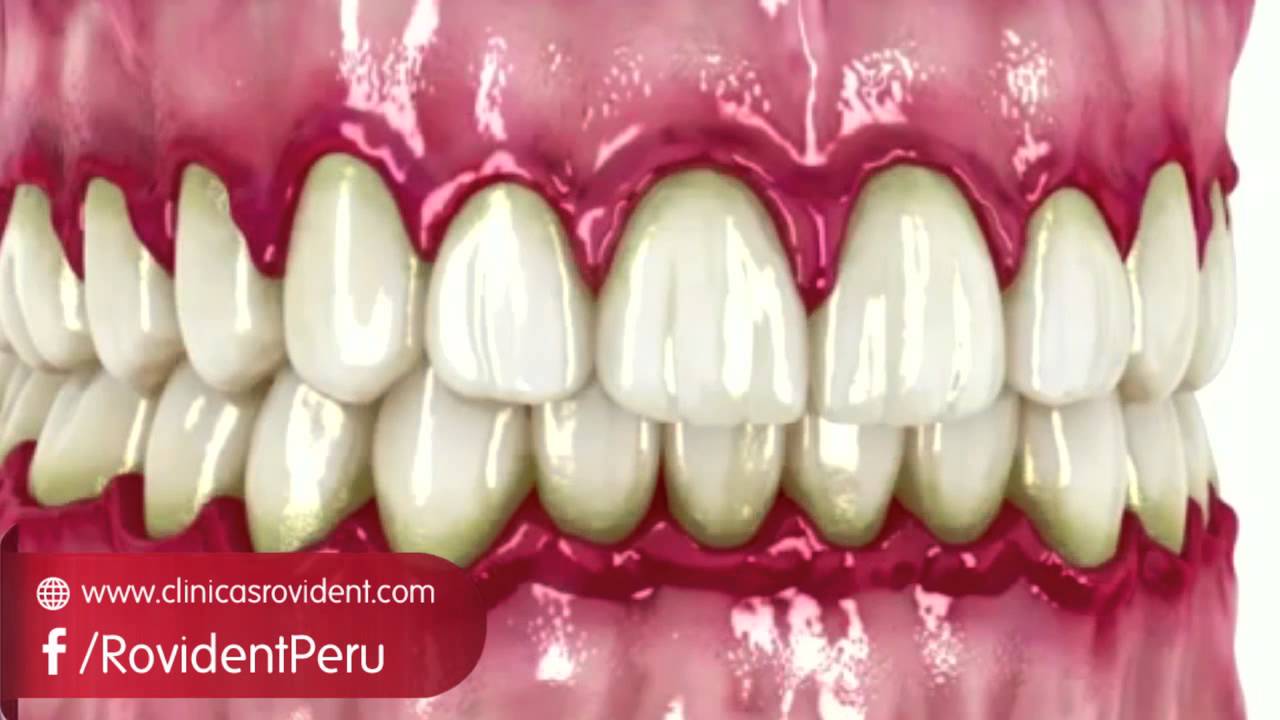 Данная процедура всегда проводится с обезболиванием и хорошо переносится пациентами.
Данная процедура всегда проводится с обезболиванием и хорошо переносится пациентами.
В дополнение к вышеописанным процедурам при пародонтите проводят шинирование, которое закрепляет расшатанные зубы.
Можно ли устранить пародонтит с помощью лазера?
Лечение пародонтита лазером — один из наиболее эффективных и малоинвазивных способов борьбы с заболеванием, который является одним из этапов комплексного лечения. Лазер обладает очищающими и антибактериальными свойствами. Во время процедуры обрабатывается каждый пародонтальный карман в течение определенного времени, достаточного для того, чтобы пучок лазерного света уничтожил патогенные бактерии. Процедура проходит бескровно и практически безболезненно. Однако, хороший эффект можно получить только при комплексном подходе к лечению пародонтита.
Правда ли, что от пародонтита можно избавиться с помощью имплантации?
Имплантация — это метод борьбы не с самим пародонтитом, а с его последствиями.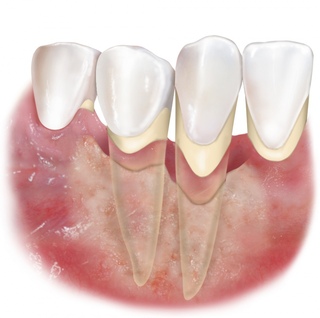 На поздней стадии заболевания зубы становятся подвижными и выпадают, поэтому приходится заменять их имплантатами. Следует понимать, что имплантация зубов при пародонтите имеет свои сложности и ограничения, так как при этом заболевании рассасывается костная ткань. Ее достаточный объем – основное условие успешной установки имплантатов. Если пародонтит в запущенной стадии, имплантация может быть сильно затруднена или даже невозможна из-за дефицита объема кости. Вот почему пациентам следует как можно раньше начинать лечение, чтобы сделать все возможное для сохранения своих зубов, а в случае их потери не упустить возможность их восстановления имплантатами.
На поздней стадии заболевания зубы становятся подвижными и выпадают, поэтому приходится заменять их имплантатами. Следует понимать, что имплантация зубов при пародонтите имеет свои сложности и ограничения, так как при этом заболевании рассасывается костная ткань. Ее достаточный объем – основное условие успешной установки имплантатов. Если пародонтит в запущенной стадии, имплантация может быть сильно затруднена или даже невозможна из-за дефицита объема кости. Вот почему пациентам следует как можно раньше начинать лечение, чтобы сделать все возможное для сохранения своих зубов, а в случае их потери не упустить возможность их восстановления имплантатами.
В любом случае, перед установкой имплантатов требуется перевести пародонтит в стадию ремиссии (стабилизации) или, если возможно, устранить причину его возникновения.
К каким последствиям может привести непролеченный пародонтит?
Потеря зубов
Запущенная стадия заболевания разрушает мягкие и твердые ткани вокруг зубов, что и приводит к их выпадению.
Как уже было сказано ранее, при тяжелых пародонтитах значительно уменьшается объем челюстной кости, что затрудняет установку имплантатов, требуя предварительного наращивания костной ткани, а в крайне тяжелых случаях делает имплантацию невозможной.
Возникновение других заболеванийПародонтит способствует заболеваниям желудочно-кишечного тракта, болезням легких, сердца и даже образованию тромбов.
Как избежать дальнейшего обострения заболевания?
Вот тут главным членом слаженной команды «врач-пациент» становится пациент. Чтобы сохранить полученный после лечения пародонтита результат, Вам следует правильно и регулярно чистить зубы, соблюдая все рекомендации лечащего стоматолога, так как при пародонтите индивидуальная гигиена полости рта отличается от обычной. В частности, наряду с обычной щеткой и пастой появляется необходимость подключать дополнительные средства гигиены: зубную нить (флосс), различные ершики для зубов, ирригатор и др.
Кроме того, необходимо приходить на профессиональную чистку в стоматологию не менее чем раз в полгода, а людям с хроническим пародонтитом еще чаще — раз в три месяца. Хорошая гигиена — это отличная профилактика пародонтита и единственный способ поддержать результат лечения.
Сколько стоит вылечить пародонтит? Из чего складывается стоимость?
Цена на лечение пародонтита зависит от сложности заболевания, от того, будут ли проводиться хирургические манипуляции и в каком объеме.
Важно!
При пародонтите не помогают народные средства в виде всевозможных настоев трав. Они могут принести временное облегчение и замаскировать проблему, но кардинально решить ее полосканиями рта нельзя. Ни лечение в домашних условиях, ни чудодейственная зубная паста из рекламы по телевизору не помогут избавиться от пародонтита. Полоскания и зубные пасты – лишь один из вспомогательных компонентов в комплексном лечении. Если у вас пародонтит или подозрение на него — обратитесь в стоматологию для своевременной диагностики, так как именно на ранних сроках заболевания врачи имеют массу возможностей вам помочь!
Если у вас пародонтит или подозрение на него — обратитесь в стоматологию для своевременной диагностики, так как именно на ранних сроках заболевания врачи имеют массу возможностей вам помочь!
Издатель: Экспертный журнал о стоматологии Startsmile.ru
Автор материала: Юлия Усачева
Лечение периодонтита (пародонтоза) в Минске — цены на услуги в РКПС
Пародонтоз — это заболевание, характеризующееся воспалением и поражением периодонта (комплекса тканей, удерживающих зубы). Среди симптомов зуд десен, повышенная чувствительность к холодным и горячим напиткам, формирование зубного камня. Болезнь развивается медленно и может долго не проявлять себя. По статистике, более 90% взрослых и 70% детей имеют признаки этого заболевания. Пародонтоз является острой формой пародонтита.
Причинами развития пародонтоза могут быть наследственные факторы, существенные изменения гормонального фона, неправильный прием медикаментов, оказывающих пагубное влияние на полость рта, болезни (диабет и злокачественные опухоли). Важно проходить регулярный стоматологический осмотр, чтобы выявить пародонтоз на ранней стадии и безболезненно вылечить пораженные зубы.
Важно проходить регулярный стоматологический осмотр, чтобы выявить пародонтоз на ранней стадии и безболезненно вылечить пораженные зубы.
Методы лечения
Для пародонтоза характерно полное или частичное разрушение зубных тканей и десен. На данный момент не существует метода полного восстановления разрушенных тканей, но возможно их частичное заживление.
Для начала назначается процедура массажа десен, он помогает восстановить кровоток. Также может быть назначен дополнительный рентген до и после лечения. Затем, в зависимости от степени тяжести заболевания, назначается терапевтический (удаление зубных отложений), физиотерапевтический (использование лазерной терапии), хирургический (наращивание костной ткани) или ортопедический (установка мостов и коронок) метод. Если зубы поражены не только пародонтозом, но и иным заболеванием (например, кариесом) они удаляются.
Если болезнь перешла в хроническую стадию, то для лечения потребуется больше времени. По этой причине необходимо как можно быстрее предотвратить развитие пародонтоза во избежание осложнений, ведь это усложняет восстановление естественной функции зубов и требует дорогостоящего лечения.
Стоимость лечения пародонтоза, периодонтита в Минске
Наши специалисты оказывают качественные услуги по лечению периодонтита. Цена указана для ознакомления, полная стоимость услуг рассчитывается индивидуально после консультации у врача.
Цены указаны ориентировочно и не являются обязательством при оказании услуг. Полная стоимость работ определяется по результатам обследования и согласовывается с пациентом на момент оказания услуг. Расчет производится в белорусских рублях по прейскуранту, действующему на момент расчета.
Срок службы и гарантийный срок на результаты стоматологических работ имеет индивидуальный характер, устанавливается клиникой и зависят от состояния общего здоровья пациента, вида лечения, конструкции зубных протезов, физиологических изменений, происходящих в зубо-челюстной системе, в том числе и возрастных, от соблюдения рекомендаций лечащего врача-специалиста, соблюдения гигиены полости рта и правил пользования зубными протезами.
Пародонтит – цены на лечение в Москве, симптомы заболевания пародонта и фото
Предупредить пародонтит намного проще, чем лечить. Для сохранения здорового пародонта необходим правильный гигиенический уход за полостью рта и сбалансированное питание. Периодически требуется профессиональная чистка зубов в клинике. Регулярные осмотры у стоматолога помогут «поймать» болезнь на ранней стадии, когда цена лечения не слишком высока.
Если вовремя не принять меры, костная и соединительная ткани разрушатся, и зубы будут потеряны. На этом этапе процесс необратим. После устранения причин пародонтита и лечения десен потребуется протезирование, а это совсем другие затраты времени и денег. Лечение пародонтита всегда комплексное, направленное на устранение воспаления и предотвращение рецидивов. Пародонтолог назначает комплекс мероприятий, исходя из степени и формы заболевания, а также с учетом состояния здоровья пациента.
Консервативные методы лечения
Объединяет профессиональную чистку зубов и прием противовоспалительных препаратов.
1
Мягкий налет снимают методом Air-Flow, для удаления зубного камня применяют ультразвук.
2
Также отличный результат дает обработка аппаратом «Вектор», позволяющим чистить труднодоступные карманы.
3
Ускорить восстановление десневой ткани помогают физиотерапевтические процедуры. При необходимости назначают курс антибиотиков.
Если лечение начато на ранней стадии заболевания, описанных средств должно оказаться достаточно. Для закрепления результата обязательно необходимо выполнить санацию ротовой полости: вылечить все больные зубы, удалить те, которые нельзя спасти, при необходимости провести протезирование.
Хирургическое лечение
В тяжелых случаях остановить развитие болезни помогает оперативное вмешательство. Его цель — устранение карманов, удаление омертвевших тканей, грануляций, поддесневых отложений.
В зависимости от формы и степени заболевания выполняют:
1Закрытый кюретаж
Предусматривает механическую очистку неглубоких десневых карманов.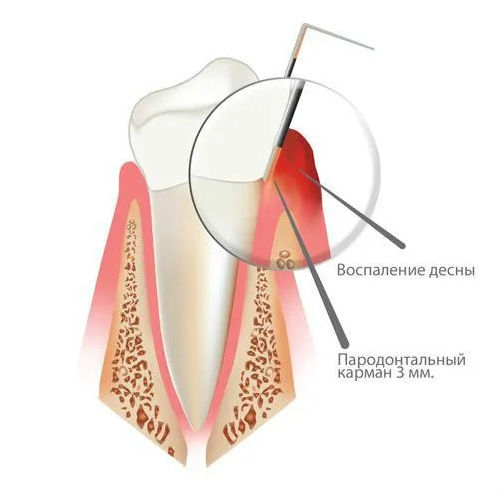 Выполняется без хирургических надрезов.2
Выполняется без хирургических надрезов.2Открытый кюретаж
Его используют для устранения карманов до 5 мм. Для чистки карманов хирург вскрывает десну, получая доступ к шейке зуба.Открытый и закрытый кюретаж при пародонтите зубов
Решение о том, как лечить пародонтит у каждого конкретного пациента врач принимает на основании предварительного комплексного обследования, которое наряду с визуальным осмотром обязательно включает рентгенограмму. Иногда для диагностики нужны дополнительные исследования: анализ крови, допплерография сосудов челюстно-лицевой зоны, компьютерная томография.
Лечение десен в Домодедово – цены в стоматологии «Дентастайл»
Лечение десен — это один из важных разделов в стоматологии. В нашей клинике, мы рады предложить Вам полный комлекс пародонтологического лечения:
- Снятие зубных отложений, с помощью ультразвукового аппарата PIEZON MASTER;
- Кюретаж-удаление поддесневых зубных отложений;
- Лоскутная операция-лечение окружающих зуб тканей;
- Заполнение пародонтальных карманов костноиндуктивными материалами.

Стоимость услуг
| Виды услуг | Цена |
| Снятие зубных отложений с 1 зуба аппаратом PIEZON МАSTER | 250 |
| Фтор-профилактика зубов 1 челюсти | 500 |
| Полировка 1 зуба профилактической пастой | 100 |
| Снятие налета с зубов по технологии AIR – FLOW | 2 500 |
| Снятие чувствительности аппаратом <DESENSITRON> или обработка фторлаком 1 зуба | 500 |
| Пародонтологические аппликации | 250 |
| Противовоспалительная терапия “Iodoform” | 250 |
Фотографии до и после лечения десен
Снижение объема десны с оголением шейки и корня зуба
Лечение хронического пародонтита тяжёлой степени тяжести
Лечение пародонтологических заболеваний аппаратом Вектор
Аппарат Vector может использоваться для эффективного лечения заболеваний пародонта зубов различной степени.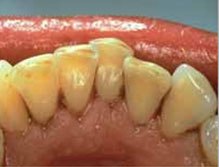 Преимущества такого метода проведения процедур: оперативное снятие зубных отложений, возможность лечения пациентов с чувствительными корнями зубов и эмалью, безболезненное очищение карманов, безопасность для эмали и десен пациента. Кроме того, при эффективном методе лечения пародонта аппаратом для очищения пародонтальных карманов не раздражаются десны вокруг ткани, и он может позволять полировку корней зубов. Процедура устранения зубных отложений, при которой должен использоваться аппарат Вектор, заключается в ультразвуковом воздействии.
Преимущества такого метода проведения процедур: оперативное снятие зубных отложений, возможность лечения пациентов с чувствительными корнями зубов и эмалью, безболезненное очищение карманов, безопасность для эмали и десен пациента. Кроме того, при эффективном методе лечения пародонта аппаратом для очищения пародонтальных карманов не раздражаются десны вокруг ткани, и он может позволять полировку корней зубов. Процедура устранения зубных отложений, при которой должен использоваться аппарат Вектор, заключается в ультразвуковом воздействии.
Как нас найти:
г. Москва,Проспект Вернадского дом 41 строение 3
Тел: +7 9856130402 E-mail: [email protected]г. Домодедово,мкр.Авиационный,ул. Чкалова д.1 ТЦ «КАТЯ» 2 эт
Тел: +7 926 6838224: E-mail: [email protected]г. Домодедово, мкр. Южный ул. Курыжова 16
Тел. 8-901-701-20-40 E-mail: [email protected]
8-901-701-20-40 E-mail: [email protected]
Лечение пародонтоза по недорогой цене в Екатеринбурге
Как развивается заболевание?
Сложность и цена лечения пародонтоза зависят от степени самого заболевания. Чем легче степень проблемы, тем быстрее будет протекать процесс ее устранения.
Так, современная стоматология подразделяет пародонтоз на 3 степени.
- Начальная. На этой стадии может повышаться общая чувствительность зубов. Особенно это происходит под влиянием внешних раздражителей – горячей, холодной или сладкой пищи. Вылечить такой пародонтоз может любая клиника.
- Средняя. Зуд и неприятные ощущения – постоянные спутники на этом этапе развития заболевания. Могут оголяться шейки зубов. В редких случаях – корни. Клиник, где лечат пародонтоз на этой стадии, также достаточно.
- Тяжелая. Характеризуется сильными болями, оголениями корней, а также чрезмерной подвижностью зубного ряда.
 Можно ли вылечить пародонтоз на такой стадии? Определенно, да. Но для этого понадобятся существенные ресурсы и время.
Можно ли вылечить пародонтоз на такой стадии? Определенно, да. Но для этого понадобятся существенные ресурсы и время.
Способы лечения
Вылечить пародонтоз навсегда реально. Однако, стоит понимать, что это – длительный процесс, который должен проходить поэтапно.
Так, классическое лечение пародонтоза зубов включает в себя целый комплекс мероприятий, начиная с применения медикаментозных препаратов, заканчивая хирургическими процедурами. Однако существуют и более приятные альтернативы.
Один из самых современных и эффективных методов устранения пародонтоза – аппарат «Вектор» («Vector»). Он позволяет стоматологу произвести ювелирную работу по удалению микробов на микроуровне, тем самым обеспечив пациенту качественное лечение пародонтоза в клинике.
Лечение пародонтоза вектором полностью разрушает биопленки, в которых обитают вредоносные микробы. Также аппарат хорошо очищает прикорневую область зуба от камней и налета, убирает неприятный запах изо рта.
Применение ультразвука при пародонтозе создает благоприятную среду в ротовой полости для регенеративных процессов – мягкие ткани восстанавливаются, десна становятся упругими и крепкими, а зубы теряют свою подвижность.
Вектор – яркий пример того, как лечат пародонтоз в стоматологии самые продвинутые клиники мира.
Где вылечить?
В рамках нашей клиники в Екатеринбурге проводится эффективное лечение пародонтоза. Акции и накопительные скидки, предлагаемые нами, вас приятно удивят.
Лечение пародонтоза в Екатеринбурге у нас – это правильный выбор. Квалифицированные специалисты, новейшее оборудование и применение современных медицинских технологий: все это – результат кропотливой работы и постоянного самосовершенствования.
Озаряйте всех своей счастливой, а главное, здоровой улыбкой каждый день! Добро пожаловать!
Неинвазивная фотодинамическая терапия против бактерий, вызывающих пародонтит
Бактериальные штаммы и условия культивирования
Porphyromonas gingivalis (P .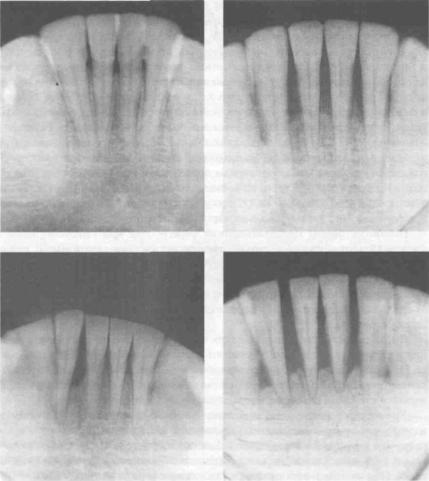 gingivalis ; ATCC 33277) и Nucleus Fusobacterium; ATCC , которые являются распространенными возбудителями пародонтита, были получены из Корейской коллекции типовых культур (KCTC, Тэджон, Корея). П . gingivalis и F . nucleatum инкубировали на чашке с агаром, обогащенной триптическим соевым бульоном (Becton, Dickinson, and Company, MD, США), содержащим 5% овечьей крови (Komed, Seongnam-si, Корея), 5 мкг / мл гемина (Sigma Aldrich, Миссури, США) и 0,1 мкг / мл менадиона (витамин K1) (Sigma Aldrich, Миссури, США) в течение 48–72 ч при 37 ° C на анаэробной рабочей станции. Затем бактериальную колонию ресуспендировали в 5 мл суспензионного раствора при 37 ° C в течение 48–72 часов. Количество клеток регулировали с помощью спектрофотометра (Ultrospec 3000pro, Amersham-Pharmacia, Uppsala, Швеция) при длине волны 540 нм ( P . gingivalis : 1 × 10 10 клеток / мл; Ф . nucleatum : 1 × 10 6 клеток / мл).
gingivalis ; ATCC 33277) и Nucleus Fusobacterium; ATCC , которые являются распространенными возбудителями пародонтита, были получены из Корейской коллекции типовых культур (KCTC, Тэджон, Корея). П . gingivalis и F . nucleatum инкубировали на чашке с агаром, обогащенной триптическим соевым бульоном (Becton, Dickinson, and Company, MD, США), содержащим 5% овечьей крови (Komed, Seongnam-si, Корея), 5 мкг / мл гемина (Sigma Aldrich, Миссури, США) и 0,1 мкг / мл менадиона (витамин K1) (Sigma Aldrich, Миссури, США) в течение 48–72 ч при 37 ° C на анаэробной рабочей станции. Затем бактериальную колонию ресуспендировали в 5 мл суспензионного раствора при 37 ° C в течение 48–72 часов. Количество клеток регулировали с помощью спектрофотометра (Ultrospec 3000pro, Amersham-Pharmacia, Uppsala, Швеция) при длине волны 540 нм ( P . gingivalis : 1 × 10 10 клеток / мл; Ф . nucleatum : 1 × 10 6 клеток / мл).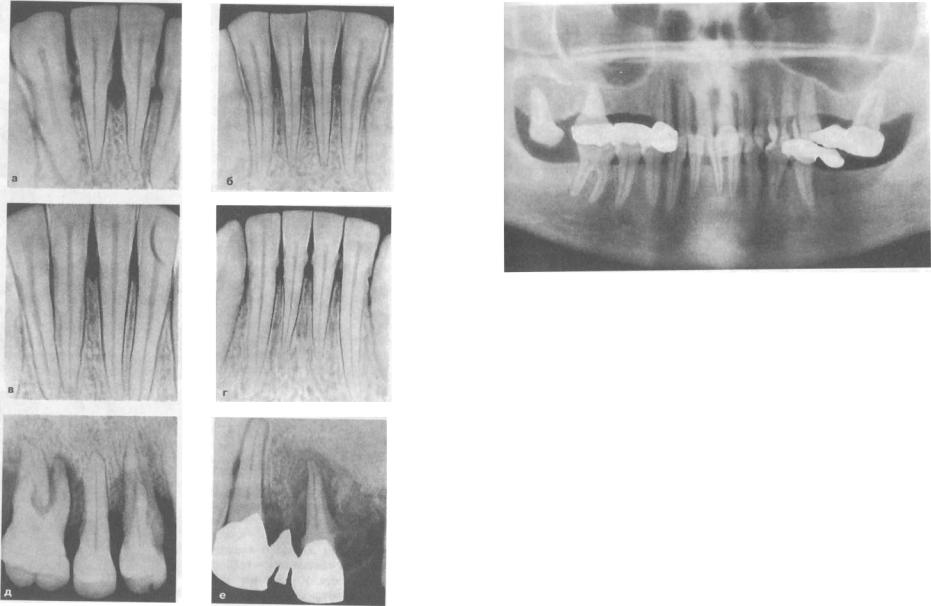 100 мкл образца скорректированной бактериальной суспензии помещали в лунки 96-луночного стрип-иммунопланшета (SPL Life Sciences, Gyeonggi-do, Корея) для фотодинамической активации.
100 мкл образца скорректированной бактериальной суспензии помещали в лунки 96-луночного стрип-иммунопланшета (SPL Life Sciences, Gyeonggi-do, Корея) для фотодинамической активации.
Исследования фотодинамической активации
Все эксперименты проводились в темной комнате. ТВО в виде порошка (Sigma Aldrich, Миссури, США) растворяли в фосфатном физиологическом растворе (PBS).В лунки добавляли пять мкл различных концентраций растворов ТВО для получения конечных концентраций 0,16, 0,33 и 0,98 мМ. После 5 мин инкубации лунки, содержащие ТВО (общий объем 100 мкл), освещали светодиодной подсветкой. Использовали светодиодный прибор (MK3003D, MKPOWER, Сеул, Корея: выходная мощность 90 мВт) с длиной волны 650 нм. Светодиодный светильник доставляется с помощью специального адаптера и оптоволоконного кабеля. Плотность мощности, проходящей через скважины, составляла 3, 30 и 60 мВт / см 2 соответственно.Продолжительность облучения составляла 1 мин 5 мин. TBO-отрицательные контроли инкубировали с равным объемом забуференного фосфатом физиологического раствора (PBS). Расстояние между светодиодом и пластиной составляло 1 см. После облучения светодиодами все суспендированные бактерии помещали на чашку с агаром и инкубировали при 37 ° C в течение 48–72 ч в соответствии с условиями инкубации. Затем бактериальные колонии подсчитывали и переводили в Log 10 КОЕ / мл.
Расстояние между светодиодом и пластиной составляло 1 см. После облучения светодиодами все суспендированные бактерии помещали на чашку с агаром и инкубировали при 37 ° C в течение 48–72 ч в соответствии с условиями инкубации. Затем бактериальные колонии подсчитывали и переводили в Log 10 КОЕ / мл.
Чтобы проверить, проникает ли светодиодный свет с длиной волны 650 нм через ткани, которые по толщине схожи с тканями десен, и активирует ли бактерицидный эффект TBO, была проведена искусственная кожа толщиной 3 мм (Geistlich Mucograft®, Geistlich Pharma, NJ, США). помещается между светодиодным устройством и бактериальной суспензией.Эксперименты по проникновению светодиода проводили таким же образом, как описано выше.
Антибактериальную активность составов ТВО оценивали следующим образом. Состав, содержащий 75 мМ ТВО, включенный в Tween 60 (TW60_F), осторожно перемешивали с помощью магнитной мешалки при 150 об / мин в культуральной среде в течение 0 минут, 15 минут и 3 часов, а затем смесь добавляли в лунки для культивирования для получить конечную концентрацию ТВО 0,33 мМ.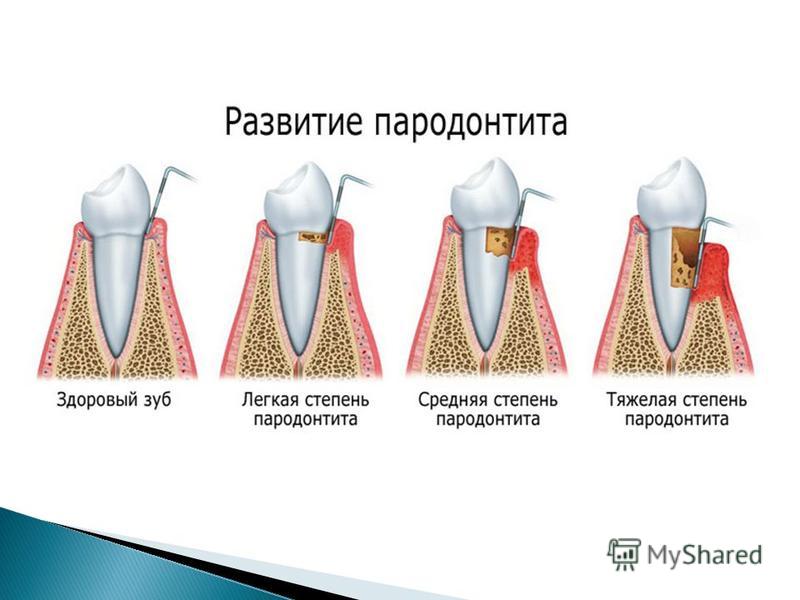 После 5-минутной инкубации лунки подвергали воздействию 60 мВт / см 2 LED на длине волны 650 нм в течение 1 и 5 минут.Затем отрицательные контроли для TW60_F инкубировали с равным объемом PBS. Расстояние между светодиодом и пластиной составляло 1 см, и все эксперименты проводились в темной комнате. После облучения светодиодами все бактериальные клетки в 96-луночном планшете распределяли на планшете с триптическим соевым агаром и инкубировали при 37 ° C в течение 48–72 ч в соответствии с условиями инкубации. После инкубации бактериальные колонии подсчитывали и переводили в Log 10 КОЕ / мл.
После 5-минутной инкубации лунки подвергали воздействию 60 мВт / см 2 LED на длине волны 650 нм в течение 1 и 5 минут.Затем отрицательные контроли для TW60_F инкубировали с равным объемом PBS. Расстояние между светодиодом и пластиной составляло 1 см, и все эксперименты проводились в темной комнате. После облучения светодиодами все бактериальные клетки в 96-луночном планшете распределяли на планшете с триптическим соевым агаром и инкубировали при 37 ° C в течение 48–72 ч в соответствии с условиями инкубации. После инкубации бактериальные колонии подсчитывали и переводили в Log 10 КОЕ / мл.
Определение разрушения биопленки
Бактериальная биопленка формировалась на 96-луночных микротитровальных планшетах (SPL Life Sciences, Кенги-до, Корея). П . gingivalis и F . nucleatum инкубировали в покрытых слюной 96-луночных стрип-иммунопланшетах при 37 ° C в течение 48–72 ч на анаэробной рабочей станции. Для покрытия 96-луночных стрипов иммунопланшетов у здоровых людей собирали слюну и смешивали с 1 × PBS (1: 9 об. / Об.) Для центрифугирования в течение 10 мин при 3000 об / мин при 4 ° C. Протокол исследования и экспериментальный план сбора слюны у здоровых людей были одобрены IRB стоматологической больницы университета Вонкванг, идентификатор утверждения: WKDIRB201708-01.Супернатант фильтровали, используя шприц 0,22 мкм; 96-луночные стрип-иммунопланшеты покрывали при 4 ° C в течение 4 ч, а затем хранили при 4 ° C до использования. Созданная биопленка обрабатывалась ФДТ через искусственную кожу толщиной 3 мм в соответствии с тем же протоколом и инкубировалась в течение 24 часов в тех же условиях инкубации, которые описаны выше в разделе исследований фотодинамической активации.
/ Об.) Для центрифугирования в течение 10 мин при 3000 об / мин при 4 ° C. Протокол исследования и экспериментальный план сбора слюны у здоровых людей были одобрены IRB стоматологической больницы университета Вонкванг, идентификатор утверждения: WKDIRB201708-01.Супернатант фильтровали, используя шприц 0,22 мкм; 96-луночные стрип-иммунопланшеты покрывали при 4 ° C в течение 4 ч, а затем хранили при 4 ° C до использования. Созданная биопленка обрабатывалась ФДТ через искусственную кожу толщиной 3 мм в соответствии с тем же протоколом и инкубировалась в течение 24 часов в тех же условиях инкубации, которые описаны выше в разделе исследований фотодинамической активации.
Для окрашивания кристаллическим фиолетовым супернатант культуры отбрасывали, а лунки дважды промывали 1 × фосфатно-солевым буфером (1 × PBS).Оставшиеся клетки биопленки, прикрепленные к поверхности полистирола, фиксировали 95% этанолом в течение 10 мин и окрашивали 0,1% кристаллическим фиолетовым в течение 15 мин. Затем планшеты дважды промывали 1 × PBS и сушили на воздухе. Для количественного измерения биопленки связанный кристаллический фиолетовый солюбилизировали 10% ледяной уксусной кислотой в течение 10 мин и определяли OD595 с помощью микропланшетного спектрофотометра (BioTek, St, Winooski, VT, USA).
Для количественного измерения биопленки связанный кристаллический фиолетовый солюбилизировали 10% ледяной уксусной кислотой в течение 10 мин и определяли OD595 с помощью микропланшетного спектрофотометра (BioTek, St, Winooski, VT, USA).
Приготовление топических составов TBO
Согласно классификации Каца и Ариенса (M.Кац, Э. Ariens (Ed.), Drug design, Academic Press, New York, 1973), лекарство, высвобождающее «абсорбирующую основу» по истечении определенного времени, является подходящей рецептурой для полости рта. Этот состав состоит из масляной фазы, такой как органогель углеводородного типа или гидрофильный органогель, и воды в детергентах масляного типа, и его следует оптимизировать в зависимости от характеристик и назначения лекарственного средства. Композиции состояли из трех основных ингредиентов: толуидинового синего О (Sigma-Aldrich, Миссури, США), поверхностно-активного вещества (Span 80, Span 20 или Tween 60) и мазевой основы (пластибаза).Для проверки различных предписаний по величине гидрофильно-липофильного баланса (ГЛБ) были выбраны поверхностно-активные вещества Span 80, Span 20 и Tween 60 (Samchun Pure Chemical, Gyeonggi, Республика Корея).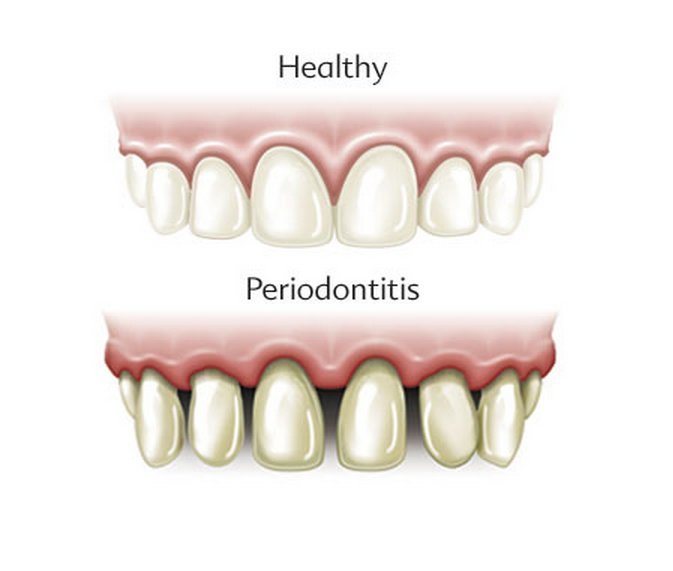 Составы ТВО, содержащие разные концентрации ТВО (0,03 мМ или 75 мМ) и ингредиенты, получали следующим образом. Навески ТВО медленно добавляли к поверхностно-активному веществу при осторожном перемешивании. После образования прозрачного вязкого раствора раствор ТВО примешивали к пластибазе, применяя метод геометрического разбавления.После растворения растворимость снижалась по мере того, как раствор ТВО смешивался с основанием, и частицы лекарства формировались «снизу вверх». Размер образовавшихся частиц в однородном состоянии составлял несколько десятков мкм. ТВО реагирует со светом, поэтому он был приготовлен в затемненных условиях. Различные составы ТВО, разработанные с различными композициями, были закодированы следующим образом: 0,03 мМ: SP80_D, SP20_D и TW60_D; и TBO 75 мМ: SP80_F, SP20_F и TW60_F; Таблица 2. Состав препаратов был определен на основании публикации «Drug Design» 24 .
Составы ТВО, содержащие разные концентрации ТВО (0,03 мМ или 75 мМ) и ингредиенты, получали следующим образом. Навески ТВО медленно добавляли к поверхностно-активному веществу при осторожном перемешивании. После образования прозрачного вязкого раствора раствор ТВО примешивали к пластибазе, применяя метод геометрического разбавления.После растворения растворимость снижалась по мере того, как раствор ТВО смешивался с основанием, и частицы лекарства формировались «снизу вверх». Размер образовавшихся частиц в однородном состоянии составлял несколько десятков мкм. ТВО реагирует со светом, поэтому он был приготовлен в затемненных условиях. Различные составы ТВО, разработанные с различными композициями, были закодированы следующим образом: 0,03 мМ: SP80_D, SP20_D и TW60_D; и TBO 75 мМ: SP80_F, SP20_F и TW60_F; Таблица 2. Состав препаратов был определен на основании публикации «Drug Design» 24 .
Для оценки высвобождения ТВО из составов, анализы элюции проводили после равномерного нанесения 1,2 г каждого состава на площадь 2,0 см × 2,0 см, на расстоянии 1 см от обоих концов 2 см × Губка размером 4 см или 0,8 г каждого состава на площадь 2,0 см × 2,0 см, на расстоянии 1 см от обоих концов акриловой пластины размером 2 см × 12 см.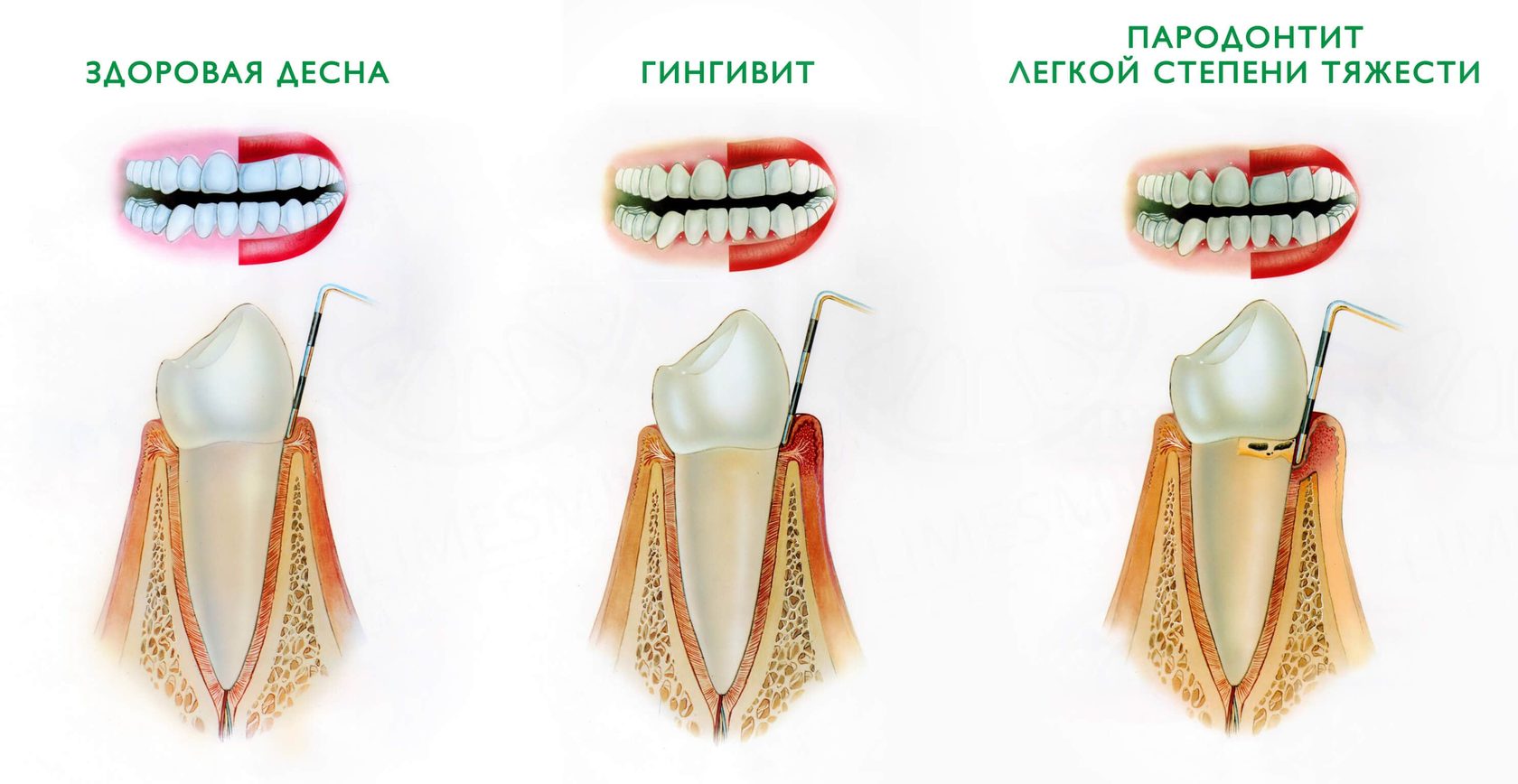 Мы поместили губку или акриловую пластину в 150 мл элюирующей среды, состоящей из физиологического раствора или смешанной среды (100 мл фосфатно-солевого буфера (PBS) с 50 мл метилового спирта [MeOH]) при 36.5 ° С. Губке давали возможность всплыть, чтобы растворитель мог достичь поверхности мази, и акриловую пластину устанавливали на стакан под углом. Образцы осторожно перемешивали с использованием магнитного вращающегося стержня при 200 об / мин для губки и 150 об / мин для акриловой пластины. Образцы отбирали с интервалами 0, 1, 3, 8, 15, 30, 60, 120 и 180 минут. и спектрофотометрически проанализировали содержание ТВО с использованием детектора ультрафиолетового (УФ) и видимого диапазонов.
Мы поместили губку или акриловую пластину в 150 мл элюирующей среды, состоящей из физиологического раствора или смешанной среды (100 мл фосфатно-солевого буфера (PBS) с 50 мл метилового спирта [MeOH]) при 36.5 ° С. Губке давали возможность всплыть, чтобы растворитель мог достичь поверхности мази, и акриловую пластину устанавливали на стакан под углом. Образцы осторожно перемешивали с использованием магнитного вращающегося стержня при 200 об / мин для губки и 150 об / мин для акриловой пластины. Образцы отбирали с интервалами 0, 1, 3, 8, 15, 30, 60, 120 и 180 минут. и спектрофотометрически проанализировали содержание ТВО с использованием детектора ультрафиолетового (УФ) и видимого диапазонов.
Для проверки скорости удерживания лекарственного средства в полости рта был проведен тест удерживания.После проведения эксперимента, описанного выше, образцы акриловых пластин отбирали через 0, 30, 60, 120 и 180 мин.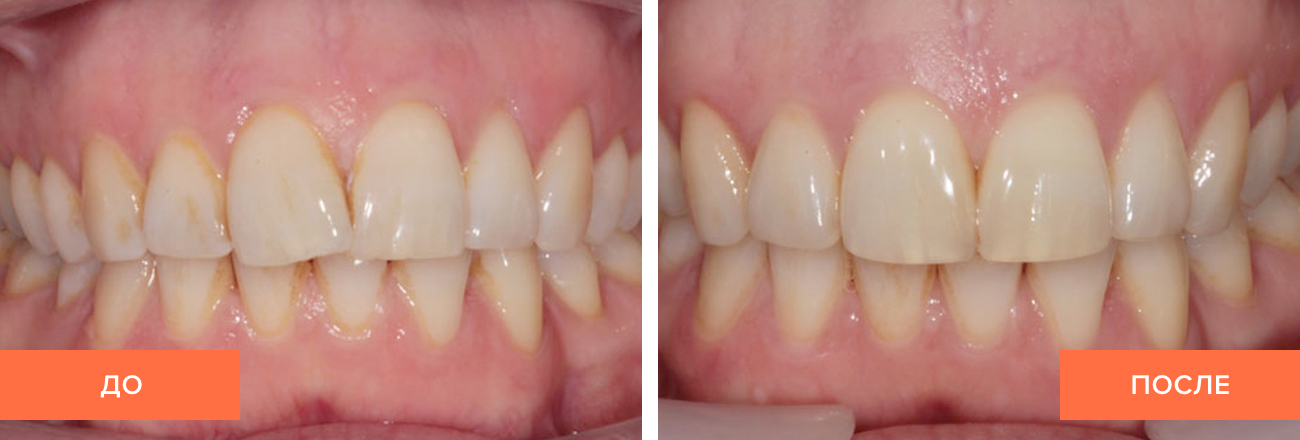 Степень удерживания получали путем взвешивания акриловой пластины после удаления воды из акриловой пластины. Вязкость измеряли с помощью вискозиметра Brookfield DV-II + (Brookfield, США). Состав нагревали от 23,3 ° C ± 0,1 ° C до 30,45 ± 0,96 ° C в мерном цилиндре. Для каждого эксперимента использовали один и тот же шпиндель (шпиндель LV-5) и одинаковую скорость перемешивания (1 об / мин).
Степень удерживания получали путем взвешивания акриловой пластины после удаления воды из акриловой пластины. Вязкость измеряли с помощью вискозиметра Brookfield DV-II + (Brookfield, США). Состав нагревали от 23,3 ° C ± 0,1 ° C до 30,45 ± 0,96 ° C в мерном цилиндре. Для каждого эксперимента использовали один и тот же шпиндель (шпиндель LV-5) и одинаковую скорость перемешивания (1 об / мин).
Животные и экспериментальная модель пародонтита
Протокол исследования и дизайн эксперимента были одобрены Комитетом по этике животных Университета Вонкван, идентификатор утверждения: WKU17-64.В эксперименте использовали 30 самцов крыс линии Вистар в возрасте 6 недель. Их масса тела в начале эксперимента составляла от 300 до 330 г. Животные были случайным образом разделены на три группы (n = 10): без лигирования; только лигатура; лигатура плюс ФДТ. Индукция пародонтита производилась один раз в неделю в течение 4 недель путем наложения швов и распространения бактерий. Шелковый шов 4-0 накладывали субмаргинально вокруг первого моляра в обоих квадрантах нижней челюсти.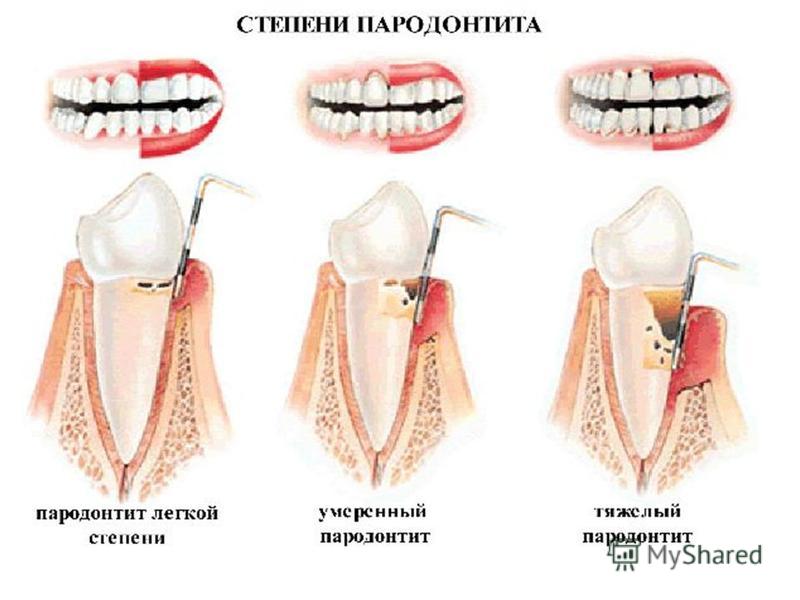 Животные получали пероральные прививки свежего 0.1 мл бульона культуры штамма Р . десны и F . nucleatum в целевой области десны. После наложения швы проверяли и заменяли потерянные или ослабленные швы. ФДТ проводилась 1 раз в неделю в течение 4 недель. Мазь ТВО наносили на десневую борозду в области поражения пародонта и оставляли для пропитывания на 10 мин. Десна подвергалась воздействию светодиодного света в тех же условиях, что и in vitro (10 мВт / см, 2 , 650 нм) в течение 5 минут.Еще через 4 недели после последнего лечения ФДТ животных умерщвляли, и нижнюю челюсть отделяли от мышц и мягких тканей, сохраняя прикрепленную десну нетронутой с костью. В то же время были взяты образцы крови животных. Микро-КТ изображения десневой области сканировали четыре раза: один перед индукцией периодонтита и три других в конце каждой фазы (фаза индукции, фаза ФДТ, фаза инкубации). Включая индукцию пародонтита и ФДТ, все процедуры с животными выполнялись под общей анестезией с использованием кетамина (40 мг / кг) посредством внутрибрюшинной инъекции.
Животные получали пероральные прививки свежего 0.1 мл бульона культуры штамма Р . десны и F . nucleatum в целевой области десны. После наложения швы проверяли и заменяли потерянные или ослабленные швы. ФДТ проводилась 1 раз в неделю в течение 4 недель. Мазь ТВО наносили на десневую борозду в области поражения пародонта и оставляли для пропитывания на 10 мин. Десна подвергалась воздействию светодиодного света в тех же условиях, что и in vitro (10 мВт / см, 2 , 650 нм) в течение 5 минут.Еще через 4 недели после последнего лечения ФДТ животных умерщвляли, и нижнюю челюсть отделяли от мышц и мягких тканей, сохраняя прикрепленную десну нетронутой с костью. В то же время были взяты образцы крови животных. Микро-КТ изображения десневой области сканировали четыре раза: один перед индукцией периодонтита и три других в конце каждой фазы (фаза индукции, фаза ФДТ, фаза инкубации). Включая индукцию пародонтита и ФДТ, все процедуры с животными выполнялись под общей анестезией с использованием кетамина (40 мг / кг) посредством внутрибрюшинной инъекции.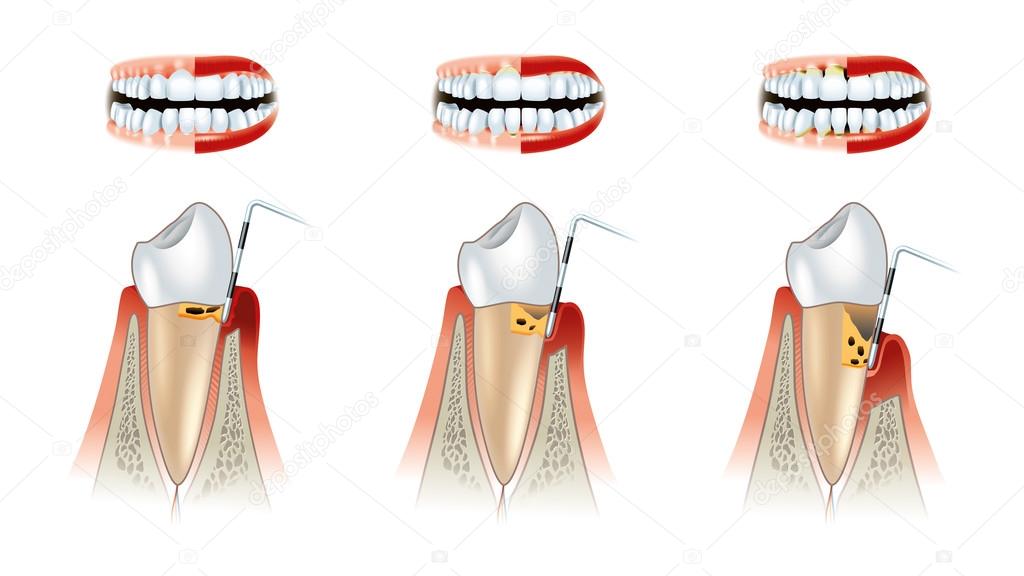 Все эксперименты проводились в соответствии с соответствующими инструкциями и правилами.
Все эксперименты проводились в соответствии с соответствующими инструкциями и правилами.
Микро-КТ-изображение
КТ-изображение было выполнено с использованием системы визуализации µCT Quantum GX (PerkinElmer, Хопкинтон, Массачусетс, США), расположенной в Корейском институте фундаментальных наук (Кванджу, Корея). Источник рентгеновского излучения был установлен на уровни 90 кВ и 88 мкА с полем зрения 45 мм (размер вокселя 90 мкм; время сканирования 4 мин). КТ-изображения были представлены с помощью 3D Viewer, существующего программного обеспечения в Quantum GX. Все изображения обычно экспортировались отдельными фрагментами в файл формата DICOM для медицинских изображений.
Иммуногистохимия
Выделенные срезы тканей декальцифицировали, а затем парафинизировали. Депарафинизированные ткани блокировали 3% H 2 O 2 фосфатно-солевым буфером для инактивации эндогенных пероксидаз. Предметные стекла промывали фосфатно-солевым буфером, инкубировали в течение 20 минут в растворе, блокирующем белок, с добавлением 4% нормального бычьего сывороточного альбумина, инкубировали в течение ночи при 4 ° C с первичными антителами против TNF-α (каталожный номер sc-1351).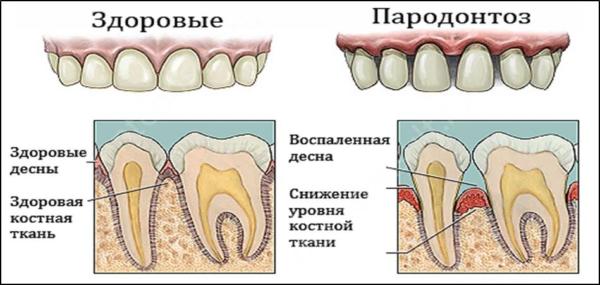 ИЛ-1β (кат.No. sc-1252) и MMP-9 (Cat. No. sc-6841), которые были приобретены у Santacruz Biotechnology (Калифорния, США). Для разработки DAB использовали набор полимеров Anti-Mouse (Dako, Япония). Ткани контрастировали гематоксилином.
ИЛ-1β (кат.No. sc-1252) и MMP-9 (Cat. No. sc-6841), которые были приобретены у Santacruz Biotechnology (Калифорния, США). Для разработки DAB использовали набор полимеров Anti-Mouse (Dako, Япония). Ткани контрастировали гематоксилином.
Статистический анализ
Результаты были выражены как средние значения ± стандартное отклонение (среднее ± стандартное отклонение). Двусторонний дисперсионный анализ (ANOVA) выполняли с апостериорным тестированием (тест Тьюки), чтобы определить, были ли существенные различия между условиями тестирования.Для анализа переменных TNF-α в сыворотке выполняли однофакторный дисперсионный анализ ANOVA с апостериорным тестированием, если это необходимо. Статистически значимым считалось значение p <0,05.
Каковы стадии заболевания десен?
Заболевание десен, также называемое пародонтозом, представляет собой повреждение десен, вызванное зубным налетом и ростом бактерий. Если не лечить, заболевание десен со временем ухудшается, проходя три стадии. Если вы испытываете симптомы заболевания десен, важно как можно скорее получить лечение, чтобы защитить свои зубы и десны.
Если вы испытываете симптомы заболевания десен, важно как можно скорее получить лечение, чтобы защитить свои зубы и десны.
Гингивит: первая стадия
Гингивит — самая ранняя стадия заболевания десен.
На этой первой стадии на зубах и вдоль линии десен образовался зубной налет, и в нем начали расти бактерии. Гингивит вызывает воспаление и воспаление десен.
Гингивит на самых ранних стадиях может потребовать профессионального лечения зубного камня и выравнивания корня у стоматолога. Вылечить заболевание десен на этом этапе намного проще, чем на более поздних стадиях, поэтому вам следует посетить стоматолога, чтобы диагностировать гингивит, как только вы заметите признаки.
Лечение заболеваний десен на этой ранней стадии является ключом к предотвращению необратимого повреждения соединительной ткани и кости, которые удерживают зубы на месте.
Пародонтит: вторая стадия
Если гингивит развивается бесконтрольно, заболевание десен переходит во вторую стадию: периодонтит.
На этом этапе бактерии начинают повреждать кости и соединительные волокна, поддерживающие зубы. Десны начнут отделяться от зубов, образуя карманы под линией десен, которые могут собирать пищу и зубной налет, позволяя размножаться большему количеству бактерий и вызывать дальнейшие повреждения.
Если заболевание десен переходит в стадию пародонтита, необходимо посетить стоматолога и составить план лечения, чтобы сохранить свои зубы. Ежедневной чистки зубов щеткой и зубной нити будет недостаточно, чтобы обратить вспять последствия пародонтита.
Пародонтит на поздней стадии: третья стадия
Последняя стадия заболевания десен — пародонтит на поздней стадии.
На этом этапе ткань и кость, удерживающие зубы на месте, сильно повреждены. Ваши зубы могут расшатываться или смещаться, поскольку десны оторвались и потеря костной массы ухудшилась.
Профессиональное лечение может спасти ваши зубы, но в некоторых запущенных случаях может потребоваться их удаление.
Симптомы заболевания десен — на что обращать внимание
Симптомы заболевания десен включают:
- Болезнь, опухоль, красные десны
- Кровоточивость десен при чистке щеткой или зубной нитью
- Срезанная линия десен, из-за которой зубы кажутся длиннее
- Карманы, образованные отрывом десны от зубов
- Гной в деснах и между зубами
- Стойкий неприятный запах изо рта и неприятный привкус во рту
Лечение заболеваний десен — как вернуть улыбку
Конечно, лучшее лечение — это профилактика.Правильная чистка зубов щеткой и зубной нитью два раза в день с использованием зубной пасты с фтором — лучший способ предотвратить развитие заболеваний десен. Однако, если вы уже испытываете симптомы, вам следует посетить стоматолога, чтобы составить план лечения, основанный на степени вашего состояния.
Лазерное лечение — отличный вариант для многих пациентов. Лечение LANAP имеет те же преимущества, что и традиционная хирургия, без особых хлопот и неприятных побочных эффектов. Это быстро, бережно, безопасно и эффективно.
Это быстро, бережно, безопасно и эффективно.
Свяжитесь с доктором Брэдом Диксоном для лечения заболеваний десен сегодня!
Узнайте больше о заболеваниях десен или свяжитесь с доктором Брэдом Диксоном, чтобы назначить встречу в нашем офисе в Гейнсвилле, штат Джорджия, сегодня.
РЕЦЕССИЯ ДЫНЬ И ПЕРИОДОНТАЛЬНАЯ ТЕРАПИЯ
КЛЮЧЕВОЕ ОПРЕДЕЛЕНИЕ РАННЕГО ИДЕНТИФИКАЦИИ
МАРГАРЕТ М.РУТЕРФОРД , RDH, и ROBERT A. LEVINE , DDS
В основе успешной стоматологической практики — проработанный специалист в области гигиены. посвященный предоставлению большего, чем «уборка и проверка».«Более персонализированный уровень обслуживания создает постоянные доверительные отношения с пациентами, одновременно увеличивая потенциал для роста практики и удержания пациентов. Многие пациенты остаются со своим нынешним стоматологом из-за хороших взаимоотношений со своим гигиенистом.
Пародонтит является хроническим бактериальная инфекция, которая повреждает мягкие ткани и кость, поддерживающую зубы. Раннее лечение имеет важное значение и, если его не лечить, может привести к потере зубов. Наблюдательные исследования * отметили возможную связь между заболеваниями пародонта и более серьезными проблемами, такими как сердечно-сосудистые заболевания; однако, в настоящее время нет окончательных доказательств того, что заболевание десен вызывает заболевание сердца или что лечение заболевания десен снижает риск. 1 Поскольку продолжающиеся исследования продолжают определять, как заболевания пародонта связаны с этой и другими проблемами со здоровьем, хорошее здоровье полости рта имеет важное значение.
В нашей роли гигиенистов мы можем улучшить уход за пациентами за счет раннего выявления потенциальных проблемных областей, связанных с разрушением эмали, мягких тканей и костей. Гигиенист может подготовить почву для принятия случая. Когда мы оцениваем и обсуждаем с нашими пациентами их потребности, мы можем помочь им оценить все, что возможно. 2 От выявления конкретной проблемы до обучения возможному лечению, пациент с большей вероятностью скажет «да» лечению до того, как врач войдет в операционную после обсуждения с гигиенистом.Наша миссия должна включать оценку наших пациентов на предмет любых проблем, которые могут в конечном итоге поставить под угрозу их общее состояние здоровья.
| Фотографии до и после иллюстрируют рецессию десны и регенерацию ткани в результате лечения с использованием техники двойного трансплантата соединительной ткани на педиках с Emdogain с использованием неба в качестве донорской ткани. Фотографии любезно предоставлены доктором Робертом Левином. | |
Выявление рецессии десны может служить прекрасным примером того, как гигиенист может изменить ситуацию.Это, казалось бы, незначительная проблема, которую многие просто связывают с эстетикой. Однако, когда у пациентов наблюдается рецессия десны с кровотечением из карманов, это может быть открытым источником инфекции. Пациенты могут иметь здоровую полость рта и соблюдать надлежащую гигиену полости рта, но при этом по-прежнему испытывать рецессию десен на определенных участках. Большинство даже не подозревают об этом. Области рецессии могут быть вызваны истиранием зубной щетки и травмой. 3 Слишком часто это рассматривается как неизбежная часть процесса старения.
У некоторых пациентов области рецессии стабильны на основании ранее задокументированных измерений и не требуют специального вмешательства или лечения. Но с другими пациентами мы знаем иначе. Рецессия может привести к обнажению поверхности корня зуба, вызывая эстетические проблемы и повышенную чувствительность. Ранняя диагностика и лечение рецессии десны важны, потому что ситуация может ухудшиться до того, что предсказуемое покрытие корня станет невозможным, а эстетика окажется под угрозой. Многие гигиенисты и клиницисты видят эту проблему у пациентов; однако они не обязательно информируют их, чтобы они могли выбрать лечение раньше.Правильный первоначальный диагноз — ключ к успеху. 4 Цель — обеспечить оптимальные результаты лечения и предоставить нашим пациентам более предсказуемые результаты.
В наших постоянных усилиях по обеспечению пациентов наилучшим стандартом ухода существует множество продуктов, которые используются, чтобы помочь клиницисту, гигиенисту и пациенту получить оптимальные результаты. Straumann Emdogain в сочетании с коронарно-расширенным лоскутом (CAF) является одним из таких продуктов. Этот продукт представляет собой основанное на биологии и научно доказанное решение, разработанное для обеспечения предсказуемой регенерации твердых и мягких тканей, утраченных в результате заболеваний пародонта, для достижения естественного вида.
| Фотографии до и после иллюстрируют рецессию десны и регенерацию ткани в результате лечения с использованием техники двойного трансплантата соединительной ткани на педиках с Emdogain с использованием неба в качестве донорской ткани. Фотографии любезно предоставлены доктором Робертом Левином. | |
Без использования Emdogain пародонтолог выполняет процедуру «пластической хирургии пародонта», при которой соединительная ткань, взятая с неба пациента, используется для покрытия обнаженного корня.При использовании Emdogain пациенты, как правило, меньше испытывают боль и дискомфорт, потому что нет необходимости во втором операционном поле. 5 Straumann Emdogain разработан для ускорения регенерации твердых и мягких тканей, которые закрепляют ваши зубы. Когда пациенты узнают об этом, повышается приверженность лечению.
До Emdogain на рынке не было протеина, стимулирующего ткани, для регенерации тканей и костей, поддерживающих зубы. Сегодня более миллиона пациентов во всем мире получили лечение препаратом Эмдогаин.**
По сравнению с традиционными методами лечения, использование Emdogain предлагает:
• Улучшенное заживление пародонтальных ран по данным клиницистов
• Меньше боли и дискомфорта 5 для пациентов
Emdogain разработан для естественного обращения вспять рецессии. Как? Примерно так же, как стволовые клетки работают для роста новых клеток, Emdogain использует белки, которые организм вырабатывает естественным образом, для восстановления утраченных тканей десен, костей и структур, которые прикрепляют зубы к костям. 6
Почему Straumann Emdogain? Штрауманн связан с Международной командой имплантологов в Базеле, Швейцария, а также имеет благотворительную поддержку Национального фонда эктодермальных дисплазий, что является частью приверженности Штраумана исследованиям, науке и образованию.Благодаря сотрудничеству они тесно сотрудничают с клиницистами и исследователями, чтобы предоставить основанные на фактах рекомендации по диагностике, направлению к специалистам и вариантам лечения.
Внедрение учебных материалов Straumann для пациентов и инструментов для направления к специалистам внесло свой вклад в рост нашей практики. От настраиваемых кампаний электронного маркетинга до писем, информирующих пациентов о рецессии десен, до последующих рекомендаций, эти ценные инструменты для построения практики помогли нашей практике продолжать расти.
Не позволяйте сегодняшнему экономическому спаду повлиять на вас, когда дело доходит до выявления рецессии десен у ваших пациентов. Даже в условиях слабой экономики люди хотят хорошо выглядеть и чувствовать себя. Выявив стоматологические проблемы и изучив варианты лечения, вы можете помочь своим пациентам получить желаемые результаты и улучшить их общее состояние здоровья и самочувствие, одновременно предоставляя им такой уровень ухода, который может позволить им добиться оптимального здоровья зубов.
Создание успешного отделения стоматологической гигиены не случайно.Что необходимо, так это приверженность новой философии и постоянные усилия по внедрению новых навыков, материалов и протоколов лечения. Лечение рецессии десны — лишь один из способов сделать это. Не позволяйте следующему пациенту с рецессией десны покинуть вашу операционную без выбора. Благодаря более чем 400 клиническим исследованиям, демонстрирующим его эффективность и доказанные долгосрочные результаты, 7 Emdogain разработан для того, чтобы дать вашим пациентам шанс обратить вспять рецессию до того, как эстетика их улыбки окажется под угрозой.
Особая благодарность г-же Пауле Чернофф за ее прекрасные редакторские навыки.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
1. Американская кардиологическая ассоциация. Заболевания пародонта и атеросклеротические сосудистые заболевания. Получено 24 мая 2012 г. с сайта http://newsroom.heart.org/pr/aha/periodontal-disease-and-atherosclerotic-234243.aspx.
2. Левин Р.А., Шанаман Р.Х. Преобразование клинических результатов в ценность пациента: подход к лечению, основанный на доказательствах. Int J Periodontics Restorative Dent.1995; 15: 187-200.
3. Левин, Роберт А. «Эстетика в пародонтологии: субэпителиальный трансплантат соединительной ткани для покрытия корней: отчет о 20 зубах у 10 пациентов». Сборник непрерывного образования в стоматологии, XII: 8: 568, 1991.
4. Амстердам М. Протезирование пародонта. Двадцать пять лет назад. Альфа Омеган. 1974; 67: 8-52.
5. McGuire MK, Nunn M. Оценка рецессионных дефектов у человека, леченных коронально развитыми лоскутами и производными матрикса эмали или соединительной тканью.Часть I: сравнение клинических параметров. J Perio. 2003; 74 (8): 1110-1125.
6. McGuire MK, Cochran DL. Оценка рецессионных дефектов у человека, леченных коронарно-продвинутыми лоскутами и производными матрикса эмали или соединительной тканью. Часть 2: Гистологическая оценка. J Periodontol. 2003; 74 (8): 1126-1135.
7. McGuire MK, Scheyer ED, Nunn M. Оценка рецессионных дефектов у человека, леченных коронально развитыми лоскутами и производными матрикса эмали или соединительной тканью: сравнение клинических параметров через десять лет.J Periodontol. 2012 [Epub перед печатью].
* Наблюдательные исследования не предназначены для определения причин и следствий — вместо этого они смотрят на субъектов, чтобы увидеть, есть ли у них отношения или ассоциации.
** На основе проданных единиц.
ROBERT A. LEVINE, DDS , ведет постоянную частную практику в районе Филадельфии, уделяя особое внимание установке хирургических имплантатов, косметическим процедурам пластической хирургии полости рта, а также реконструктивной и регенеративной терапии.Он является клиническим профессором аспирантуры пародонтологии и дентальной имплантологии в стоматологической школе Корнбергского университета Темпл. Доктор Левин — дипломант Американского совета пародонтологии и член Коллегии врачей в Филадельфии. Он много читал лекции как на национальном, так и на международном уровне и участвовал в нескольких местных и национальных теле- и радиошоу. Доктор Левин является автором более 60 статей и четырех глав в книгах. Один из пионеров революции «немедленной нагрузки» в дентальных имплантатах, Dr.Левин — один из немногих пародонтологов по всей стране, которые проводят эту процедуру с 1994 года. Его улыбка SameDay позволяет пациентам завершить операцию по имплантации и покинуть стоматологическое кресло с красивыми функциональными зубами за одно посещение.
МАРГАРЕТ М. РЕЗЕРФОРД , RDH, получила степень по гигиене полости рта в 1982 году в общественном колледже Нортгемптона в Вифлееме, штат Пенсильвания. На протяжении многих лет она работала в различных стоматологических клиниках, в том числе год в частной практике в Швейцарии.Ее любовь к специальности пародонтология привела к ее нынешней должности у доктора Роберта А. Левина в Пенсильванском центре зубных имплантатов и пародонтологии в Филадельфии, штат Пенсильвания. Она также является координатором Клуба изучения стоматологической гигиены Большой Филадельфии, который способствует продвижению и внедрить курсы повышения квалификации для местных гигиенистов и EFDA. В 2009 году доктор Левин основал Клуб изучения стоматологической гигиены Большой Филадельфии, который в настоящее время насчитывает 80 членов.
Диабет и заболевания пародонта: новости для медицинских работников
Реферат
Вкратце
Пародонтит был определен как шестое осложнение диабета.Улучшенные конечные продукты гликирования, измененные липидные механизмы, окислительный стресс и системно повышенные уровни цитокинов у пациентов с диабетом и пародонтитом предполагают, что стоматологи и медицинские работники должны координировать терапию.
Воспаление периодонта
Пародонтит — хроническое воспалительное заболевание полости рта, поражающее десны (ткани десен), зубы и опорную кость. Клинически пародонтит определяется как потеря соединения соединительной ткани с зубами и потеря альвеолярной кости.Если не лечить пародонтит, пораженные зубы отслоятся.
Во многих случаях пародонтит является второй стадией воспалительного процесса, который начинается с гингивита. С клинической точки зрения гингивит проявляется опуханием тканей и усилением покраснения, но без потери соединения соединительной ткани между поверхностями корня и костью. В инфильтрате воспалительных клеток при гингивите преобладает инфильтрат полиморфноядерных нейтрофилов (острое воспаление), тогда как в гистопатологии периодонтита преобладает инфильтрат плазматических клеток (хроническое воспаление). 1
Клинические признаки пародонтита включают отек, покраснение и кровотечение из десен, расстояние между зубами, расшатывание зубов и обнажение поверхности корней из-за потери костной ткани вокруг зубов. Заболевание может проявляться локально, затрагивая несколько зубов, или быть более генерализованным. На Рисунке 1 показана тяжесть воспаления десен у пациента, который получил первоначальное нехирургическое лечение пародонта за 3 месяца до того, как был сделан снимок.
У пациентов с системным заболеванием, например диабетом, заболевание часто носит более общий характер.Пациенты с плохим гликемическим контролем часто имеют сильно воспаленные ткани десен и признаки потери опоры для зубов, что часто проявляется в расширении зубов, приводящем к появлению открытых промежутков между зубами (диастемы). Несмотря на аналогичные показатели налета (бактериальные отложения), пациенты с плохо контролируемым диабетом 2 типа демонстрируют более сильное кровотечение из десен по сравнению с пациентами с диабетом в хорошем или умеренном контроле. 2 Пациенты с плохо контролируемым диабетом 2 типа подвержены большему риску прогрессирования заболеваний пародонта, чем пациенты с хорошо контролируемым диабетом 2 типа. 3
Лечение хронического пародонтита обычно включает инструкции по гигиене полости рта, информацию о роли диеты и профессиональную чистку зубов и тканей десен с помощью ручных инструментов или ультразвуковых устройств. Кроме того, антибактериальные полоскания рта, местные или системные антибиотики и хирургические вмешательства. вмешательство может быть включено в пародонтологическую терапию.
Рисунок 1.Пример тяжелого периодонтита у пациента афроамериканца с неконтролируемым диабетом (A1C> 9.0%), которые не ответили на начальную пародонтологическую терапию. Обратите внимание на расстояние между зубами и сильное воспаление (покраснение тканей десен) и зубной налет (бактериальные отложения).
Распространенность гингивита и пародонтита по отношению к диабету
Распространенность пародонтита в США вызывает разногласия. Текущие данные показывают, что распространенность пародонтита снизилась по этнической принадлежности, полу и возрасту до <10%. 4 Однако разные интерпретации одних и тех же данных предполагают, что до 50% U.Взрослые С. могут страдать пародонтитом различной степени. 5
Распространенность пародонтита значительно выше среди людей среднего возраста с диабетом, чем среди людей того же возраста без диабета. 6 Анализ данных третьего национального обследования здоровья и питания показал, что семейный анамнез диабета, гипертонии, высокого уровня холестерина и клинические данные о пародонтозе имеет 27–53% вероятность того, что пациент болен. недиагностированный диабет. 7 Анализ состояния пародонта у людей с диабетом 1 или 2 типа, проведенный в ходе популяционного исследования в Германии, продемонстрировал связь между обоими типами диабета и потерей зубов. 8
Внимание к заболеваниям полости рта в дополнение к медицинским показаниям со стороны поставщиков медицинских и стоматологических услуг улучшит способность выявлять людей, не знающих о своем диабетическом статусе. Стоматологам следует установить схемы направления к специалистам, общаться с врачами и использовать стоматологический скрининг как инструмент для направления пациентов с тяжелым воспалением десен или пародонта. 9 Было бы полезно, если бы оценка уровня глюкозы в крови проводилась в стоматологических кабинетах для пациентов с риском диабета 2 типа. Точно так же врачи должны направлять пациентов с диабетом 2 типа к стоматологам для лечения воспаления десен или пародонта. Это особенно важно, потому что патофизиология воспаления пародонта не ограничивается ротовой полостью и может иметь важное влияние на гликемический контроль. Действительно, пародонтит был определен как шестое осложнение диабета. 10
Патофизиология пародонтита как осложнения диабета
Полость рта, как часть желудочно-кишечного тракта, населена разнообразной и крупной микробиотой и была идентифицирована как место с более плотной бактериальной колонизацией. чем любой другой орган. Зубы создают непроходящую поверхность со сложной биопленкой, содержащей бактерии, которые находятся в равновесии с хозяином, но также могут быть идентифицированы виды бактерий с высокой вирулентностью.
Рисунок 2.Уровни избранных бактерий, ассоциированных с пародонтитом, в пародонтальных карманах субъектов без диагноза диабета и у субъектов с диабетом 2 типа. Подобная тяжесть пародонтита, но с более низким количеством бактерий, была выявлена у субъектов с диабетом для A. actinomycetemcomitans серотипа Y4 (Aa (b) Y4), P. gingivalis, T. forsythia, и T. denticola, все связаны с пародонтитом.
Пародонтит имеет сложную инфекционную этиологию, и инфекция обычно развивается медленно.В пародонтальных карманах вокруг зубов можно найти бактериальную биопленку как аэробных, так и анаэробных бактерий, в том числе более 500 видов. 11 Бактериемия редко выявляется при пародонтите. Тем не менее, эндотоксины от бактерий, идентифицированных в пародонтальных карманах и связанных с пародонтитом, могут быть обнаружены в сыворотке более чем у 30% недиабетических пациентов с ранними признаками пародонтита. 12
В целом, бактериальная инфекция при пародонтите не различается у пациентов без диабета и пациентов с диабетом 2 типа.Однако иммунный ответ на бактериальную инфекцию пародонта отличается тем, что у пациентов с диабетом 2 типа не вырабатываются антитела к патогенам, связанным с пародонтитом. 13 Многие анаэробные бактерии, связанные с пародонтитом, имеют липополисахаридную (ЛПС) капсулу с эндотоксинами и белками теплового шока. Профили сывороточных титров антител к различным белкам теплового шока и уровни ЛПС Porphyromonas gingivalis перед лечением, анаэроба, обычно обнаруживаемого при поражениях пародонтита, могут предсказать исход пародонтальной терапии у пациентов с диабетом, так что пациенты с повышенными титрами будут иметь более благоприятное лечение. исход. 14
Неопубликованные данные, основанные на 282 пациентах, среди которых 9,3% имели диабет 2 типа с аналогичной степенью тяжести периодонтита, предполагают, что у пациентов с диабетом 2 типа может быть меньше бактерий в пародонтальных карманах, но такая же тяжесть заболевания. Эти данные предполагают, что воспалительная реакция на инфекцию у людей с диабетом 2 типа более тяжелая, чем у недиабетиков (G.R.P, неопубликованные наблюдения). Это может быть объяснено отсутствием способности вырабатывать функциональные антитела против бактерий при пародонтальной инфекции.Это показано на диаграмме на Рисунке 2, которая включает четыре вида бактерий, связанных с пародонтитом. Это наблюдение согласуется с общим представлением о повышенной восприимчивости к инфекции среди пациентов с диабетом 2 типа.
Инфекции пародонта вызывают высвобождение провоспалительных цитокинов как в месте инфицирования пародонта, так и по всей системе эндотелиальных клеток. 15 Исследования гингивита у людей с диабетом 1 типа или без него показали, что как пациенты с диабетом, так и недиабетики реагируют на экспериментальное накопление зубного налета воспалением десен.Однако у субъектов с диабетом 1 типа развивается более ранняя и более тяжелая местная воспалительная реакция на сопоставимую бактериальную инфекцию. 16
Дальнейшие исследования показали, что два биологических маркера воспаления, IL-1β и MMP-8, которые обычно повышаются в жидкости из воспаленных пародонтальных карманов, выше у людей с диабетом. 17 Люди с диабетом 2 типа также имеют более высокие уровни некоторых других цитокинов (например, интерферона-γ, остеопротегрина, фактора некроза опухоли-α (TNF-α) и интерлейкина 17 и 23) в месте инфекции пародонта, а также проявляют подавление интерлейкина 4. 18
Увеличение тяжести периодонтита связано с развитием непереносимости глюкозы, 19 , вероятно, из-за усиления воспаления, ведущего к увеличению интерлейкина-6 (IL-6). Печень является важной мишенью для действия ИЛ-6, что приводит к усилению воспалительной реакции с нарушением передачи сигналов и действия инсулина, что приводит к снижению выработки инсулина. 20 Таким образом, пациенты с нарушением выработки инсулина не могут контролировать активацию ИЛ-6 и усиленное воспаление, вызванное ИЛ-6. 20 Повышенные уровни IL-6 в сыворотке были обнаружены у людей с нелеченым хроническим пародонтитом. 21 Эти исследования предполагают, что наличие повышенных уровней провоспалительных цитокинов в сыворотке крови у пациентов с диабетом 2 типа, вызванным пародонтитом, может усугублять воспалительные реакции в других органах, обычно поражаемых у пациентов с диабетом.
Другие патологические факторы диабета, влияющие на ткань пародонта, связаны с повышенным уровнем глюкозы в сыворотке с развитием конечных продуктов гликирования (AGE), измененными липидными механизмами и окислительным стрессом.Данные показывают, что AGE, присутствующие в деснах при диабете, могут быть связаны с окислительным стрессом. 22 Клинические данные свидетельствуют о том, что наличие AGE у пациентов с диабетом связано с биопленкой на зубах, что указывает на повышенный риск повреждения пародонта. 23
Влияние пародонтальной терапии на гликемический контроль
Из Кокрановского обзора, 24 авторы пришли к выводу, что есть некоторые доказательства улучшения метаболического контроля у людей с диабетом после лечения пародонтоза, но также признали, что доказательства были слабыми из-за статистической недостаточности имеющихся исследований. .Данные другого метаанализа доступной литературы о периодонтальном вмешательстве и влиянии на метаболический контроль у пациентов с диабетом 2 типа 25 предполагают, что периодонтальное вмешательство оказывает положительное влияние на уровень глюкозы в крови. У пациентов с уровнем A1C> 9,0% пародонтальная терапия может снизить A1C на 0,6% при отсутствии изменений в лекарствах и на 1,4% при изменении лекарств от диабета. 26 После пародонтальной терапии была продемонстрирована тенденция к снижению уровней TNF-, A1C, растворимого E-селектина и высокочувствительного С-реактивного белка у пациентов с диабетом. 27,28
Пародонтологическая терапия с дополнительным системным лечением противомикробными препаратами может улучшить гликемический статус пациентов с неконтролируемым диабетом 2 типа за счет снижения сывороточного A1C на 0,2% по сравнению со средним показателем 9,9% до лечения. 29
Эти результаты подтверждаются другими исследователями, которые установили, что, хотя нехирургическая пародонтальная терапия устраняет местные и системные инфекции и воспаление за счет снижения TNF-α, одного ее недостаточно для значительного снижения уровня A1C без строгого гликемического контроля у плохо контролируемых пациентов с диабетом. 30 Таким образом, клиническое сотрудничество между врачами и стоматологами является важным компонентом целостного успешного лечения пациентов с диабетом.
Выводы
Пациенты с диабетом обычно плохо осведомлены о связи между пародонтитом и диабетом. 31 Таким образом, медицинские работники, работающие с пациентами с диабетом, должны знать об этой ссылке и информировать своих пациентов о необходимости хорошего здоровья полости рта. Направление пациентов с неконтролируемым диабетом для стоматологического осмотра и лечения пародонта может привести к лучшему контролю уровня глюкозы в крови.
Хотя обследование полости рта должно быть включено в тщательный медицинский осмотр, поставщики медицинских услуг, не входящие в состав стоматологической бригады, обычно не знают, какие клинические признаки пародонтита следует учитывать. Повышенное покраснение тканей десен вдоль зубов — классический признак гингивита, состояния, которое указывает на активную воспалительную реакцию на бактериальную инфекцию. Использование зубной щетки или зубочистки для легкого прикосновения к деснам больных диабетом с воспалением вызовет кровотечение, которое прекратится в течение нескольких минут.Медицинские работники должны предложить тщательное стоматологическое обследование, если такое кровотечение является обычным явлением изо рта пациента. Кроме того, наличие белых или серых отложений на зубах говорит о том, что может потребоваться стоматологическое лечение. Расстояние между верхними передними зубами и подвижными зубами — другие признаки пародонтита.
Аналогичным образом, стоматологи и стоматологи-гигиенисты должны направлять своих пациентов, которые плохо реагируют на начальную пародонтологическую терапию или имеют запущенный периодонтит без явных признаков плохой гигиены полости рта, для обследования на диабет.Фактически, стоматологическим кабинетам может быть выгодно контролировать уровень глюкозы в крови пациентов, которые, как считается, подвержены риску диабета.
Вкратце:
Диабет и пародонтит являются распространенными хроническими заболеваниями у взрослых, особенно у пожилых людей.
Имеются убедительные доказательства влияния пародонтита на системные воспалительные маркеры.
Пародонтологическое лечение пациентов с диабетом может иметь ограниченное влияние на несколько повышенные уровни A1C, но у пациентов с более тяжелым диабетом такое лечение может значительно снизить уровни A1C, если его координировать с контролем уровня глюкозы в крови.
Признаки воспаления пародонта, включая гингивит, могут легко определить все поставщики медицинских услуг.
Пациенты с пародонтитом с тяжелым воспалением десен, которые не реагируют на обычную пародонтологическую терапию, должны быть обследованы на диабет.
Общаясь и координируя лечение пациентов с диабетом, поставщики медицинских и стоматологических услуг имеют возможность лучше заботиться о своих пациентах.
Сноски
Г. Рутгер Перссон, DDS, PhD (Odont Dr), профессор-исследователь кафедры стоматологической медицины и пародонтологии Вашингтонского университета в Сиэтле и почетный профессор Бернского университета в Швейцарии.
- Американская диабетическая ассоциация (R) Inc., 2011
Лечение заболеваний пародонта и ВНЧС
Q1. Моему мужу, 50 лет, недавно был поставлен диагноз пародонтоза, и он только что получил рекомендацию заменить все его верхние зубы и большую часть нижних на зубные протезы, поскольку, похоже, их невозможно спасти.Через пару недель мы идем к пародонтологу. Какие альтернативы могут быть доступны нам?
— Бет, Вашингтон
Сегодня доступно так много вариантов, что было бы трудно объяснить их все. Тем не менее, я дам вам краткий обзор, который поможет вам начать обсуждение с пародонтологом.
Прежде всего, существует вероятность того, что некоторые зубы, которые ваш муж должен удалить, действительно могут быть сохранены. Хирургия пародонта, включая глубокую чистку, пересадку костей, шинирование и соединение зубов, может во многом помочь людям сохранить свои естественные зубы при заболеваниях пародонта (десен).Однако, чтобы это произошло, вашему мужу необходимо будет придерживаться плана стоматологической помощи, направленного на улучшение его гигиены полости рта; Необходимо будет провести глубокую чистку и, возможно, операцию на пародонте, включая пересадку кости, пораженной пародонтозом. Хорошая новость в том, что некоторые из его зубов — или, возможно, даже многие из них — могут быть спасены таким образом.
Если будет установлено, что действительно некоторые зубы не могут быть сохранены, то я считаю, что лучшей альтернативой будут зубные имплантаты.Зубные имплантаты — это титановые винты, которые аккуратно вставляются в челюстную кость. Назначение дентальных имплантатов — заменить корневые структуры удаленных зубов. Затем поверх этих имплантатов изготавливаются зубные коронки или материалы для восстановления зубов. Если дантист сможет установить достаточное количество имплантатов во рту вашего мужа с помощью надлежащей биологической инженерии, то он или она сможет восстановить зубы, поврежденные из-за заболевания пародонта. Зубные имплантаты являются постоянными (в отличие от съемных протезов).
Иногда цена зубных имплантатов становится очень большой проблемой, и вы можете позволить себе позволить себе всего несколько имплантатов одновременно. Кроме того, иногда количество здоровой кости, остающейся во рту, является фактором, определяющим, сможет ли пациент на самом деле получить зубные имплантаты. Ключевым моментом является посещение отличного пародонтолога и получение надлежащего рентгеновского снимка, в том числе обычного стоматологического рентгеновского снимка и, возможно, трехмерного рентгеновского снимка, чтобы вы могли оценить, сколько осталось здоровых костей, статус имеющихся зубов, насколько жизнеспособно их спасти и следует ли устанавливать имплантаты с помощью костной пластики.Если ни один из этих вариантов невозможен, моей последней рекомендацией были бы протезы.
2 кв. Мне поставили диагноз локализованный тяжелый хронический пародонтит, и я предпочла хирургическое лечение, а не удаление зуба и установку имплантата, так как я ненавижу идею потери зуба. Я принял правильное решение?
Правильное решение для каждого конкретного человека и любого конкретного места в ротовой полости зависит от хорошего набора рентгеновских снимков и постановки диагноза компетентным стоматологом.В случае локализованного пародонтита вы также можете обратиться за консультацией к пародонтологу в вашем районе. Здесь задействовано множество переменных, и здравое суждение является наиболее важным фактором при взвешивании всех вариантов. Если есть тяжелый локализованный пародонтит, я всегда проверяю остальную часть рта, чтобы убедиться, что все в порядке. Редко бывает пародонтит только на одном месте.
Ваш стоматолог должен собрать важную информацию, чтобы порекомендовать лучший метод лечения. Это включает количество имеющейся кости; длина и ширина корня зуба, который вы сохраняете; степень расшатанности или подвижности зуба; находится ли зуб в окклюзии; какой тип повреждения с точки зрения потери костной массы этот зуб нанес соседним зубам; и сколько там кости, насколько она удалена от пазухи верхней челюсти или главного нерва нижней челюсти.
Предложенные вам варианты — это всего лишь несколько вещей, которые вы должны учитывать при принятии решения, удалять зуб или оставить его. Удаление зуба может быть лучшим вариантом, если уже наблюдается значительная потеря костной массы. Если ваш стоматолог решит сохранить этот зуб с помощью пародонтальной хирургии (и, возможно, трансплантации кости), вы не сможете иметь право на установку каких-либо будущих имплантатов в этой области из-за возможности дальнейшей потери костной ткани. С другой стороны, как пародонтолог, я стараюсь любой ценой спасти зубы, если только это не опасно для пациента.Это может определить только грамотный стоматолог и / или пародонтолог.
Честно говоря, имплантационная терапия — прекрасный вариант, и я использую много имплантатов в своей практике. Важно попытаться сохранить ваши естественные зубы, но наступает момент, когда кость вокруг этого зуба и соседние зубы наносятся настолько сильно, что удаление зуба и установка имплантата имеет больше смысла.
3 кв. Симптомы ВНЧС (или ВНЧС) напоминают или совпадают с симптомами и / или осложнениями рассеянного склероза (РС)? Мой дантист сказал мне много лет назад, что у меня височно-нижнечелюстной сустав, но я не мог позволить себе лечение (что-то вроде шины, которую можно было вставить в рот).Моя страховка не покрывает лечение височно-нижнечелюстного сустава. Я болел рассеянным склерозом три года, но за много лет до этого я открыл рот, чтобы во что-то укусить, и в моих челюстях возникла действительно острая боль. Затем моя челюсть сомкнулась, а рот был широко открыт. Прошло несколько минут, прежде чем я смогла разблокировать челюсть и закрыть рот — это послужило поводом для постановки диагноза ВНЧС. Был ли мой дантист прав? Или это могло быть ранним признаком моего рассеянного склероза?
— Хуанита, Иллинойс
Прежде всего, очень важно лечить рассеянный склероз (РС) под руководством отличного невролога, специализирующегося на лечении пациентов с РС.Я определенно обсудил бы этот вопрос с этим врачом, поскольку он или она будут знать больше о вашем рассеянном склерозе и о том, как он может влиять на боль в челюсти, которую вы чувствуете.
Я знаю, что рассеянный склероз может поражать различные области головного и спинного мозга, и какие бы нервные оболочки не были поражены, тогда могут появиться симптомы, связанные с этой частью нерва. Рассеянный склероз может вызывать множество различных типов симптомов в зависимости от того, где поражены нервы и какой тип боли или онемения развивается в результате.Возможно ли, что рассеянный склероз мог поразить нервы, поражающие область, где было диагностировано заболевание височно-нижнечелюстного сустава (ВНЧС), но по этой части вашего вопроса я должен передать вас вашему специалисту по РС. Я полагаю, что возможно, что ваш рассеянный склероз был ошибочно принят за ВНЧС, хотя я не знаю ни одного исследования, посвященного этому вопросу.
Однако острая боль, которую вы испытывали при открывании рта, вполне могла быть не связана с рассеянным склерозом. Многие люди испытывают этот симптом, если слишком широко открывают рот, и это может вызвать болезненность суставов и мускулатуры в течение нескольких дней после этого.В вашем случае ваша челюсть заблокирована, когда она была широко открыта, что вызывает сильную первоначальную боль, а иногда и некоторое повреждение сустава TM, что может привести к краткосрочному или долгосрочному дискомфорту. Я не думаю, что заблокированная челюсть может быть вызвана рассеянным склерозом — это больше связано с анатомией вашего сустава и хрящом между костями сустава. Я бы обязательно попросил стоматолога, компетентного в области ВНЧС, оценить вас с стоматологической точки зрения и поговорить с вашим специалистом по РС. О РС еще нужно знать так много, что я бы никогда не исключил наличие отношений, но сначала я бы начал с более вероятных причин.Лучшее, что вы можете сделать, — это пройти тщательный осмотр у стоматолога и убедиться, что он и ваш специалист по РС поддерживают связь друг с другом.
4 кв. У меня болит челюсть, когда я ее широко открываю, и это вызывает боль в ухе. Могу ли я заболеть ВНЧС?
— T, Oregon
Текущий термин для обозначения ВНЧС — TMD, для височно-нижнечелюстных расстройств. И да, хотя боль, которую вы испытываете, может быть вызвана ВНЧС, существует ряд других состояний, которые также могут привести к боли в челюсти.К ним относятся:
- Мышечные спазмы
- Артритные суставы
- Недавняя или предыдущая травма, например, удар во время кулачного боя
- Несчастный случай, например автокатастрофа, падение велосипеда и т. Д.
- Длительная стоматологическая процедура, при которой рот был открыт много часов
- Широкий зевок, вызывающий деформацию суставов или трещины
- Скрежетание и стискивание зубов, особенно во время сна
Чтобы ответить на ваш вопрос более определенно, мне нужно было бы знать гораздо больше о вашей истории.Например, как долго у вас болит челюсть, когда вы ее широко открыли, и помните ли вы какие-либо травмы или травмы? Если боль появилась недавно и вы можете связать ее с одной из вышеперечисленных ситуаций, то ваши симптомы могут быть не из-за ВНЧС. Если ваша боль носит хронический характер и возникает из-за скрежета и сжатия в течение нескольких лет, то это вполне может быть вызвано TMD, и вам следует найти специалиста, который работает с пациентами TMD. Есть стоматологи, которые специализируются на этом заболевании и умеют его лечить.
Диагностическое обследование необходимо для определения основной причины ваших симптомов, включая полную оценку вашего медицинского и стоматологического анамнеза.Ваш стоматолог будет смотреть на ваш прикус и мышцы, которые окружают вашу челюсть при открытии, закрытии и жевании, а также на рентгеновские снимки, чтобы визуализировать сустав. Как только все эти результаты будут приняты во внимание, ваш стоматолог сможет определить, действительно ли у вас есть ВНЧС. Если вы это сделаете, есть несколько способов лечения, включая аппаратную терапию, влажное тепло, методы снижения стресса, корректировку прикуса и ортодонтию.
Наиболее важным фактором сейчас является обращение за помощью к квалифицированному стоматологу TMD, чтобы устранить или проконсультировать вас по поводу вашей возможной ситуации TMD.
Узнайте больше в Центре стоматологического здоровья Everyday Health.
Кратковременный эффект системного дополнительного лечения метронидазолом и азитромицином при нехирургическом лечении пародонта у пациентов с рефрактерным хроническим пародонтитом
Введение
Пародонтит является многофакторным заболеванием, в основе которого лежит бактериальная инфекция. На дисбаланс между бактериальной инфекцией и реакцией хозяина могут влиять многие факторы окружающей среды, образ жизни и генетические факторы.Socransky et al. 1998 классифицировал поддесневую бактериальную флору на комплексы в зависимости от времени колонизации биопленки и их роли в патогенетическом механизме пародонтоза. Стержни, вырабатывающие черный пигмент (BPR), принадлежащие к красному комплексу (Porphyromonas gingivalis, Tannerella forsythia), играют важную роль в возникновении и развитии поздних стадий пародонтоза.
Пациенты, которые не реагируют должным образом на механическое лечение пародонтита, являются первыми кандидатами на дополнительную противомикробную терапию (рис.1, 2).
Патогены пародонта нельзя удалить только механической обработкой (Mombelli et al 2000, van Winkelhof & Winkel 2009). Комбинация метронидазола и амоксициллина показала свою эффективность в борьбе с Aggregatibacter actinomycetemcomitans (Aa). О положительном эффекте дополнительной антибактериальной терапии в сочетании с FMDSRP сообщают несколько авторов (van Winkelhof & Winkel 2009, Herrera et al. 2002, 2008, Haffajee et al. 2003). Метронидазол долгое время был антибиотиком выбора в лечении. пациентов с пародонтом, у которых было заболевание пародонта, связанное с BPR (Mombelli & Lang, 1992).Однако использование метронидазола было связано со многими нежелательными лекарственными реакциями, неврологическими или касающимися желудочно-кишечной системы (металлический привкус, диарея и др.), Изменениями мочи и другими дисфункциями мочевыводящих путей. Другие пораженные органы — кожа, глаза, печень, кровь и иммунная система. Но наиболее важным при лечении заболеваний пародонта является взаимодействие метронидазола с алкоголем. За исключением возможного ограниченного действия препарата, взаимодействие может вызвать покраснение кожи, тошноту, рвоту и головные боли.Относительно длительное время приема лекарств, составляющее 10-14 дней, также может привести к несоблюдению режима лечения пациентом (Greenberg 1984, Loesche et al. 1993) и, в конечном итоге, к безуспешному лечению пародонтоза.
Азитромицин был предложен с середины 90-х годов для лечения пародонтита (Sefton et al. 1996). Его можно принимать перорально. Кратковременное назначение (3 дня), вероятно, улучшает комплаентность пациента. Побочные эффекты AZM могут быть выражены при употреблении алкоголя (Mombelli 2008).
Gomi et al (2007) показали, что AZM был очень эффективным при лечении заболеваний пародонта и что концентрация AZM оставалась высокой до 14 дней в GCF.
Поиск подходящего антибиотика с меньшими побочными реакциями на лекарства имеет большое клиническое значение, особенно для тех пациентов, которые не реагируют должным образом на механическую терапию. Целью нашего исследования было изучить и сравнить клинический эффект системного лечения метронидазолом и азитромицином в сочетании с нехирургической пародонтальной терапией при полном удалении зубного камня и выравнивании корня (FMDSRP) для зубов с инфекциями BPR.
Материал и метод
Ретроспективно каждому пациенту был назначен исходный диагноз (например, генерализованный тяжелый хронический пародонтит) в соответствии с фактической классификацией заболеваний пародонта (Armitage 1999) с потерей прикрепления ≥ 3 мм и / или рентгенологической потерей кости ≥ 30% длины корня на ≥ 30% участков. Пародонтологическое обследование включало определение глубины кармана (PPD) и рецессию с точностью до 1 мм с использованием ручного пародонтального зонда (PCPUNC 15; Hu Friedy, Чикаго, Иллинойс, США) в 6 точках на зуб.
Исследование было запланировано как ретроспективное, в котором было отобрано 55 пациентов с рефрактерным хроническим периодонтитом в период с 2005 по 2009 год, не менее 5 лет полностью или частично соблюдающих терапию, и инфекцией, вызванной BPR, и разделенных на две группы. Критериями исключения были агрессивный пародонтит, инфекция Aggregatibacter actinomycetemcomitans, прием антибиотиков или бисфосфонатов в течение последних 6 месяцев. Пациенты с сахарным диабетом и ожирением с индексом массы тела> 30 также были исключены.
Микробиологический анализ
Был проведен микробиологический скрининг для выявления пациентов с БПР. Микробиологическое тестирование проводилось с использованием 4 точек на 4 самых глубоких пародонтальных кармана разных зубов у каждого пациента (Gomi et al. 2007) за 6 недель до нехирургического лечения пародонта (IAI-Padotest, Zuchwil, Switzerland).
Пациенты с BPR ниже 10% от общего числа бактерий не получали дополнительных системных антибиотиков и также были исключены из анализа (Weyer et al.2007).
Оценка рентгенограмм
До лечения пародонта и через 1 год полные наборы периапикальных рентгенограмм (Ultraspeed; Kodac, Рочестер, Нью-Йорк, США) по технике XCP с использованием держателей пленки (XCP, Kentzler & Kaschner Dental, Эльванген / Ягст, Германия ) или панорамные рентгенограммы были получены от каждого пациента. Интраоральный размер 0 (клыки верхней и нижней челюсти) и 2 (все остальные области) стоматологические пленки или панорамные пленки подвергались воздействию источника рентгеновского излучения (периапикальный: Heliodent 70Ò, 70 кВ, 7 мА, Sirona, Бенсхайм, Германия / панорамный: OrthophosÒplus D 3200, Siemens, Бенсхайм, Германия) и разработан в стандартных условиях (XR 24 NOVA, Dürr Dental, Битигхайм-Биссинген, Германия).
Все рентгенограммы просматривали в затемненном помещении с использованием рентгеновского экрана (DSK, Maier, Гармиш-Патенкирхен, Германия). Относительную потерю костной массы в процентах оценивали в наиболее пораженном периодонтом участке каждого зуба с помощью линейки Schei (Schei et al. 1959), и зубы относили к одной из 5 групп потери пародонтальной костной массы (<20%, 20 / <40%). , 40 / <60%, 60 / <80%, 80% и более) (Kim et al. 2007, Pretzl et al. 2008). Все рентгенологические оценки выполнял один эксперт (AK).
Оценка карт пациентов
Следующая информация была получена из карт пациентов:
- Основная переменная результата этого исследования (потеря зубов после терапии) была оценена путем сравнения первой и последней поддерживающей пародонтальной терапии (SPT). ) экспертиза.
- История болезни: Пациенты были разделены на категории в соответствии с самооценкой гипертонии, сердечно-сосудистых заболеваний (ССЗ), артрита, остеопороза и сахарного диабета.
- Стоматологический статус
- Всех пациентов, потерявших зубы, спросили о причинах (например,грамм. кариес, эндодонтический, пародонтальный, ортодонтический, протезный, травматический и т. д.)
Ретроспективно каждому пациенту был назначен исходный диагноз (например, генерализованный тяжелый хронический пародонтит) в соответствии с действующей классификацией заболеваний пародонта (Armitage 1999). Если информация о PAL-V отсутствовала на исходном уровне, этот параметр заменяли потерей межзубной кости.
В соответствии с историей курения, сообщенной самими пациентами, пациенты были классифицированы как курильщики и некурящие. Некурящими были либо пациенты, которые никогда в жизни не курили, либо бывшие курильщики, бросившие курить не менее 5 лет.Все остальные пациенты были классифицированы как курильщики (Lang & Tonetti, 2003).
Для каждого пациента было задокументировано, посещал ли он или она SPT в отделении VIIA (Центр пародонтологии) Центрального госпиталя Вооруженных сил Германии в Кобленце, регулярно соблюдая рекомендованные интервалы. поведение с медицинскими рекомендациями (Wilson 1996). Пациенты, посещавшие ≥80% всех посещений SPT в течение рекомендованного времени ± 1 месяц, считались полностью соблюдающими (Demetriou et al.1995). Если пациент хотя бы один раз продлил рекомендуемый интервал SPT более чем на 100%, он считался несоблюдавшимся (например, рекомендуемый интервал SPT составлял 3 месяца, а пациент вернулся на SPT через 7 месяцев) (Eickholz et al. ). Пациенты, посещавшие от 50 до 80% всех посещений SPT и продлевающие рекомендуемые интервалы на ≥ 1 месяц, но не более чем на 100%, считались частично соблюдающими.
Нехирургическое лечение пародонта и дополнительный системный режим антибиотиков
Первая группа (30 пациентов) принимала метронидазол 3 х 400 мг / день в течение 10 дней (Mombelli & Lang 1992), начиная с 24 часов до FMDSRP в 2005-2007 гг. .Вторая группа (25 пациентов) использовала азитромицин 500 мг / день в течение 3 дней после операции (начиная за 2 дня до SRP) в сочетании с FMDSRP (Gomi et al. 2007) в 2008-2009 гг. Клинические параметры: глубина пародонтального кармана (PPD), кровотечение при зондировании (BoP), уровень клинического прикрепления (CAL) оценивались на исходном уровне и через 6 недель после FMDSRP. Радиологическую потерю костной массы (RAL) измеряли на исходном уровне и через 1 год после операции. Дополнительного хирургического лечения пародонта в этот период не проводилось. В пяти случаях было проведено дополнительное эндодонтическое и в семи случаях необходимое протезирование.Соответствие индивидуальному SPT оценивалось через год после FMDSRP. Все пациенты лечились у одного и того же пародонтолога (TE), клинические данные были взяты у одного и того же клинициста (AK), а весь статистический анализ был выполнен другим автором (RT).
Результаты
Пациенты группы MET были в среднем в возрасте 53,9 года (SD 10,0 лет), имели 22,4 зуба (SD 4,5) и общую среднюю радиологическую потерю костной ткани (RAL) 36,6% (SD 9,4) на исходном уровне. Трое (10%) из них были женщинами и 40% курильщиками.Пациенты группы AZM были в среднем 58,4 года (SD 6,9 года), имели 21,5 зубов (SD 5,0) и RAL 35,4% (SD 8,4). Пять (25%) пациентов составляли женщины и 28% курили. Две группы были похожи и сопоставимы по возрасту, количеству зубов RAL, курению и другим факторам риска на исходном уровне (Таблица 1). Большинство пациентов полностью соблюдали режим лечения и не пропустили ни одной точки лечения в течение периода исследования в один год (рис. 3). В течение первого года послеоперационного лечения ни один из пациентов не соблюдал режим лечения.
Обе группы лечения привели к снижению PD и RAL (рис. 4). Количество потерянных зубов в течение первого года после операции было менее 0,4 на пациента в обеих группах. Дополнительный системный AZM уменьшил карманы размером 5-6 мм на 9,5%, более глубокие карманы на 5,5%. 8 зубов (из 538 в целом) были потеряны у 7 пациентов в течение первого года после операции. Соответствующее сокращение в группе MET составило 18,5% для карманов 5-6 мм и 4,6% для более глубоких карманов. В течение следующего года у 8 пациентов было потеряно 11 зубов (из 672).Прирост рентгенологического прикрепления в остаточном зубном ряду через год после FMDSRP составил 2,3% (AZM) и 2,9% (MET) (рис. 2). У курильщиков в группе MET было незначительно большее снижение PD в более глубоких карманах по сравнению с некурящими. Более глубокие карманы (> 7 мм) были уменьшены до 0,1-0,4% для курильщиков и некурящих в обеих группах (таблица 2).
Обсуждение
Quirrynen et al. В 1995 г. была предложена концепция полной дезинфекции полости рта (ящура), чтобы избежать внутриротовой передачи патогенов пародонта из пародонтальных карманов в места, недавно обработанные инструментами.Эта концепция включала дезинфекцию всей ротовой полости в течение 24 часов (Lang et al. 2008). Результаты в литературе неоднозначны в отношении реального клинического эффекта ящура или его модифицированной версии FM-Deep Scaling Root Planing. Lang et al. 2008 г. обнаружил различия в клинических параметрах между ящуром или FM-DSRP и традиционной поэтапной обработкой раны, которые вряд ли актуальны с клинической точки зрения. В нашей клинике мы лечим пациентов через FMSRP из-за больших расстояний, которые большинству из них приходится преодолевать (в среднем> 2 часов).Наши неопубликованные данные показывают, что комплаентность пациентов в отношении количества посещений сильно коррелирует с расстоянием, которое им приходится преодолевать до нашей клиники.
Красные комплексные бактерии могут играть важную роль в резистентном хроническом периодонтите (Socranscy et al. 1998). В соответствии с результатами других исследований мы показали, что рецидив или постоянство Porphyromonas gingivalis отмечается через 6 месяцев после лечения (Xajigeorgiou et al. 2006, Fleming et al. 1998). Предварительное исследование показало, что рецидив BPR происходит у 30% пролеченных пародонтальных пациентов после первого года лечения пародонта и более чем у 70% через 5 лет (Weyer J, Eger Th 2007) даже после лечения амоксициллином и метронидазолом после FMDSRP.
Обе группы лечения показали снижение остаточного PPD, которое нельзя было контролировать на первой фазе только с помощью FMDSRP. О положительном эффекте дополнительной антибактериальной терапии в сочетании с FMDSRP сообщают несколько авторов. (Ван Винкельхоф и Винкель 2009, Эррера и др. 2002, 2008, Хаффаджи и др. 2003).
МЕТ — бактерицидный антибиотик, принадлежащий к группе имидазолов. Он очень эффективен против грамотрицательных периопатогенных бактерий (Loesche et al.1984, 1991, Feres et al. 200). AZM является бактериостатическим антибиотиком, а также эффективен против некоторых грамотрицательных палочек. Хотя некоторые авторы предполагают, что бактериостатические препараты могут не подходить для лечения инфекций биопленок (van Winkelhof et al. 2000), с тех пор, как в середине 90-х годов еще больше исследований показали положительный эффект дополнительного использования системного AZM при нехирургическом лечении пародонта (Sefton et al 1996). При введении всего в течение 3 дней было показано, что он имеет более высокую концентрацию в десневой трещинной жидкости, чем в сыворотке крови, вплоть до 14 дней после перорального приема.AZM преимущественно поглощается фагоцитами, поэтому его уровень в инфицированных тканях выше, чем в неинфицированных участках (Gomi 2007, Pin-Chuan Lai 2011).
Роль дополнительного системного введения обоих антибиотиков сравнивалась в лечении гиперплазии десен у пациентов с трансплантацией почки, и было показано, что оба антибиотика эффективны в снижении количества избыточного роста десен. Однако AZM оказал более устойчивое воздействие (Chand DH et al. 2004)
Haffajee et al.В 2007 году сравнили действие четырех антибиотиков, включая МЕТ и АЗМ. PPD и клинический уровень прикрепления были измерены, включая неглубокие карманы. Они обнаружили большее сокращение CAL для MET, чем для AZM. В наших результатах мы обнаружили большее снижение частичного разряда карманов 5-6 мм и увеличение общего RAL для MET. AZM показал лучший результат в карманах> 7 мм. Роль дополнительных антибиотиков становится более важной для уменьшения более глубоких карманов при лечении рефрактерного пародонтита, в то время как мелкие карманы (<6 мм) могут относительно хорошо контролироваться с помощью DSRP (Mongardini et al 1999).Обеспечивая дополнительный эффект лечения, особенно в глубоких карманах, системные антибиотики могут снизить потребность в дальнейшей хирургической терапии (Mombelli A. 2008).
Dastoor et al. В 2007 году было обнаружено значительное увеличение клинической привязанности у курильщиков, использующих AZM в качестве дополнительной терапии к SRP, по сравнению с контрольной группой (плацебо) — только SRP. Mascarehnas et al. В 2005 году было обнаружено, что дополнительный AZM в сочетании с SRP повышает эффективность нехирургической пародонтальной терапии в снижении БП и улучшении AL у курильщиков.С обоими дополнительными системными антибиотиками в нашем лечении карманы размером> 7 мм у курильщиков были впечатляюще уменьшены до 0,1-0,3%. Мы не обнаружили значительных различий в клинических и радиологических результатах для курильщиков, некурящих, частично или полностью пациентов в обеих группах лечения антибиотиками. .
Ограничения исследования
Короткое время клинической оценки, небольшое количество пациентов с полностью совместимым рефрактерным пародонтитом (n: 43) и отсутствие контрольной группы, не принимающей антибиотики (плацебо), важны для интерпретации наших результатов.Необходимы дальнейшие исследования пациентов с диабетом и ожирением, а также пациентов с агрессивным пародонтитом.
Выводы
Использование дополнительного AZM или MET в сочетании с FMDSRP имеет почти такой же клинический эффект на уменьшение глубоких пародонтальных карманов при рефрактерном локализованном тяжелом хроническом периодонтите. Недостатки МЕТ (неврологические и желудочно-кишечные побочные реакции на лекарства, длительное время приема, которое может привести к плохой комплаентности и его взаимодействие с алкоголем) и преимущества АЗМ (лучший результат в уменьшении более глубоких карманов, его короткое время использования , отсутствие взаимодействия с алкоголем) делают комбинацию AZM с FMDSRP кратковременной, простой в применении, надежной и привлекательной альтернативой дополнительному лечению антибиотиками рефрактерного хронического периодонтита.
Практическое значение: присутствие полезных видов бактерий может подавлять активность патогенов, особенно для солдат в боевых условиях. Может быть полезно уничтожить только определенные бактерии-мишени. Наши результаты свидетельствуют о дополнительном использовании системных антибиотиков узкого спектра действия для пародонтальной терапии (Mombelli, 2008). Основываясь на этой концепции, перед использованием антибиотиков в терапии пародонтоза для достижения пригодности зубов было бы полезно провести микробиологический скрининг.
Соответствующий адрес:
Старший лейтенант (округ Колумбия) Альмир Кашта, MD
Центральный госпиталь Вооруженных сил Германии,
Центр стоматологических специальностей
Отдел VII A — Пародонтология
Ruebenacherstr. 170,
D- 56072 Кобленц
Кашта, Алмир 1, 2, Тирбах, Рене. 2, Мюллер, Сабина 2, Эгер, Томас2
1. Вооруженные силы Албании, медицинская служба
2. Центральный госпиталь Вооруженных сил Германии, отдел VII A пародонтологии, Ruebenacherstr.170, D- 56072 Koblenz
Авторы заявляют об отсутствии конфликта интересов. Это исследование финансировалось авторами и их учреждениями. Мнения, выраженные в этой статье, принадлежат авторам и не могут быть истолкованы как отражающие точку зрения Медицинской службы Вооруженных сил Германии, Вооруженных сил Германии в целом или Министерства обороны Германии.
Биографическая справка лейтенанта Альмира Кашта. Медицинская служба Вооруженных сил Албании
1997 Медицинская академия в Салониках — Греция, 1998 г. Университет «Аристотель» в Салониках — Медицинский факультет / Стоматологическая школа, 2004 г. Второй лейтенант Вооруженных сил Албании Медицинская служба, 2004 г. Обучение хирургии полости рта 401 Больница общей армии Афины, Греция, 2005 г. Командование материально-технического снабжения — медицинское отделение Тирана, Албания, 2006 г. Центральный военный университетский госпиталь Тираны, Албания, 2007 г. Повышение до 1-го лейтенанта, 2010 г. Обучение пародонтологии, Центр стоматологических специальностей, Центральный госпиталь Вооруженных сил Германии, Кобленц, Германия.
Дата: 08.12.2011
Источник: MCIF 4/11
Что такое пародонтальная диаграмма (диаграмма десен)? — Стоматолог Саутфилд
Всем привет!
Когда вы видите меня новым пациентом для первичного обследования или когда вы посещаете наших гигиенистов для чистки зубов, вы оцениваете здоровье ваших десен с помощью простого и относительно безболезненного теста, называемого пародонтальной диаграммой или периокарт. . Скорее всего, вы услышите, как я или ваш гигиенист назову серию из 6 цифр на зуб.Мы измеряем в миллиметрах (мм) глубину манжеты ткани десны вокруг каждого зуба. Эта глубина представляет собой разницу в высоте между уровнем вашей линии десен и точкой, в которой десна фактически прикрепляется к вашему зубу. 0,2–3 мм считается здоровым и физиологичным, и все, что превышает 5 мм, обычно указывает на то, что кость, поддерживающая ваш зуб, начала разрушаться из-за болезни. Для сравнения: ластик для карандашей обычно имеет диаметр около 5 мм. . Диаграмма внизу блога объясняет это лучше, но вот немного подробнее о том, что означает измерение «карманов»:
От 0 до 3 мм без кровотечения: Поздравляем! Без вопросов!
От 1 до 3 мм с кровотечением: Это гингивит, самая легкая форма заболевания десен.Обычно все, что требуется, — это хорошая чистка в сочетании с улучшенным уходом за полостью рта.
От 3 до 5 мм без кровотечения: Существует сильная вероятность заболевания десен. Обычная чистка не может быть глубже 3 мм. Для улучшения ситуации можно рекомендовать три-четыре посещения в год.
От 3 до 5 мм с кровотечением: Раннее и умеренное заболевание десен (начало пародонтита), которое может потребовать дополнительного лечения, а также более качественного домашнего ухода и трех-четырех посещений в год.
От 5 до 7 мм с кровотечением: Вероятна потеря кости, а также повреждение мягких и твердых тканей. Почти всегда требуется окончательное лечение, возможно, в течение нескольких посещений, а также значительно улучшенный домашний уход и от трех до четырех посещений гигиены в год для предотвращения потери зубов.
7 мм и более с кровотечением: Расширенное заболевание пародонта, которое означает агрессивное лечение для сохранения ваших зубов. Кроме того, для восстановления нанесенного ущерба почти всегда требуется хирургическое вмешательство. После этого каждые 3-4 месяца необходимо посещать периодические профилактические осмотры.
Как уже отмечалось, наличие кровотечения или гноя при периокарте является сильным признаком заболевания. Здоровые десны не кровоточат! Наличие заболевания десен приводит к потере зубов и значительному ухудшению качества жизни. Заболевание десен также связано с серьезными проблемами со здоровьем, такими как сердечные заболевания и инсульты, диабет и респираторные проблемы.
Так что не откладывайте! Свяжитесь со мной или моими отличными специалистами по телефону 248-356-8790 для оценки пародонта (десен).Чем раньше будут обнаружены эти проблемы, тем проще и предсказуемее лечение.
До следующего раза —
Д-р Марк Лангберг
.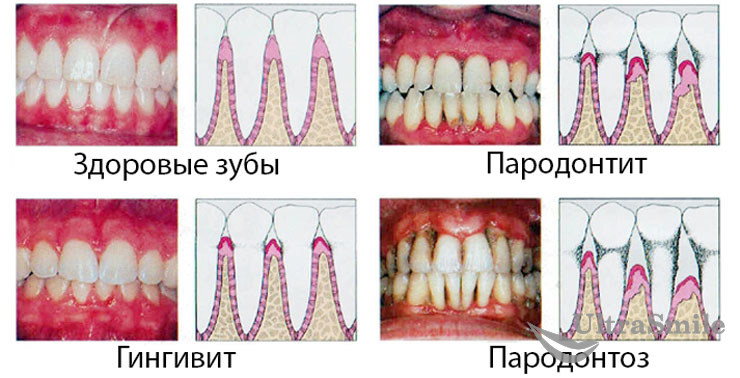
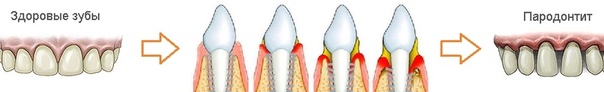 Многие предпочитали терпеть дискомфорт до последнего. Применение аппарата «Вектор» — это безболезненный метод, который позволяет сэкономить время и деньги.
Многие предпочитали терпеть дискомфорт до последнего. Применение аппарата «Вектор» — это безболезненный метод, который позволяет сэкономить время и деньги.
 8-901-701-20-40 E-mail:
8-901-701-20-40 E-mail: 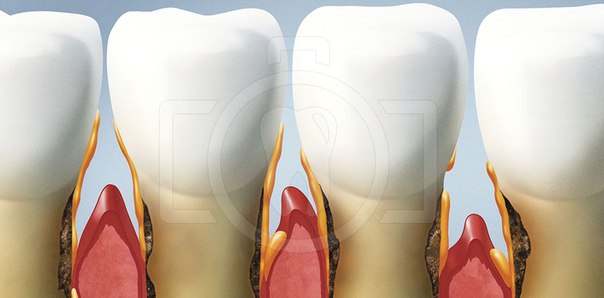 Можно ли вылечить пародонтоз на такой стадии? Определенно, да. Но для этого понадобятся существенные ресурсы и время.
Можно ли вылечить пародонтоз на такой стадии? Определенно, да. Но для этого понадобятся существенные ресурсы и время.