Гранулирующий периодонтит на рентгене – Гранулирующий периодонтит на рентгене: признаки, фото снимков
Гранулирующий периодонтит на рентгене: признаки, фото снимков
Гранулирующий периодонтит на рентгене определяется как наслоение в периапикальной области. При патологии образуются свищи с гнойным содержимым. Рентгеновский снимок показывается очаги деструкции с нечеткими и неровными контурами. По структуре они напоминают «языки пламени».
Как определить гранулематозный периодонтит на рентгене
Гранулематозный периодонтит на рентгеновском снимке проявляется гранулемами и патологическими образованиями, которые отделены от окружающих тканей. Внутри данного образования располагается грануляционная ткань, которая не очень хорошо прослеживается на рентгенограмме.
Патологический процесс является результатом гранулематозного или гранулирующего пульпита. На месте воспалительных изменений образуется соединительная ткань. С течением времени она занимает большие пространства, поэтому может визуализироваться на рентгене.
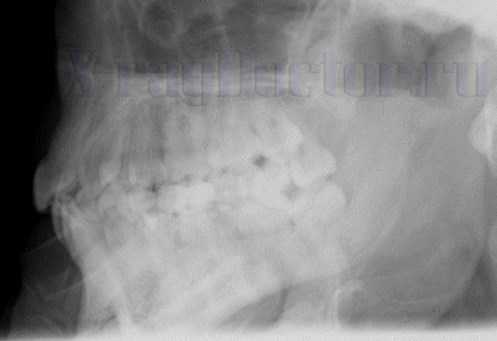
 Ортопантомограмма: кистовидные просветления при периодонтите нижней челюсти. Четко прослеживаются металлические пломбы
Ортопантомограмма: кистовидные просветления при периодонтите нижней челюсти. Четко прослеживаются металлические пломбыДля проведения дифференциальной диагностики хронических форм рентгеновское исследование является незаменимым. При лечении патологии не обязательно сразу выставлять диагноз, так как он становится ясным в процессе клинического осмотра ротовой полости пациента.
Чем характеризуется гранулема на рентгеновском снимке
Гранулема на рентгеновском снимке проявляется зоной частичного разрежения структуры кости. Она имеет неровные и смазанные контуры. На рентгеновском снимке данные симптомы проявляются в виде «языков пламени».
При рентгеновском исследовании периодонтита гранулематозного в проекции зубов прослеживаются гранулемы. Они представляют собой овальные или округлые пятна с четкими и ровными контурами. Очаги деструкции представляют собой образования, расположенные возле верхушки или под корнем зуба. Размеры очагов колеблются от пары миллиметров до 0,5 сантиметра.
 Рентгеновский снимок с кистовидными полостями при хроническом периодонтите с выделением анатомических областей
Рентгеновский снимок с кистовидными полостями при хроническом периодонтите с выделением анатомических областейГранулематозный (фиброзный) периодонтит на снимке характеризуется следующими симптомами:
- увеличение щели в проекции зубной верхушки;
- деформация структуры зуба;
- выявление очаговых образований.
С помощью рентгенографического исследования можно точно установить форму периодонтита у пациента. Оно показывает следующие изменения:
- Кариозные полости.
- Увеличение размеров десны.
- Отечность слизистой оболочки.
- Повреждение верхней части периодонта.
При клиническом исследовании врач может обнаружить внутренний тяж. Если существует свищевой ход с закрытием гнойных полостей, такое заболевание в медицине называется мигрирующей гранулемой.
Какие клинические симптомы при хроническом периодонтите
Клинические симптомы болезни сопровождаются следующими признаками:
- неприятные болевые ощущения в полости рта;
- чувство тяжести, неловкости и распирания при накусывании на больной зуб;
- сильное разрушение зубной эмали;
- пожелтение дентина;
- покраснение слизистой оболочки;
- углубление в области места повреждения;
- свищ в области больного зуба;
- увеличение лимфатических узлов.
При выявлении вышеописанных признаков врачи обязательно назначают рентгенографическое исследование, чтобы подробно изучить особенности заболевания.
Рентгенодиагностика периодонтита гранулирующего (фиброзного)
Для диагностики болезни применяются контактные внутриротовые рентгенограммы. Они выполняются по принципам изометрической проекции. Для определения взаимосвязи между дном верхнечелюстной пазухи и корнем зуба лучше ортопантомограмм и боковых рентгенограмм методов диагностики не существует.
 Боковой рентгеновский снимок нижней челюсти с изображением зубов
Боковой рентгеновский снимок нижней челюсти с изображением зубовКакие формы периодонтита существуют:
- Острая верхушечная форма проявляется расширением периодонтальной щели. На снимке выявить подобные изменения сложно.
- Хроническая форма (фиброзная, гранулирующая) сопровождается разрастанием грануляционной ткани, которая провоцирует сильные болевые ощущения. Гранулема сопровождается изъеденностью контура зуба и укорочением корня.
- Гранулема характеризуется не только разрастанием фиброзной ткани, но и ростом тяжей эпителия. Она превращается в кистогранулему. При ней морфологическая картина характеризуется наличием нескольких кист, разделенных грубыми фиброзными тяжами.
- Периодонтит фиброзный является исходом острого или хронического. При нем травматические повреждения сопровождаются грубоволокнистыми структурами. Рубцовая ткань на рентгеновском снимке прослеживается в виде утолщения периодонта. При этом наблюдается избыточное напластование цемента на зубной поверхности (гиперцементоз).
Таким образом, типичными признаками заболевания являются:
- Расширение щели периодонта.
- Образование очагов склероза.
- Появление гнойных кист.
Чаще всего вышеописанные изменения прослеживаются в области корней нижних моляров. Часто при анализе рентгенограмм появляются трудности с дифференцировкой патологических симптомов. В такой ситуации дополнительным методом диагностики является клиническое обследование.
x-raydoctor.ru
Острый и хронический периодонтит – их виды, диагностика по рентгену
Из этой статьи Вы узнаете:
- что такое хронический апикальный периодонтит,
- чем острый периодонтит отличается от хронического,
- диагностика по симптомам и рентгеновским снимкам.
Согласно классификации Лукомского апикальный периодонтит принято делить на 2 основные формы, отличающиеся друг от друга тяжестью симптоматики: острый периодонтит и хронический периодонтит. Для острой формы заболевания характерны выраженная боль и отек, а при хронической – симптоматика вялая, либо может вообще отсутствовать.
Кроме того выделяют такую форму, как обострение хронического периодонтита. В результате влияния неблагоприятных факторов, например, простуды – ухудшается иммунитет, что чаще всего приводит к обострению хронического воспаления. Для периода обострения характерны такие же выраженные симптомы, как и при острой форме заболевания. Ниже мы расскажем о симптомах и диагностике каждой формы в отдельности.
Острый периодонтит –
В соответствии с теорией течения воспалительного процесса острую форму периодонтита принято разделять еще и на серозную, и гнойную формы. Диагностика острого серозного и острого гнойного периодонтита проводится только по симптоматике, т.к. на рентгеновском снимке изменений, как правило, нет.
Это связано с тем, что диагноз «острый периодонтит» ставится только при первичном его возникновении. Возникнуть он может, например, как следствие –
1. Острый серозный периодонтит –
Симптомы –
поначалу боль может носить самопроизвольный характер, что связано с тем, что накапливающийся в периодонте воспалительный экссудат локализован в замкнутом пространстве, и поэтому он сдавливает нервные окончания. Боль резко усиливается при накусывании на зуб.
Именно отек периодонта связан с жалобами пациентов на чувство удлинения причинного зуба, и его преждевременное смыкание с зубами антагонистами другой челюсти. Отек действительно приводит к тому, что причинный зуб немного вертикально выдвигается.
Может быть незначительный отек мягких тканей лица в проекции причинного зуба, но при его пальпации (прощупывании) он как правило безболезненен. Так как пульпа при развитии периодонтита, как правило, уже мертва, то зондирование кариозной полости обычно безболезненно. На рентгенограмме на этой стадии развития воспаления еще нет каких-либо изменений.
2. Острый гнойный периодонтит –
Симптомы –
примерно через два дня серозная стадия воспаления переходит в гнойную. С этим связано значительное усиление симптоматики. Болевые ощущения принимают характер пульсирующих болей с редкими безболевыми промежутками.
В результате того, что гной расплавляет периодонт (связочный аппарат зуба) – зуб становится подвижным. Может возникнуть значительный отек мягких тканей лица. Десна в области причинного зуба, как правило, резко болезненна при надавливании. На рентгенограмме по прежнему каких-либо значимых изменений не наблюдается.
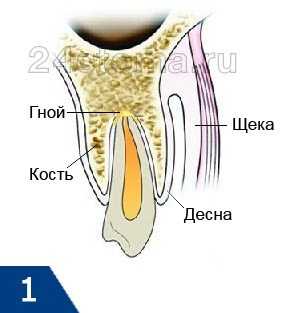
Стадии развития острого гнойного периодонтита (рис.1-4) –
- Периодонтальная стадия –
гнойный процесс ограничивается областью периодонтальной щели, т.е. в области верхушки корня зуба возникает микроабсцесс (рис.1). Клинически это может соответствовать появлению чувство выросшего зуба.
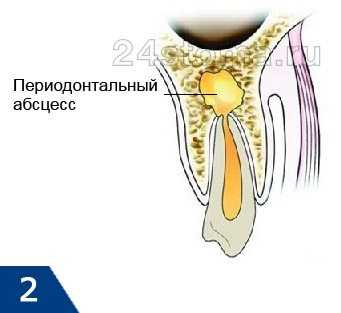
- Эндооссальная стадия –
гной проникает в костную ткань и инфильтрирует ее (рис.2).
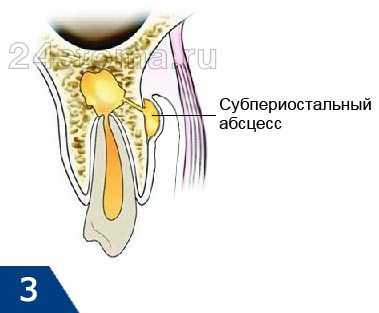
- Формирование субпериостального абсцесса –
гной накапливается под надкостницей (рис.3). Клинически проявляется выраженным отеком десны, мягких тканей лица, выраженными болями. Пациенты называют это флюсом десны.
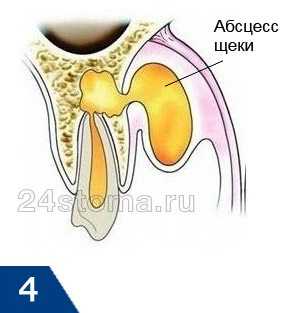
- Субмукозная стадия –
происходит разрушение надкостницы и гной выходит в мягкие ткани (с формированием в них абсцесса). После прорыва надкостницы боли сразу стихают, т.к. напряжение в очаге гнойного воспаления уменьшается. Но при этом увеличивается отек мягких тканей лица (рис.4).
Острый гнойный периодонтит: видео
На видео можно увидеть, как при вскрытии зуба с острым гнойным периодонтитом – из устья одного из корневых каналов начинает выходить гной.
Хронический апикальный периодонтит –
Хронический периодонтит чаще всего является исходом острого процесса, однако в некоторых случаях он может развиваться и самостоятельно (особенно при слабом иммунитете). Протекают хронические периодонтиты, как правило, бессимптомно, либо с небольшой болезненностью при накусывании на причинный зуб.
Выраженная симптоматика появляется только при обострении хронического процесса, что может быть спровоцировано переохлаждением организма, снижением иммунитета после перенесенного ОРВИ. Различают 3 формы хронического периодонтита…
1. Хронический фиброзный периодонтит –
Характеризуется тем, что волокна периодонта (связочного аппарата зуба, который связывает зуб с костью) постепенно замещаются соединительной фиброзной тканью. Периодонтит хронический фиброзный крайне скуден на симптоматику, и болевые ощущения могут отсутствовать полностью.
 Поставить диагноз порой можно только на основе рентгеновского снимка. Если на ренгенограмме нормальный периодонт определяется в виде узкой равномерной полоски между корнем зуба с одной стороны, и альвеолой кости с другой, то при фиброзном периодонтите наблюдается порой значительное расширение периодонтальной щели.
Поставить диагноз порой можно только на основе рентгеновского снимка. Если на ренгенограмме нормальный периодонт определяется в виде узкой равномерной полоски между корнем зуба с одной стороны, и альвеолой кости с другой, то при фиброзном периодонтите наблюдается порой значительное расширение периодонтальной щели.
2. Хронический гранулирующий периодонтит –
Это самая активная из форм хронических периодонтитов. Она характеризуется появлением в области верхушек корней – грануляционной ткани, которая визуально выглядит как рыхлая зернистая ткань красного цвета. Грануляционная ткань обладает способностью к быстрому росту, что приводит к активному разрушению кости и замещению ее грануляционной тканью.
Симптоматика –
пациенты жалуются на боли ноющего характера, которые периодически обостряются. Накусывание на зуб и постукивание по нему вызывают умеренную болевую реакцию. На десне в проекции причинного зуба может существовать свищ, из которого будет выделяться скудное гнойное отделяемое.
На рентгеновском снимке –
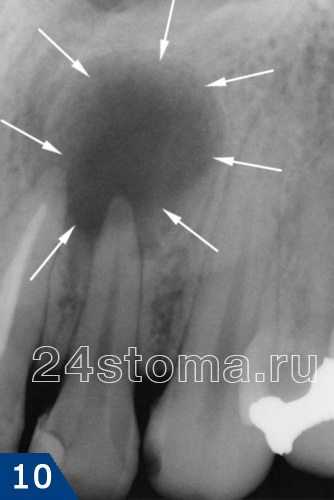
хронический гранулирующий периодонтит очень хорошо видно на рентгеновских снимках. В проекции верхушки корня зуба определяется затемнение неправильной формы, с пламяобразными очертаниями. Такое затемнение говорит о том, что в данном участке костная ткань разрушилась, и произошло ее замещение грануляционной тканью.
Реклама
3. Хронический гранулематозный периодонтит –
Хронический гранулематозный периодонтите характеризуется тем, что на верхушке корня образуется что-то вроде гнойного мешочка. В зависимости от размера этого образования – принято различать следующие 3 разновидности данной формы периодонтита: гранулему, кистогранулему и радикулярную кисту. Они имеют одинаковое строение, заполнены гноем, и отличаются только размерами…
- Гранулема –
отличается тем, что имеет размеры до 0,5 см в диаметре. Лечение гранулемы относительно простое, в отличии от образований большего размера.
- Кистогранулема –
имеет размеры от 0,5 до 1-го см в диаметре.
- Киста –
образование на верхушке корня называют кистой, когда ее диаметр превышает 1 см. Кисты могут достигать и 5-6 см в диаметре, и даже полностью заполнять собой, например, гайморову пазуху верхней челюсти. Для кист размером 1-1.5 см возможно консервативное лечение, а при большем размере – рекомендуется их хирургическое удаление.
Гранулема и киста на рентгеновском снимках –
На рентгеновском снимке –
в области верхушки корня зуба определяется затемнение с четкими ровными контурами округлой формы. Это затемнение говорит о том, что в этом участке рассосалась костная ткань. Ровные четкие контуры такого затемнения говорят о том, что образование (кистогранулема или киста) имеет плотную капсулу, не связанную с окружающей костной тканью.
За счет чего происходит рост –
рост этих образований и превращение их друг в друга – происходит за счет постоянного увеличения количества гноя в внутри образования, что приводит к увеличению давления образования на окружающую костную ткань. Кость под воздействием давления – рассасывается. В результате образование занимает новое пространство, и далее все по новой. По мере увеличения гранулема превращается в кистогранулему, а последняя – в кисту.
Симптоматика гранулематозного периодонтита –
эта форма периодонтита по характеру течения занимает промежуточное место между вялотекущей фиброзной формой периодонтита и агрессивным течением гранулирующего периодонтита. В начале своего развития хронический гранулематозный периодонтит имеет очень бедную симптоматику, и не всегда накусывание на зуб или постукивание по нему вызывает боль. Однако в более поздние сроки симптоматика усиливается.
Как выглядит кистогранулема на верхушке корня удаленного зуба: видео
Обострение хронического периодонтита –
Длительно существующие хронические очаги воспаления в периодонте склонны к периодическим обострениям. Это будет проявляться появлением острых болей, припухлостью десны, отеком мягких тканей лица. К обострению хронического процесса могут привести:
- Повреждение оболочки периодонтального абсцесса –
при гранулематозном периодонтите очаг гнойного воспаления ограничен плотной фиброзной тканью, что напоминает мешочек, заполненный гноем. Чрезмерная нагрузка на зуб передается в свою очередь на затихший инфекционный очаг. Так как внутри кистогранулемы или кисты содержится гной, то накусывание на зуб приводит к повышению давления гноя внутри образования. Чрезмерное давление может вызвать разрыв оболочки (капсулы) и выходу инфекции за ее пределы, что приведет к обострению воспалительного процесса.
- Нарушение оттока гноя из очага воспаления –
В очаге воспаление при хроническом гранулирующем и гранулематозном периодонтите происходит практически постоянное образование гноя. Пока у гноя есть возможность выхода из очага воспаления через свищ, или через корневые каналы и далее в кариозную полость – процесс развивается незаметно и почти бессимптомно. Но как только свищ закрывается или корневые каналы забиваются (например, остатками пищи) происходит накапливание гноя в очаге воспаления, распирание, появляются острые боли, отек и т.д.
- Снижение иммунитета организма –
этоприводит к тому, что факторы, сдерживающие рост инфекции в периодонте зубов, ослабевают. Это приводит к бурному развитию инфекции и обострению процесса. О причинах развития периодонтита вы можете прочитать в статье: «Причины возникновения периодонтита». Надеемся, что наша статья оказалась Вам полезной!
Автор: стоматолог Каменских К.В., стаж 19 лет.
Последняя редакция статьи: 29.09.2017ЧИТАЙТЕ ТАКЖЕ:
24stoma.ru
Гранулирующий периодонтит: симптомы, лечение
Зубы следует лечить вовремя – когда процесс разрушения зуба еще не зашел слишком глубоко. Сегодняшняя стоматология благодаря современной технике обеспечивает быстрое, эффективное и практически безболезненное даже без применения местных анестетиков устранение кариеса на ранней стадии. Поскольку кариозные полости, особенно локализованные на жевательных зубах, далеко не всегда удается сразу обнаружить самому, необходимо хотя бы раз в несколько месяцев, приходить на профилактический осмотр к зубному врачу.
Если же кариес запустить, то рано или поздно произойдет проникновение микробов в пульпу зуба и развитие в ней воспаления, причиняющего сильнейшие боли, по сравнению с которыми неприятные ощущения при сверлении зуба даже бормашиной старой конструкции – ничто. Однако есть люди, которые игнорируют даже острые боли при пульпите, устраняя их анальгетиками (кетанов, нурофен, миг) Длительный отказ от лечения зубов в этом случае, приводит к тому, что инфекция проникает все глубже и глубже в зуб. В результате происходит заражение ткани, служащей оболочкой для зубного корня и у человека начинается периодонтит. Существуют разные формы этого заболевания, отличающиеся остротой протекания и характером патологических изменений, происходящих в периодонте. В одних случаях периодонтит сопровождается болями и даже ухудшением общего состояния пациента, а в других протекает, практически, не давая каких-либо симптомов. Последнее относится к хроническим формам воспаления периодонта.
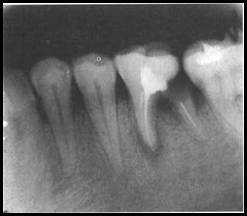
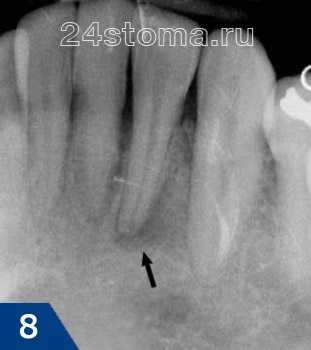
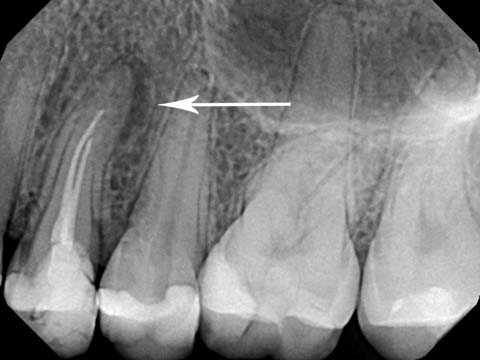
Прицельная рентгенограмма: наблюдается очаг деструкции кости с нечеткими очертаниями в области верхушки дистального корня 6 зуба.
Хроническое воспаление в периодонта может протекать в фиброзной, гранулематозной и гранулирующей форме. Первая из них сама по себе является сравнительно безопасным заболеванием, относительно легко лечащимся терапевтическим путем, однако она может принять острое течение, либо перейти в одну из двух других форм, требующих порой удаления зуба и операции по восстановлению челюстной кости. Самым тяжелый случай хронического периодонтита – это гранулирующая форма заболевания, являющаяся одним из наиболее частых показаний к удалению зубов.
Что же представляет собой гранулирующая форма хронического воспаления периодонта?
Хронический гранулирующий периодонтит: что это такое
При этой форме хронического периодонтита происходит разрастание грануляционной ткани в периодонте, прилегающем к верхушечной зоне зубного корня. Кроме того, данное заболевание сопровождается рассасыванием челюстной кости. Этот вид воспаления прикорневой ткани относится к наиболее тяжелым ее поражениям.
Клиническая картина этого заболевания состоит в развитии в прикорневой ткани хронического очага воспаления, в котором скапливается инфильтрат, состоящий из жидкости, белых кровяных телец, микроорганизмов и т.д. Вокруг этого очага формируется барьер из грануляционной ткани, содержащей участки некроза, дистрофии либо обызвествления.
При хроническом гранулирующем периодонтите происходит разрушение надкостницы и резорбция костного вещества альвеолярного отростка вследствие преобладания остеокластов над остеобластами из-за гибели последних.
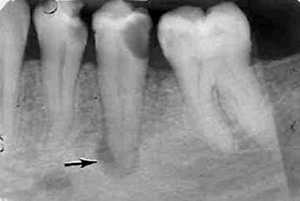
Хронический гранулирующий периодонтит
Патологические изменения при гранулирующем воспалении околокорневой ткани имеют место не только в периодонте, но и в самом зубе – происходит резорбция корневого цемента и замещение дентина остеодентином. При распространении грануляции на ткань десны образуются свищи и гнойные абсцессы, которые могут стать причиной инфицирования через кровь различных органов – почек, сердца, суставов.
Симптомы хронического гранулирующего периодонтита
В отличие от фиброзного и гранулематозного воспалительных процессов в околокорневой соединительной ткани, протекающих, как правило, бессимптомно, данное заболевание имеет отчетливую симптоматику, особенно в периоды обострений. Во время же ремиссий, имеющих обычно небольшую продолжительность, симптомы могут практически полностью исчезать. На обострение гранулирующего периодонтита указывают следующие признаки:
- Периодические приступообразные болезненные ощущения, наиболее ощутимые при механическом либо температурном воздействии на причинный зуб.
- Отечность, покраснение и потеря упругости мягких тканей, прилегающих к больному зубу.
- Незначительная потеря устойчивости причинного зуба.
- Увеличение и небольшая болезненность лимфоузлов, расположенных под той стороной нижней челюсти, где находится причинный зуб.
При пальпации тканей, прилегающих к зубному корню, обнаруживается болезненное скопление инфильтрата.
Обострение гранулирующего периодонтита обычно заканчивается вскрытием очага воспаления с образованием свища, открывающегося в ротовую полость либо на кожу лица или шеи.
Гранулирующий периодонтит со свищем, открывшимся на лице либо на шее необходимо дифференцировать от подкожного актиномикоза, имеющего сходные проявления.
После выхода через свищевой ход серозной жидкости либо гнойных масс наступает ремиссия заболевания, во время которой болевые ощущения, равно как и другие симптомы, почти отсутствуют.
Тем не менее, даже в периоды ремиссии пациент может чувствовать некоторую боль при употреблении горячих продуктов питании либо в случае попадания пищи в зубное дупло.
Если при гранулирующем периодонтите не будет проведено своевременное лечение заболевания, то у пациента могут возникнуть такие осложнения, как:
В наиболее тяжелых случаях может развиться общее заражение крови.
Причины развития гранулирующего периодонтита
В большинстве случаев гранулирующий периодонтит имеет одонтогенную природу и развивается вследствие проникновения инфекции в периодонт через канал и верхушечное отверстие корня причинного зуба. Потому, как правило, пациенты с гранулирующим периодонтитом имеют в анамнезе запущенный кариес, приведший к некрозу пульпы и разложению зубного нерва. В этом случае на причинном зубе имеется широкое и глубокое кариозное дупло.
Гранулирующее воспаление периодонта может развиться и тогда, когда было проведено лечение зуба, пораженного пульпитом. Заражение окружающей корень ткани происходит тогда, когда зубные каналы были недостаточно хорошо обработаны и не до конца были заполнены пломбировочным материалом. В этом случае в корневом канале остается очаг инфекции, способный со временем распространиться на околокорневую ткань.
Хронический воспалительный процесс в околокорневой ткани может также развиться как вторичное заболевание после перенесенных острых форм воспаления, локализованных в верхушечной зоне периодонта.
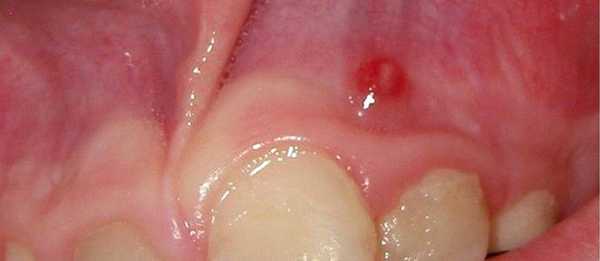
Гранулирующий периодонтит со свищем у ребенка
Кроме инфекционного поражения, гранулирующий периодонтит может иметь также следующие причины:
- травмирование зубного корня;
- искажение прикуса из-за некачественного пломбирования зуба либо неправильно установленной коронки;
- травмирование корня зуба во время обработки и пломбирования канала;
- действие повышенных доз стоматологических препаратов, содержащих соединения мышьяка, формальдегид и резорцин (например Форедент).
Вероятность развития гранулирующего воспалительного процесса в околокорневой ткани увеличивается при действии таких факторов, как:
Лечение хронического гранулирующего периодонтита
Лечение больного зуба требует четкой идентификации патологических процессов, протекающих в нем и окружающих его тканях. Первым этапом при постановке диагноза в случае подозрений на гранулирующее воспаление периодонта является визуальный осмотр ротовой полости. Причинный зуб обычно выделяется среди остальных большой кариозной полостью, однако он также может быть пломбированным либо с установленной коронкой. Введение в кариозное дупло зонда не вызывает болевых ощущений. При постукивании по зубу возникает небольшая боль. Давление стоматологического инструмента на покрасневшую десну вызывает побледнение ткани и создает на ней ямку, не исчезающую на протяжении некоторого временного периода – симптом вазопареза.
При воздействии на зуб электрического тока силой менее 100 микроампер чувствительность зуба отсутствует.

Окончательный диагноз ставится на основании рентгеновского снимка, на котором заметно разрушение костной ткани челюсти и зубного вещества в апикальной зоне корня.
При подозрении на гранулирующий периодонтит необходимо дифференцировать эту болезнь от других форм хронического периодонтита, а также от радикулярной кисты, хронического воспаления зубной пульпы, актиномикоза и челюстного остеомиелита.
Лечебные меры при гранулирующем периодонтите
При обнаружении данного заболевания врачи прилагают максимум усилий к тому, чтобы сохранить зуб. Лечение болезни осуществляется комплексно и состоит из нескольких этапов.
Во время первого визита пациента производится инструментальная обработка кариозной полости и корневых каналов. Если зуб был пломбирован ранее, то первым шагом при лечении является удаление пломбы.
После удаления разложившейся ткани пульпы и мертвого зубного вещества в зуб вводятся дезинфицирующие вещества. За антисептической обработкой следует временное пломбирование зуба.
Когда пациент совершает второй визит к дантисту, проводится повторная антисептическая обработка зубной полости и каналов, которые временно заполняются пастообразным лечебным пломбировочным материалом.
Этапы эндодонтического лечения зубов
При третьем визите пациента зубной врач снова производит механическую и антисептическую обработку зуба и помещает в корневые каналы постоянные пломбы в виде штифтов из гуттаперчи. После этого пломбируется кариозная полость и восстанавливается форма зубной коронки.
Если коронка зуба разрушена кариозным процессом, в корень зуба вживляется металлический штифт, на который наращивается искусственная коронка.
В тяжелых случаях гранулирующего периодонтита может потребоваться усечение апикальной части корня, а иногда и корня целиком. Применяется также удаление одного из корней вместе с частью зубной коронки. При лечении гранулирующего периодонтита также может понадобиться удаление кисты или гранулемы. Полное удаление зуба производится в случае невозможности успешного применения консервативных методов.
Если лечение гранулирующего воспаления периодонта начато своевременно, то прогноз, в целом, благоприятен, хотя полностью вернуть периодонтальную ткань к здоровому состоянию невозможно. Тем не менее, восстановление функциональности зуба является вполне осуществимой задачей.
Отсутствие лечебных мер создает риск возникновения обострений заболевания и развития таких осложнений, как воспаление надкостницы, остеомиелит и синуситы. При таких болезнях может понадобиться хирургическая операция.
Чтобы снизить риск развития гранулирующего периодонтита нужно регулярно тщательно чистить зубы, посещать дантиста для профилактического осмотра и вовремя лечить кариес и пульпит.
Гранулирующий периодонтит на рентгене
zubodont.ru
Рентген признаки кариеса, пульпита, периодонтита, заболеваний пародонта
Рентгенодиагностика кариеса, пульпита, периодонтита, заболеваний пародонта
Рентгенодиагностика кариеса
Кариес — патологический процесс, проявляющийся деминерализацией и прогрессирующим разрушением твердых тканей зуба с образованием дефекта. Это наиболее распространенное заболевание зубов: поражаемость населения кариесом достигает 100 %. На прорезывающихся зубах в зависимости от локализации различают кариес фиссурный, пришеечный, на контактных (апроксимальных), вестибулярной и язычной поверхностях. У моляров кариес чаще развивается на жевательной поверхности, у резцов, клыков и премоляров — на контактных поверхностях.
В зависимости от глубины поражения различают стадию пятна (кариозное пятно), поверхностный, средний и глубокий кариес. При простом или неосложненном кариесе изменения в пульпе отсутствуют. Осложненный кариес сопровождается развитием воспаления в пульпе (пульпит) и периодонте (периодонтит).
Кариесом могут быть поражены отдельные зубы, несколько зубов (множественный кариес) или почти все зубы (системное поражение). Множественный кариес может проявляться в виде так называемого циркулярного и поверхностного, распространяющегося преимущественно по поверхности. При клиническом исследовании не удается диагностировать маленькие кариозные полости и кариозные поражения, недоступные для непосредственного осмотра. Лишь сочетание клинического и рентгенологического исследований обеспечивает выявление всех кариозных полостей.
Цели рентгенологического исследования при кариесе:
- выявление кариозной полости и определение ее размеров, включая глубину;
- установление взаимоотношений ее с полостью зуба;
- оценка состояния периодонта;
- диагностика вторичного кариеса под пломбами и коронками;
- контроль правильности формирования полости;
- оценка наложения лечебной прокладки и ее прилегания к стенкам;
- обнаружение нависающих или сливающихся пломб.
Рентгенологически распознаются лишь кариозные поражения, при которых твердые ткани зуба теряют не менее 1/3 минерального состава. Рентгенологическая картина кариозной полости зависит от ее размеров и локализации.
Форма и контуры кариозных полостей вариабельны, что обусловлено особенностями распространения кариозного процесса. При проецировании кариозного дефекта на неизмененную ткань зуба (кариес на вестибулярной, язычной и жевательной поверхностях) он представлен в виде участка просветления округлой, овальной, неправильной или линейной формы. Краеобразующие кариозные полости (располагающиеся в апроксимальных, пришеечных областях и по режущему краю резцов и клыков), выходящие на контур, изменяют форму коронки.
Четкость или нечеткость контуров полости определяется особенностями течения кариозного процесса. На контактных поверхностях кариозные полости выявляются особенно отчетливо и на определенных этапах развития по форме напоминают букву V, вершина которой обращена к эмалево-дентинной границе.
Возникают сложности отличительного распознавания небольших пришеечных кариозных полостей от варианта анатомического строения, когда наблюдаются углубления, обусловленные отсутствием эмали на этих участках. Зондирование гингивального кармана позволяет преодолеть возникшие затруднения.
Небольшие кариозные полости на жевательной, вестибулярной или язычной поверхности зуба перекрываются неизмененными твердыми тканями зуба и не находят отражения на рентгенограмме.
Кариозные полости хорошо распознаются клинически, и к рентгенологическому исследованию в большинстве случаев прибегают для диагностики скрытых кариозных полостей, недоступных для визуального осмотра и инструментального исследования. К ним относятся кариозные полости на корне, под пломбами (вторичный кариес), коронками и на контактных поверхностях.
Рентгенологическое исследование в большинстве случаев дает возможность оценить глубину распространения кариозного процесса. Стадия пятна рентгенологически не определяется. При поверхностном кариесе, особенно в тех случаях, когда полость краеобразующая, виден дефект в пределах эмали. При среднем и глубоком кариесе в процесс в той или иной степени вовлекается дентин. Ввиду более медленного распространения процесса в эмали на рентгенограмме иногда определяется несоответствие между размерами полости в эмали и дентине.
Трудности, возникающие при определении взаимоотношений между кариозной полостью и полостью зуба, обусловлены расположением, глубиной кариозного очага и особенностями проекции. На рентгенограммах, выполненных с соблюдением «правила биссектрисы», полость зуба по высоте проекционно уменьшена. При среднем кариесе деформация и уменьшение полости зуба происходят также вследствие отложения вторичного дентина. Кариозный очаг на вестибулярной и язычной поверхностях зуба иногда проецируется на полость зуба. При расположении кариозной полости на жевательных и контактных поверхностях рентгенологическое исследование дает возможность достаточно четко оценить толщину слоя дентина, отделяющего кариозный очаг от полости зуба.
Вторичный кариес под пломбой представлен в виде дефекта тех или иных размеров, между пломбой и дентином появляется полоса просветления. Аналогичная картина имеет место при пломбировании с использованием прокладок, не поглощающих рентгеновские лучи. Неровные, нечеткие, подрытые контуры полости свидетельствуют о вторичном кариесе. В диагностике может помочь сравнение с рентгенограммой, выполненной до пломбирования.
Рентгенологическое исследование позволяет оценить, как сформирована полость, качество пломбирования, прилегание пломбировочного материала к стенкам, нависание пломбы между зубами и в десневом кармане.
Пломбы из амальгамы и фосфатсодержащих пломбировочных материалов определяются в виде высокоинтенсивной тени на фоне тканей зуба. Пломбы из силикатоцемента, эпоксидного материала и пластмасс рентгенонегативны, поэтому на снимке видна препарированная полость и прилегающая к стенкам линейная тень прокладки.
У детей кариес встречается даже в стадии прорезывания зубов. Наиболее высокая частота его развития отмечается в возрасте 7-8 лет и после 13 лет. На молочных зубах кариес поражает преимущественно контактные поверхности, характеризуется быстрым прогрессированием процесса и осложнениями в виде пульпита и периодонтита.
Множественный кариес молочных зубов, обусловленный обменными нарушениями, иногда локализуется симметрично на одноименных зубах. Изменения твердых тканей зуба возникают также при некариозных поражениях: гипоплазии, флюорозе, клиновидных дефектах, патологической стираемости.
Клиновидный дефект располагается на вестибулярной поверхности коронок в области шеек. На рентгенограмме определяется в виде полосок просветления в пришеечной области, идущих параллельно режущему краю.
Патологическая стираемость может быть обусловлена вредными привычками (удерживание во рту инородных предметов — гвоздей, мундштука трубки). При стирании может образовываться заместительный дентин, вызывающий уменьшение высоты полости зуба. В области верхушек зубов происходит напластование вторичного цемента (картина гиперцементоза).
Пятнистые дефекты при флюорозе, как правило, не находят отражения на рентгенограммах.
Распространенная в стоматологической практике методика рентгенологического исследования с центрацией лучей на верхушку зуба в связи с возникающими проекционными искажениями наименее эффективна в диагностике кариеса. Интерпроксимальная методика, исключающая проекционное наложение контактных поверхностей соседних зубов, более эффективна. Будущее в этом плане за рентгенографией параллельным пучком лучей с большого фокусного расстояния, при которой не искажаются размеры и форма коронки. На прямых панорамных рентгенограммах происходит наложение коронок премоляров и моляров, на ортопантомограммах этого не происходит, но возникают сложности при оценке состояния передних зубов.
Лучевые поражения зубов
По данным Г.М. Барера, через 4 мес после дистанционной гамма-терапии злокачественных опухолей челюстно-лицевой области в 58,4 % случаев отмечено разрушение твердых тканей зубов, включенных в объем облучения. Появляются пришеечные и множественные очаги разрушения коронки, происходит интенсивное стирание режущих и жевательных поверхностей. Отмечается более высокая частота поражения нижних резцов и клыков. Особенности клинического проявления и характер течения позволяют выделить лучевые поражения зубов как самостоятельную нозологическую единицу.
Среди этиологических факторов отмечается влияние гипосаливации, изменений в кристаллической решетке, денатурации и деминерализации эмали, дентина и цемента.
Рентгенодиагностика заболеваний пульпы
Воспалительный процесс в пульпе обычно не вызывает изменений твердых тканей, ограничивающих полость зуба и корневые каналы, и не имеет прямых рентгенологических признаков.
Косвенным признаком пульпита является определяемая на рентгенограмме глубокая кариозная полость, сообщающаяся с полостью зуба. Однако окончательный диагноз пульпита устанавливают лишь на основании комплекса клинических данных, результатов зондирования и определения электровозбудимости пульпы.
Дистрофические процессы в пульпе могут приводить к образованию дентиклей, располагающихся у стенок полости зуба и корневого канала (пристеночные дентикли) или свободно в пульпе (свободные дентикли). На рентгенограмме дентикли определяются в виде округлых единичных или множественных плотных теней на фоне полости зуба или корневого канала.
Иногда возникают боли невралгического характера вследствие ущемления нервных волокон пульпы дентиклями. В этих случаях диагноз устанавливают лишь после выполнения рентгенологического исследования.
При хроническом гранулематозном пульпите может развиться «внутренняя гранулема», вызывающая разрушение зуба, прилежащего к полости дентина. Данное поражение чаще встречается на передних зубах. На рентгенограмме определяется четко контурированное просветление округлой формы, проецирующееся на полость зуба. Возникают трудности при отличительном распознавании с кариесом на язычной или щечной поверхности зуба. Внутренняя гранулема может осложниться патологическим переломом зуба.
Рентгенодиагностика периодонтита
С целью диагностики периодонтитов широко применяют внутрирото-вые контактные рентгенограммы, выполняемые по правилам изометрической проекции. Для оценки взаимоотношения корней с дном верхнечелюстной пазухи производят панорамные боковые рентгенограммы и ортопантомограммы, а в случае отсутствия специальной аппаратуры — разработанные нами внеротовые контактные рентгенограммы в косой проекции.
Острый верхушечный периодонтит. Несмотря на выраженную клиническую картину, незначительное расширение периодонтальной щели у верхушки корня, обусловленное воспалением периодонта, рентгенологически уловить, как правило, не удается. Диагноз острого периодонтита устанавливают практически на основании клинических данных. Острый процесс, продолжающийся от 2-3 дней до 2 нед, может перейти в хронический.
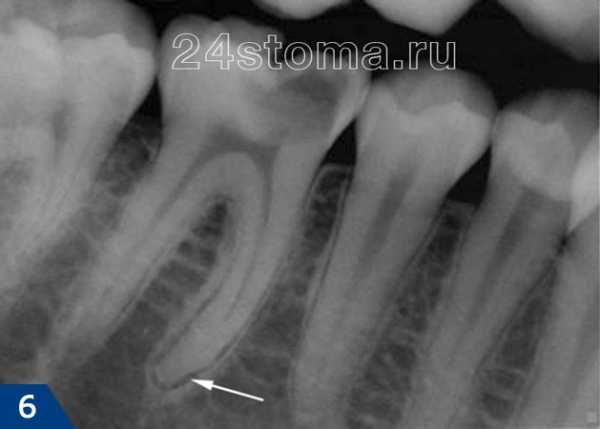
Хронический гранулирующий периодонтит. Морфологический процесс характеризуется разрастанием грануляционной ткани, вызывающей интенсивную резорбцию твердых тканей зуба (цемент, дентин), кортикальной пластинки стенки зубной альвеолы и губчатой костной ткани. На рентгенограмме нормальное изображение периодонтальной щели у верхушки пораженного корня отсутствует, разрушена компактная пластинка зубной альвеолы. У верхушки корня определяется очаг деструкции костной ткани неправильной формы с неровными нечеткими контурами. В результате резорбции цемента и дентина поверхность корня, выходящая на контур, изъедена, иногда корень зуба становится короче.
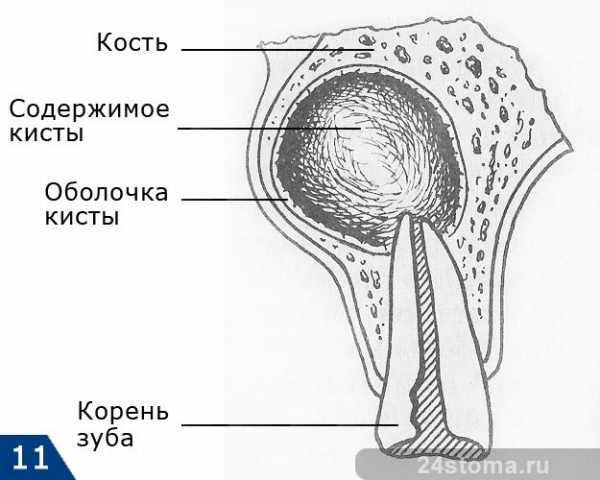
Хронический гранулематозный периодонтит. В зависимости от морфологических особенностей при гранулематозном периодонтите выделяют зубную гранулему, сложную зубную гранулему и кистогранулему. В сложной гранулеме наряду с грануляционной тканью происходит разрастание тяжей эпителия, и она превращается в кистогранулему. В результате дистрофии и распада эпителия образуется полость, выстланная изнутри эпителием. На рентгенограмме у верхушки зуба определяется очаг просветления округлой или овальной формы с четкими ровными, иногда склерозированными контурами. Кортикальная пластинка лунки в этой области разрушена. Иногда развивается гиперцементоз и верхушка приобретает булавовидную форму. Рентгенологически отличить простую гранулему от кистогранулемы не представляется возможным. Однако полагают, что при размерах очага деструкции более 1 см вероятнее наличие кистогранулемы.
Хронический фиброзный периодонтит. Эта разновидность периодонтита возникает как исход острого или других хронических форм периодонтита; может развиться также при длительных травматических воздействиях на зуб. При этом в результате продуктивных реакций периодонт замещается грубоволокнистыми структурами рубиовой ткани; происходят утолщение периодонта, избыточное образование цемента (гиперцементоз) в области верхушки или по всей поверхности зуба.
На рентгенограмме у верхушки корня определяется расширение периодонтальной щели. Компактная пластинка зубной альвеолы сохранена, иногда склерозирована. Корень у верхушки булавовидно утолщен вследствие гиперцементоза.
При проецировании некоторых анатомических образований на верхушку корня (резцовое и подбородочное отверстия, крупные костные ячейки) возникают сложности при отличительном распознавании. Целость замыкающей кортикальной пластинки лунки дает возможность исключить диагноз хронического гранулематозиого и гранулирующего периодонтита. При рентгенографии с изменением хода центрального пучка лучей, как правило, анатомические образования на этих снимках проецируются отдельно от верхушки корня.
Хронически протекающие малоактивные воспалительные процессы могут вызывать избыточную продукцию костной ткани с образованием небольших очагов склероза. Чаще это наблюдается у корней нижних моляров. При анализе снимков возникают трудности при дифференциации этих очагов с маленькими остеомами или обломками корня.
Диагноз хронического периодонтита в стадии обострения устанавливают на основании клинических проявлений острого периодонтита и рентгенологической картины хронического периодонтита (гранулирующего или гранулематозного). Хронический фиброзный периодонтит в стадии обострения иногда расценивают как острый периодонтит.
Свищевой ход, расположенный параллельно длинной оси корня, виден на рентгенограмме в виде узкой полосы просветления, идущей от апикального очага деструкции к альвеолярному краю челюсти. При другом направлении свищевой ход на снимке, как правило, не виден.
Повторные рентгенограммы чаще всего выполняют в процессе лечения с иглой для определения проходимости и в конце — для оценки качества пломбирования корневого канала. После механической и химической обработки корневых каналов в них вводят корневые иглы и выполняют рентгенограмму, позволяющую оценить проходимость канала. На рентгенограмме определяются недостаточное раскрытие полости зуба, навесы, в частности над устьем корневого канала, истончение и перфорация стенок полости, корня, дна, наличие в канале обломка инструмента. Хорошо видны в каналах гуттаперчевые штифты. Для выявления перфорации выполняют рентгенограммы с введенной корневой иглой. Ложный ход лучше виден при его медиально-латеральном направлении, хуже — при щечно-язычном. Косвенным признаком перфорации является деструкция прилежащей к нему кортикальной пластинки лунки.
Для определения изменений размеров периапикальных очагов после лечения необходимо выполнить повторные идентичные рентгенограммы, исключающие проекционные искажения. Идентичность снимков фронтальных зубов обеспечивается при выполнении прямых панорамных рентгенограмм с соблюдением стандартных условий исследования (положение больного и трубки в полости рта). Для исследования премоляров и моляров выполняются боковые панорамные рентгенограммы и ортопантомограммы. Полное или частичное восстановление костной ткани у большинства больных происходит в течение первых 8 — 1 2 мес после лечения.
При неполноценном пломбировании корневого канала возможно обострение хронического периодонтита. В этих случаях рентгенограмма необходима для оценки степени пломбирования канала и характера пломбировочного материала.
Рентгенодиагностика хронических периодонтитов у детей. У маленьких детей даже средний кариес может осложниться хроническим периодонтитом. Встречается преимущественно первично-хронический гранулирующий периодонтит, локализующийся у моляров в области бифуркации.
В связи с близким расположением зачатков постоянных зубов, особенно у моляров, может возникнуть ряд осложнений:
- гибель фолликула из-за прорастания грануляционной ткани в ростковую зону;
- нарушение обызвествления эмали вследствие проникновения инфекции в фолликул;
- смещение зачатков постоянных зубов;
- ускорение прорезывания постоянного зуба;
- развитие фолликулярной кисты.
У детей с хроническими периодонтитами нижних моляров на панорамных рентгенограммах иногда выявляют оссифицированный периостит в виде линейной тени, параллельной корковому слою по нижнему краю.
У детей и подростков зону роста в области несформированной верхушки не следует путать с гранулемой. В ростковой зоне периодонтальная щель равномерной ширины, компактная пластинка лунки не нарушена, зуб имеет широкий корневой канал.
Рентгенодиагностика заболеваний пародонта
Комплекс околозубных тканей — пародонт включает круговую связку зуба, десну, костную ткань альвеолы и периодонт.
При исследовании пародонта предпочтение отдают панорамной томографии и интерпроксимальным снимкам. При соблюдении стандартных условий исследования методики обеспечивают выполнение идентичных снимков, необходимых, в частности, для оценки эффективности проводимых лечебных мероприятий. Информативны и панорамные рентгенограммы, выполнение которых, однако, связано с высокой лучевой нагрузкой.
Внутриротовые контактные рентгенограммы, произведенные с соблюдением правил изометрии, создают ложное представление о состоянии кортикальной замыкающей пластинки ввиду того, что щечные и язычные отделы их проецируются раздельно. Выполнение контактных рентгенограмм в динамике иногда приводит к неправильной оценке проведенных лечебных мероприятий.
Первые рентгенологические симптомы изменений межальвеолярных перегородок не являются ранними, поэтому рентгенологическое исследование не может быть доклиническим диагностическим мероприятием.
Гингивит. Изменений межзубных перегородок не отмечается. При язвенно-некротическом гингивите у детей и подростков на рентгенограмме определяются расширение краевых отделов периодонтальной щели и остеопороз вершин кортикальных пластинок межальвеолярных перегородок.
Пародонтит. При поражении пародонта в области одного или нескольких зубов диагностируют ограниченный, или локальный, пародонтит, при вовлечении пародонта всех зубов одной челюсти или обеих челюстей — диффузный пародонтит.
Локальный пародонтит. Локальный пародонтит характеризуется деструкцией межзубной перегородки той или иной степени выраженности. На рентгенограмме, как правило, видна и причина его возникновения: «нависающие» пломбы, неправильно изготовленные искусственные коронки, инородные тела, большие краевые кариозные полости, поддесневые отложения. Глубина пародонтального кармана достигает 3-4 мм.
Основными симптомами диффузного генерализованного пародонтита являются остеопороз и снижение высоты межзубных перегородок. В зависимости от их выраженности рентгенологически различают следующие степени (стадии):
- начальная — кортикальные замыкающие пластинки вершин межзубных перегородок отсутствуют, остеопороз межзубных перегородок без снижения высоты;
- I — уменьшение высоты межзубных перегородок на 1/5 длины корня;
- II — высота межзубных перегородок уменьшена на 1/2 длины корня;
- III — высота межзубных перегородок уменьшена на 1/3 длины корня.
Распространение воспаления на периодонт рентгенологически проявляется в виде расширения периодонтальной щели в краевых отделах. При полной деструкции кортикальной пластинки лунки вокруг корня видна «изъеденная», с неровными контурами губчатая кость.
У разных групп зубов одного и того же больного отмечается уменьшение высоты всей межальвеолярной перегородки (горизонтальный тип) или деструкция перегородки у одного зуба, в то время как уменьшение ее высоты у соседнего зуба не столь значительно (вертикальный тип).
Выраженность деструктивных изменений в краевых отделах альвеолярных отростков и степень подвижности зубов не всегда сопоставимы. При этом имеет значение соотношение между размерами корня и коронки: зубы с длинными корнями и многокорневые зубы с расходящимися корнями дольше сохраняют устойчивость даже при выраженных костных изменениях.
Повторно выполненные рентгенограммы позволяют судить об активности течения или стабилизации процесса. Появление четкости контуров краевых отделов альвеолярных отростков, стабилизация остеопороза или нормализация рентгенологической картины свидетельствуют о благоприятном течении процесса.
У больных диабетом изменения в краевых отделах аналогичны наблюдаемым при пародонтите.
Парадонтоз. При парадонтозе происходит склеротическая перестройка костного рисунка — костномозговые пространства становятся меньше, отдельные костные балки утолщены, рисунок приобретает мелкопетлистый характер. Улиц пожилого возраста аналогичная перестройка наблюдается и в других отделах скелета.
Степень уменьшения высоты межзубных перегородок такая же, как и при пародонтите. В случае присоединения воспалительного процесса на рентгенограмме выявляют признаки пародонтита и пародонтоза.
Пародонтолиз развивается при редко встречающемся генетически наследуемом заболевании — кератодермии (синдром Папийона-Лефевра). Прогрессирующее рассасывание краевых отделов альвеолярного отростка приводит к потере зубов. Заболевание начинается в период прорезывания молочных зубов, вызывая их выпадение. Временная стабилизация сменяется прогрессирующим остеолизом альвеолярного отростка при прорезывании постоянных зубов.
Гистиоцитозы X. Из трех разновидностей гистиоцитозов (эозинофильная гранулема, или болезнь Таратынова, болезнь Хенда-Шюллера-Крисчена и болезнь Леттерера-Сиве) наиболее часто встречается эозинофильная гранулема. Этиология этих заболеваний до сих пор неизвестна. Полагают, что они представляют собой различные формы одного и того же процесса. Морфологическим субстратом являются специфические гранулемы, вызывающие деструкцию вовлеченных в процесс отделов костей. Заболевание протекает безболезненно, иногда с повышением температуры тела. При поражении челюстей рентгенологическая картина иногда напоминает таковую при пародонтите.
Эозинофильная гранулема чаще всего развивается у детей и юношей (в возрасте до 20 лет), мужчины болеют в 6 раз чаще. Поражаются преимущественно плоские (череп, таз, ребра, позвонки, челюсти) и бедренные кости. Гистологически выявляются внутрикостные пролифераты (гранулемы) из гистиоцитарных, плазмоцитарных клеток и эозинофилов. В более поздних стадиях происходят ксантомные изменения с накоплением холестерина и кристаллов Шарко-Лейдена в цитоплазме. В зоне бывших очагов деструкции при благоприятном течении заболевания формируется рубцовая ткань, а иногда и кость.
При эозинофильной гранулеме, как правило, обнаруживают изменения не только в челюстях, но и в плоских костях свода черепа — округлые, четкие как бы выбитые пробойником дефекты. В челюстях гранулемы часто занимают краевое положение, вовлекая в патологический процесс верхний и нижний альвеолярные отростки — зубы, лишенные костной структуры, как бы висят в воздухе («плавающие зубы»). После выпадения зубов лунки длительное время не заживают. У детей гранулемы, расположенные рядом с надкостницей, могут вызывать картину оссифицирующего периостита.
ilive.com.ua
Гранулирующий периодонтит — причины, симптомы, диагностика и лечение
Гранулирующий периодонтит – хроническое воспаление в периодонте, протекающее с образованием грануляционной ткани. Клиника гранулирующего периодонтита характеризуется болезненностью при надкусывании, жевании, термическом воздействии; подвижностью пораженного зуба, гиперемией и отеком десны, образованием свищей с гнойными выделениями. Гранулирующий периодонтит диагностируется с помощью клинического обследования (осмотра, зондирования, перкуссии, пальпации), рентгенографии зуба, электроодонтодиагностики. Лечение гранулирующего периодонтита может быть терапевтическим (эндодонтическим) или хирургическим (гемисекция, ампутация или резекция верхушки корня зуба, удаление зуба).
Общие сведения
Гранулирующий периодонтит — форма хронического периодонтита, характеризующаяся разрастанием грануляционной ткани в области верхушки корня зуба и резорбцией костной ткани. В структуре заболеваемости в терапевтической стоматологии периодонтит занимает 3-е место после кариеса и пульпита. Хронический периодонтит (фиброзный, гранулирующий и гранулематозный) рассматривается как осложненный кариес; при этом его деструктивные формы (гранулирующий и гранулематозный периодонтит) являются основными причинами удаления зубов. По данным обращений к стоматологам, на фиброзный периодонтит приходится 41% случаев; гранулематозный — 25%, а наиболее агрессивный гранулирующий периодонтит — 34%.
Гранулирующий периодонтит
Причины гранулирующего периодонтита
Основной причиной, приводящей к гранулирующему периодонтиту, служит инфекция, проникающая в периодонт через верхушечное отверстие корневого канала вследствие осложненного течения глубокого кариеса и пульпита. В ряде случаев хронический гранулирующий периодонтит может являться исходом острого апикального периодонтита, травмы зуба (вывиха, ушиба, перелома корня, завышения прикуса пломбой или неправильно подобранной искусственной коронкой, травматичного эндодонтического лечения). Развитие гранулирующего периодонтита может быть связано с использованием или передозировкой при лечении зубных каналов агрессивных лекарственных препаратов (мышьяковистой или резорцин-формалиновой пасты и др.).
К числу факторов, предрасполагающих к возникновению гранулирующего периодонтита, относятся неудовлетворительная гигиена полости рта, скопление зубной налета, неправильный прикус, хроническая патология внутренних органов, сахарный диабет и др.
Среди видового состава патогенной микрофлоры, вызывающей воспаление верхушечного периодонта, преобладают стрептококки, стафилококки, дрожжеподобные грибки, актиномицеты, аэробная и анаэробная полиинфекция.
При гранулирующем периодонтите на фоне хронической воспалительной инфильтрации в околоверхушечной области разрастается грануляционная ткань с участками обызвествления (дентиклями и петрификатами). Этот процесс сопровождается гибелью одонтобластов, резорбцией костных стенок альвеолы, разрушением надкостницы и компактного вещества кости. Одновременно происходит лакунарное рассасывание цемента корня и дентина, который замещается остеодентином. В случае распространения воспаления и грануляций на мягкие ткани могут формироваться околочелюстные абсцессы, десневые свищи, через которые отделяется гнойное содержимое; одонтогенные гранулемы (подслизистые, поднадкостничные, подкожные). При попадании микроорганизмов и продуктов их жизнедеятельности из очага одонтогенной инфекции в кровь развивается сенсибилизация организма, возникают вторичные поражения внутренних органов (гломерулонефрит, кардиты, артриты и др.).
Симптомы гранулирующего периодонтита
Течение хронического гранулирующего периодонтита динамичное, с периодами обострений и непродолжительных ремиссий.
Обострение гранулирующего периодонтита характеризуется периодически возникающими болевыми ощущениями в области пораженного зуба. Зубная боль возникает приступообразно, усиливается при механическом (надкусывании, жевании) или термическом воздействии. При осмотре определяется локальная припухлость, гиперемия и пастозность десны, незначительная подвижность зуба; в проекции корня прощупывается болезненный инфильтрат. Отмечается увеличение и слабая болезненность подподбородочных и поднижнечелюстных лимфатических узлов на стороне больного зуба.
На высоте обострения гранулирующего периодонтита на месте инфильтрата образуется свищ, из которого выделяется серозное или гнойное содержимое, а вокруг устья разрастается грануляционная ткань. Свищевой ход может открываться не только на слизистой оболочке полости рта, но и на лице или шее, напоминая клиническую картину подкожного актиномикоза. Отток гноя приводит к стиханию боли и переходу гранулирующего периодонтита в хроническое бессимптомное течение. В период ремиссии возможны болезненные ощущения при приеме горячей пищи или попадании кусочков пищи в кариозную полость.
Осложнениями гранулирующего периодонтита может служить формирование свища, зубной гранулемы, челюстной кисты, абсцесса или флегмоны окружающих мягких тканей, развитие периостита и остеомиелита челюсти, одонтогенного гайморита, сепсиса.
Диагностика гранулирующего периодонтита
При стоматологическом осмотре обычно обнаруживается сильно разрушенный, измененный в цвете причинный зуб; кариозная полость, сообщающаяся с полостью зуба; иногда больной зуб имеет обширную пломбу или искусственную коронку. Болевая реакция на зондирование кариозной полости отсутствует; перкуссия зуба незначительно болезненна. При нажатии зондом на гиперемированную слизистую десна резко бледнеет, на ней образуется углубление, которое сохраняется в течение некоторого времени (симптом вазопареза).
Электроодонтодиагностика при гранулирующем периодонтите выявляет увеличение порога возбудимости пульпы до 100 мкА и более. Рентгенография зуба свидетельствует о деструкции челюстной кости, а также дентина или цемента в области верхушки корня.
При хроническом гранулирующем периодонтите требуется проведение дифференциальной диагностики с фиброзным и гранулематозным периодонтитом, хроническим пульпитом, околокорневой кистой, актиномикозом лица и шеи, остеомиелитом челюстей.
Лечение гранулирующего периодонтита
Современная тактика в отношении хронического гранулирующего периодонтита предполагает приоритет зубосохраняющих методов лечения.
Комплексное лечение гранулирующего периодонтита проводится в несколько этапов. В первое посещение стоматолог осуществляет раскрытие полости зуба, механическую и медикаментозную обработку корневых каналов (либо дезобтурацию — распломбировку ранее запломбированных корневых каналов), наложение антисептических препаратов, постановку временной пломбы. Во время второго посещения производится промывание, санация и временное пломбирование корневого канала лечебной пастой. В третье посещение при отсутствии жалоб после повторной механической и медикаментозной обработки каналов выполняется постоянное пломбирование корневых каналов гуттаперчевыми штифтами, установка внутриканального штифта и восстановление коронковой части зуба.
В некоторых случаях для удаления грануляционных тканей из очага воспаления возникает необходимость в проведении резекции верхушки корня зуба, ампутации корня, гранулэктомии, цистэктомии, гемисекции зуба. При невозможности проведения терапевтического или консервативно-хирургического лечения прибегают к экстракции зуба.
Прогноз и профилактика гранулирующего периодонтита
Своевременное и качественное лечение гранулирующего периодонтита, хоть и не позволяет восстановить периодонт до исходного состояния, однако дает возможность сохранить зуб как функциональную единицу. При необратимых процессах в периодонте пораженный зуб подлежит удалению.
В отсутствии лечения гранулирующий периодонтит протекает с периодическими обострениями, образованием свищей, гнойными осложнениями (периоститом, синуситом, остеомиелитом и др.), требующими хирургического вмешательства.
Мерами профилактики хронического гранулирующего периодонтита служат тщательный уход за полостью рта, регулярные визиты к стоматологу, своевременное обращение к специалисту для комплексного лечения кариеса и пульпита.
www.krasotaimedicina.ru
Гранулематозный периодонтит: симптомы и лечение
Однажды начавшийся кариозный процесс в зубе никогда не прекращается сам по себе. Размягчение и разложение дентина происходит непрерывно, и единственный способ остановить разрушение зуба – это очистить кариозную полость от мертвой ткани с помощью бора и заполнить ее пломбировочным материалом. К сожалению, нередко люди игнорируют возникшую проблему и находят повод перенести поход к дантисту на потом, обычно ссылаясь на отсутствие времени или денежных средств. В конце концов, в пораженном кариесом зубе открывается пульпа, и проникшие в нее бактерии вызывают воспалительный процесс, сопровождающийся острыми болями.
Однако некоторые люди отказываются идти к врачу и в этом случае. Они постоянно успокаивают боль таблетками анальгетиков (анальгин, кетонал, ибупрофен и т. д.), которые отнюдь не безобидны для здоровья, и утешают себя мыслью, что рано или поздно боли прекратятся совсем. Болевые ощущения действительно рано или поздно исчезают. Однако это вовсе не означает выздоровления зуба. Зубная боль прекратилась оттого, что микроорганизмы разрушили нерв, и ее длительное отсутствие говорит о начале нового этапа патологических процессов.
Разлагающаяся ткань пульпы является отличной средой для размножения микроорганизмов, которые неизбежно будут все глубже и глубже по зубному каналу, и, в конце концов, через верхушечное отверстие зубного корня проникнут в соединительную ткань, заполняющую промежуток между зубом и костью челюсти. В этой оболочке зубного корня (периодонте) начинает развиваться воспалительный процесс, который в одних случаях сопровождается сильнейшими пульсирующими болями, а в других практически не дает о себе знать месяцами или даже годами, и обнаруживается лишь на рентгеновском снимке. Однако, несмотря на отсутствие внешней симптоматики, в периодонте в это время происходят патологические процессы, иногда захватывающие даже челюстную кость.
Хроническое воспаление прикорневой соединительной ткани может протекать в относительно безопасной фиброзной форме периодонтита. В то же время, могут развиться и более серьезные формы заболевания – гранулематозный и гранулирующий периодонтит, приводящие к более тяжелым последствиям и требующие более сложных лечебных мер.
Что же собой представляет гранулематозный воспалительный процесс в периодонте, и в чем заключается его лечение?
Что такое хронический гранулематозный периодонтит
Это заболевание оболочки зубного корня характеризуется формированием гранулем – образований из соединительной ткани, служащих специфической прослойкой между здоровой тканью и очагом воспалительного процесса. Воспаление окружающей зуб ткани протекает вяло и часто вообще не проявляется какой-либо симптоматикой. Внешние признаки воспалительного процесса проявляются лишь тогда, когда болезнь обострилась. В этом случае гранулематозный хронический периодонтит переходит в острую форму воспаления периодонта со всеми вытекающими последствиями. Острый периодонтит начинается серозной стадией, после чего перетекает в гнойную форму периодонтита.
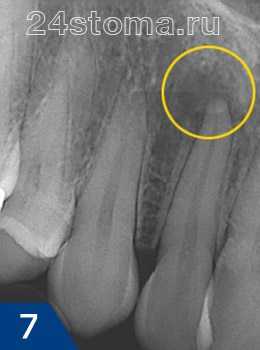
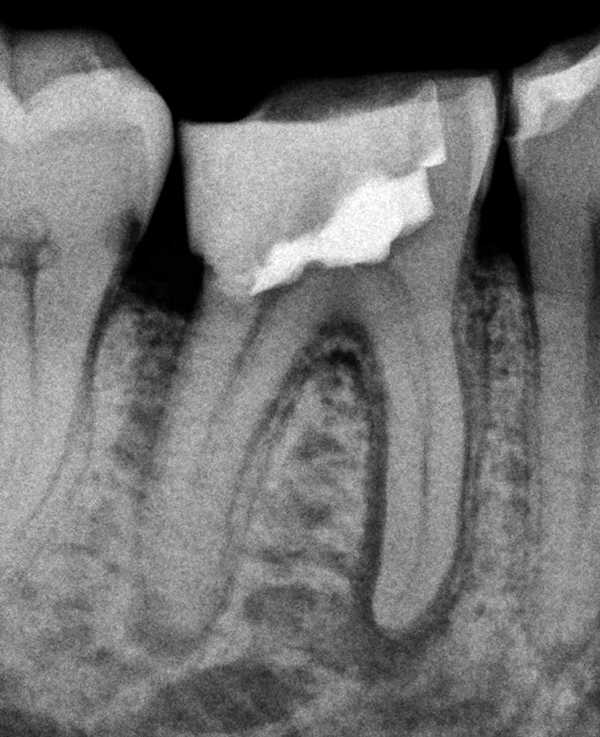
На прицельной рентгенограмме в области верхушки корня 6 зуба наблюдается очаг деструкции кости с четкими очертаниями.
Зубные гранулемы, образующиеся при данной форме периодонтита, представляют собой соединительнотканные капсулы. Местом локализации такой капсулы является зона инфекционного поражения периодонта, находящаяся вблизи апикального отверстия, служащего источником хронического инфицирования периодонтальной ткани бактериями, поступающими по корневому каналу.
Стенки гранулемы препятствуют распространению инфекции на здоровую ткань и проникновению бактерий и выделяемых ими продуктов в кровеносные сосуды. По тяжести протекания гранулематозный периодонтит занимает промежуточное положение между фиброзной и гранулирующей формой заболевания.
Основная опасность гранулематозного периодонтита состоит именно в том, что он может длительный временной период никак не заявлять о себе. За это время гранулема может преобразоваться в кисту. Кистозное образование в процессе своего развития способно отодвинуть ткань челюстной кости, в результате чего причинный зуб может потерять устойчивость и выпасть.
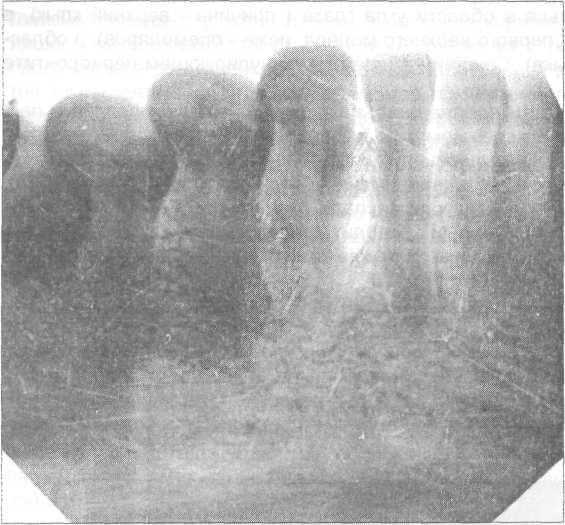
Гранулематозный периодонтит на рентгене: очаг деструкции костной ткани в области верхушки корня
Другая опасность данного заболевания в том, что механическое воздействие на челюсть, например, при ушибе, способно вызвать разрыв гранулемы и спровоцировать тем самым обострение гранулематозного периодонтита из-за распространения микроорганизмов и продуктов их жизнедеятельности по ткани корневой оболочки.
Обострение хронического гранулематозного периодонтита, фактически, означает начало острого воспаления периодонта, которое вначале обычно протекает в серозной форме, а впоследствии, при отсутствии своевременной врачебной помощи, способно перейти в гнойный воспалительный процесс, протекающий со всеми признаками общего отравления организма токсинами, выделяемыми бактериями. Гнойное воспаление может перейти в абсцесс. Кроме того, с током крови микроорганизмы могут инфицировать различные органы. Типичным осложнением гнойного периодонтита является, в частности, септическое поражение сердца.
Стадии развития гранулематозного периодонтита
Гранулемы, формирующиеся в результате патологического процесса в периодонте, могут видоизменяться с течением времени. Выделяют три основные формы соединительнотканных образований, формирующихся в результате патологического процесса:
- Собственно гранулема, формирующаяся на начальном этапе заболевания, когда происходит уплотнение периодонта и разрастание соединительной ткани. Данное образование представляет собой соединительнотканную капсулу, заполненную грануляциями, вкраплениями фиброзной ткани, живыми и мертвыми микроорганизмами, а также белыми кровяными тельцами. Местом локализации такой капсулы является апикальная часть зубного корня либо боковая его сторона. Если причинный зуб многокорневой, то гранулема может находиться в месте разделения корней. Как правило, максимальный размер гранулемы составляет пять миллиметров.
- Кистогранулема, образующаяся из обычной гранулемы в результате интенсивного деления эпителиальных клеток корневой оболочки. От простой гранулемы кистогранулема отличается наличием внутренней слизистой оболочки. В результате патологического процесса клетки, растворяющие костную ткань, активируются, а клетки, участвующие в формировании кости, напротив, тормозятся. Это приводит к тому, что резорбция костной ткани начинает преобладать над ее образованием. Максимальный размер кистогранулемы составляет один сантиметр.
- Киста, представляющая собой капсулу из соединительной ткани, имеющую внутреннюю слизистую оболочку. Эта оболочка выделяет жидкость, заполняющую кистозное образование. Постоянная выработка жидкости приводит к тому, что киста производит давление на прилегающую кость, которая из-за этого деформируется и разрушается.
Почему развивается хронический гранулематозный периодонтит
Данное заболевание развивается, прежде всего, при наличии постоянных воспалительных процессов в зубных тканях. Наиболее распространенной причиной образования очагов воспаления является запущенный кариес, приведший к развитию пульпита. В большинстве случаев гранулематозный периодонтит является вторичным заболеванием по отношению к гранулирующему периодонтиту.
Гранулематозное воспаление периодонта также может возникнуть по причине травмирования зубов в результате ушиба челюсти, раскусывания орехов, ношения неправильно подобранных протезов. Хроническое травмирование тканей может также быть следствием нарушения прикуса.
Причиной развития гранулематозного воспаления оболочки зубного корня также может являться химическое воздействие медикаментов. В этом случае воспалительный процесс может возникнуть в случае превышения дозы лекарственного средства. Также возможны аллергические воспаления при индивидуальной непереносимости препаратов.
Какие симптомы дает хронический гранулематозный периодонтит
Образование и развитие гранулем в ткани периодонта в большинстве случаев не проявляется какими-либо симптомами. Скорость роста гранулем и их трансформации в кистозные образования определяется интенсивностью воспалительного процесса и степенью иммунной защищенности организма. В то же время, пациентами нередко имеют жалобы на такие явления, как:
- дискомфорт в области причинного зуба при жевании;
- изменение окраски больного зуба;
- выбухание, обнаруживаемое при прощупывании челюсти пальцами (при переходе периодонтита в кистозную стадию в случае боковой, а не строго верхушечной локализации кисты).
У пациентов с гранулематозным периодонтитом в анамнезе нередко имеется выпадение пломбы из причинного зуба.
Ярко выраженная симптоматика обнаруживается при обострении хронического периодонтита. В этом случае симптомы соответствуют серозной либо гнойной форме острого воспалительного процесса.
Лечение гранулематозного периодонтита
Для обеспечения результативности лечения гранулематозного воспаления ткани периодонта, в первую очередь необходимо верно диагностировать заболевание. Основанием для подозрений на гранулематозную форму хронического периодонтита является анамнез, результаты осмотра и жалобы пациента. В частности, если человека ранее беспокоили боли в причинном зубе, усиливающиеся при воздействии на зуб холода или тепла, а в последствии болевые ощущении прекратились – либо сами по себе, либо после принятых лечебных мер, то врач в этом случае назначает рентгенографическое исследование зуба. Дополнительным основанием для диагноза является наличие в зубе большого кариозного дупла, с содержимым, имеющим гнилостный запах.
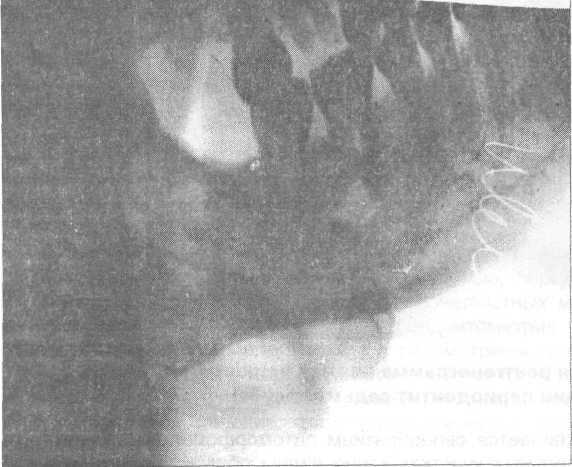
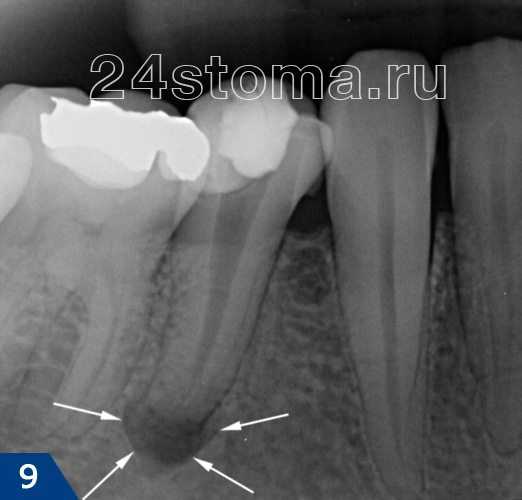
Прицельная ренгенограмма. Лечение гранулематозного периодонтита. Результат через 1 год и 4 месяца.
На рентгенограмме гранулема выглядит как округлая тень вблизи верхушки корня. На поздних стадиях гранулематозного периодонтита на снимке обнаруживаются участки разрушенной костной ткани, имеющие ровные контуры. Метод рентгенографического исследования позволяет исключить другие заболевания, имеющие сходную внешнюю симптоматику, такие как:
- хроническое воспаление пульпы;
- средний кариес;
- фиброзное воспаление периодонта;
- гранулирующий периодонтит;
- корневая киста.
При первых двух заболеваниях на рентгеновском снимке не обнаруживается какие-либо патологические изменения периодонта и прилегающих тканей. При фиброзном воспалительном процессе расширяется зазор между корнем и альвеолярным отростком. При гранулирующей форме хронического воспаления периодонта контуры зон разрушения кости размытые и рваные. Корневая киста характеризуется большим, превышающим 10 миллиметров, размером очага разрушения кости. Границы зоны деструкции костной ткани при этом ровные и четкие.
При воздействии на больной зуб электричеством чувствительность отмечается при токе выше 100 микроампер, что указывает на отмирание пульпы и зубного нерва.
В чем состоит лечение гранулематозного периодонтита
Лечебные процедуры при гранулематозном воспалении периодонта назначаются пациенту индивидуально, в соответствии с его конкретным случаем. При определении стратегии лечения учитываются следующие факторы:
- величина гранулематозного образования и его строение;
- состояние зубных каналов;
- возраст человека;
- состояние иммунитета.
Если у пациента размер гранулемы невелик, количество эпителиальной ткани минимально, проходимость зубных каналов хороша, а потенциал восстановления кости высок, то болезнь лечит стоматолог-терапевт консервативным путем. В этом случае лечение включает в себя такие этапы, как:
- Предварительная механическая обработка зубной полости и каналов.
- Дезинфекция зубных каналов антисептиками;
- Заполнение корневых каналов специальным составом, содержащим известь и йодоформ, который убивает микробов и восстанавливает активность клеток, обеспечивающих формирование кости;
- Пломбирование каналов и зубной полости.
При большом размере гранулематозного образования болезнь нередко лечат хирургическим путем. У пациента удаляют верхушку корня либо полностью весь зуб, а полости, образовавшиеся в результате разрушения кости, заполняют материалом, обеспечивающим быстрое восстановление костной ткани. Такой подход достаточно эффективен, однако, операция весьма травматична. Потому хирургическое лечение гранулематозного периодонтита практикуется лишь при наличии достаточных оснований для его применения.
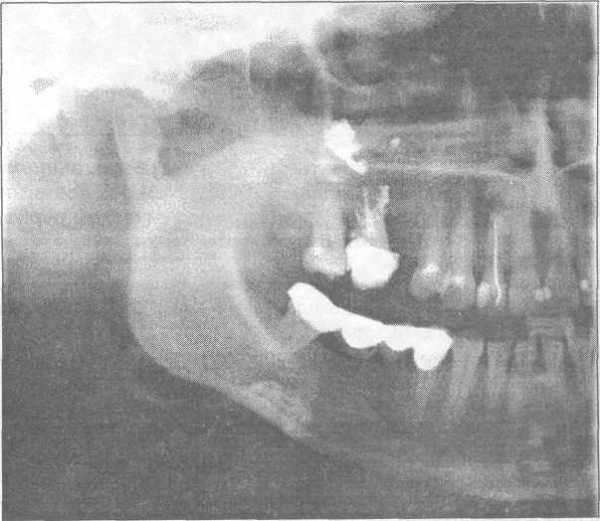
Гранулематозный периодонтит на рентгене
zubodont.ru
Гранулематозный и гранулирующий периодонтит: лечение, особенности, симптомы
Периодонт – это ткань, которая окружает корни зубов. Фактически, именно она прочно удерживает все зубы в альвеолах. Воспаление этой ткани называется периодонтитом. Мы подробно выясним, что собой представляет это заболевание, какие виды периодонтита выделяют и каким образом они поддаются лечению. Более подробно остановимся на таких видах, как гранулематозный периодонтит и гранулирующий периодонтит.Так как очаг воспаления может локализоваться на различных участках, то выделяют апикальный периодонтит и маргинальный. При апикальном поражение локализуется на том участке периодонта, который располагается прямо возле верхушки корня зуба. При этом происходит заражение тканей. Его причина – была инфицирована пульпа, и начался процесс распада. При этом продукты данного распада выходят непосредственно через отверстие в верхушке корня. Если уточнить, то периодонтит апикального типа является чаще всего результатом непропеченного пульпита. Из-за отсутствия должного лечения пульпа воспаляется и происходит распад ее тканей.
При периодонтите маргинальном воспаление начинается непосредственно от края самой десны. Причин такого воспаления может быть несколько:
- Травма десны. Эта причина встречается наиболее часто. Травмировать десну можно в различных ситуациях. Например, вы покусывали твердый предмет, грызли орехи, пытались удержать твердые предметы зубами или получили сильный удар во время спортивных занятий или при подвижных играх.
- Аллергия. Аллергия реже приводит к периодонтиту. Но бывает, что возникает аллергическая реакция на некоторые лекарства, которая может спровоцировать воспаление края десны.
Ткань при этом может разрушаться и деформироваться с разной степенью. В воспалительном процессе периодонта выделяют следующие типы:
- Гнойный.
- Серозный.
- Гранулирующий.
- Гранулематозный
- Фиброзный.
Мы рассмотрим подробно каждый тип, но наиболее подробно остановимся на гранулирующем, и гранулематозном.
По мере того, как заболевание набирает свое развитие, возле верхушки зубного корня костная ткань со временем рассасывается. При этом начинает формироваться полость. Ее заполняют грануляции, накапливается гной. Когда процесс нагноения усиливается, гной или самостоятельно прорывается наружу (при этом появляется свищ), или гранулема разрастается, образовывая кисту.
Симптомы периодонтита
Клинические проявления периодонтита могут быть разными. В зависимости от их интенсивности выделяют стадии:
- острую;
- хроническую.
Так как же можно распознать периодонтит? Если вы, накусывая, ощущаете сильнейшую боль, то, скорее всего, это периодонтит. Подчеркиваем, что боль появляется лишь при надавливании на зуб, а соответственно, на его корень и десну. Часто боль перерастает в приступ, который имеет рвущий характер. Это явный сигнал острого периодонтита. В начале заболевания боль появляется лишь тогда, когда на зубы идет нагрузка, например, при жевании. Ну а со временем, когда усиливается болезнь, боль начинает проявляться самостоятельно. Приступы становятся более длительными. Если говорить об ощущениях, то многим пациентам кажется, что зуб просто увеличился в своих размерах. При этом могут быть и другие симптомы. Достаточно сильно могут опухать лимфатические узлы. Если форма заболевания более тяжелая, то увеличивается температура. Если же обостряется хронический периодонтит, то картина его проявления идентична острому периодонтиту. Вот почему важно поскорее обращаться к специалисту. Лишь ему под силу установить, с какой конкретно формой периодонтита вы столкнулись и, как его поскорее вылечить. Для этого выполняется рентгеновский снимок, который показывает, в каком состоянии находится корень зуба.
Как же протекает хронический периодонтит? При классической хронической форме больной не наблюдает каких-либо ярких проявлений. Этим то и опасна хроническая форма. Человек вроде бы и острой боли не испытывает, а в это время уже вовсю запущен механизм воспалительного процесса. Хроническая форма опасна своими осложнениями. Она может перейти в периостит или остеомиелит челюсти. Также могут случиться такие опасные осложнения, как абсцесс и сепсис. При хроническом проявлении периодонтита пациенты почти не чувствуют никакой боли. Лишь во время накусывания может быть незначительная болезненность или просто дискомфорт. Потому важно внимательно прислушиваться к своим субъективным ощущениям. В определенной области десны или челюсти появилось онемение? Немного опухает или краснее слизистая? На десне образовался непонятный свищ? Срочно обращайтесь за помощью дантиста, так как именно эти симптомы могут быть сигналами периодонтита!
Итак, подведем небольшой итог, прежде чем подробно рассмотреть симптомы острого и хронического периодонтита. Воспаление тканей в щелевидном пространстве, которое ограничивается корнями зубов и альвеолой, называется периодонтитом. Чаще всего причина его появления – инфекция из-за того, что были травмированы десны или же случилось отравление медикаментами. Самое яркое проявление характерно для острой формы этого заболевания. Особенно болезненно она протекает в том случае, когда активно накапливается гной. А вот при хронической форме разрушение происходит намного медленнее. Она сопровождается не столь выраженными ощущениями.
Стадии периодонтита
Здоровые десны крепко удерживают в лунке зубы. Периодонтит развивается в несколько этапов.
- Наблюдается кровоточивость и легкое опухание десен. Чаще всего к такому результату приводит обычный налет на зубах. Если его удалять не достаточно тщательно, он превращается в зубной камень и накапливается в промежутках между зубами. В зубном налете содержатся агрессивные ферменты и токсины, которые раздражают ткань десны. Начинает проявляться гингивит.
- Появляются зубодесневые карманы. Причина их возникновения – затвердевший налет на зубах. На корнях зубов начинают оголяться их шейки. Они становятся крайне восприимчивыми к любому воздействию внешних факторов: химических, физических, механических. Вот почему важно дважды в год обращаться к стоматологу. Если он обнаружит камень на зубах и своевременно удалит его, то это убережет вас от многих заболеваний.
- Если больной не получил адекватного лечения, то периодонтит прогрессирует. Костная и соединительная ткани сильно разрушаются. Это прямой путь к потере зубов.
Как проявляется острый периодонтит
Прежде всего, должно насторожить ощущение, что десна постоянно ноет и побаливает даже при небольшом надавливании на область зуба. Во время пальпации стоматологом такая боль дает о себе знать. А сам пациент сталкивается с ней в процессе приема пищи. При этом место, где болит, достаточно точно определяется. В процессе развития периодонтита возникает ощущение, что зуб растет. По своему происхождению периодонтит чаще всего имеет характер кариозный. По мере того, как периодонт разрушается, перестает функционировать пульпа. Это легко определить по отсутствию реакции в месте поражения на температурный раздражитель.
Бывает и некариозный периодонтит. В этом случае коронка зуба не повреждена. В таком случае симптомы будут следующие: на участке поражения возрастает наполнение сосудов кровью. Это проявляется в виде опухания и покраснения. Для такого вида периодонтита эта симптоматика не считается специфической. Но именно эти симптомы помогают определить место развития заболевания.
Отекать десна может и при кариозном периодонтите. Это происходит в тот момент, когда серозный экссудат превращается в гнойный. Из-за того, что заболевание развивается, начинает отекать щека и губа с той стороны, где развивается периодонтит. Больного беспокоит рвущая сильная боль, которая появляется уже без какого-либо воздействия извне. Она приобретает практически постоянный характер. Наблюдается припухлость и болезненность лимфоузлов под нижней челюстью. Повышается температура (до 37,5). Наблюдается некоторая подвижность зуба. Во время клинического исследования стоматолог обнаружит гнойные выделения.
При перкуссии (выстукивание зуба) больной также чувствует сильную боль. Если периодонтит расположился возле верхушки зуба, то реакция последует на выстукивание вертикальное. А вот пришеечный периодонтит больше реагирует на боковое выстукивание.
Как проявляется периодонтит хронический
Хронический периодонтит дает о себе знать гораздо более слабыми признаками. Очень часто его можно обнаружить, лишь сделав рентген. В этом случае периодонт может быть поражен в различной степени и форме. Исходя из таких различий, выделяют такие виды периодонтита хронического:
- фиброзный;
- гранулирующий;
- гранулематозный.
При фиброзном периодонтите течение проходит практически бессимптомно. Главное, что должно насторожить, это тот факт, что зуб изменился в цвете. Но полную уверенность даст лишь сделанный рентгеновский снимок. На рентгенограмме будет заметно, что периодонтальная щель деформировалась, верхушка корня стала толще, в стенке альвеолы частично склерозировалась костная ткань, которая окружает непосредственно зону, где началось воспаление.
Хронический гранулирующий периодонтит имеет такие симптомы. Во время надавливания на зуб появляется периодически боль. Также зуб может болезненно реагировать на переохлаждение, десна краснеет и набухает. Часто можно увидеть появившийся свищ. На рентгеновском снимке врач обнаружит достаточно сильное разрушение костной ткани, у этого дефекта не будет четкой границы.
Хронический гранулематозный периодонтит дает о себе знать чувством некоторого распирания в области челюсти. Это связано с тем, что формируется гранулема. Потом она может перерастать в кисту. Очень часто такой тип периодонтита случается из-за того, что пломбировка зуба была выполнена некачественно. На рентгенограмме врач обнаружит, что ткань кости повреждена. Но при этом границы повреждения уже будут видны четко. Они обретут шарообразную форму.
Формы периодонтита
Остановимся теперь более подробно на формах периодонтита. В стоматологии выделяют сейчас такие формы:
- Экссудация и интоксикация в результате острого периодонтита.
- Сложная форма и простая при развитии хронического периодонтита.
Форма интоксикации проявляется чувством дискомфорта. Он появляется лишь в том месте, где находится больной зуб. Наблюдаются небольшие выделения. Они могут быть кровяными и (или) серозными. Ткань десны не меняется ни в цвете, ни в объеме. Этот очень короткий период, который проходит за два дня. Во втором периоде появляется гной. Из-за того, что он накапливается, возникает сильная боль. Волокна периодонта разделяются. Происходит нарушение в распределении нагрузки на зуб. Зрительно можно наблюдать признаки того, что десна воспалилась. При этом накапливается много гноя, который хочет выйти наружу. Гной может выходить через канал корня зуба. Если он не нашел его, то гной уходит в ткань кости, периост или же в мягкую ткань.
При периодонтите хроническом простая форма будет проявляться по-разному. Это зависит от характера тех повреждений, которые получил периодонт (гранулема, фиброз). При простой форме может беспокоить боль ноющая. Она дает о себе знать как во время еды, так и после нее. На выстукивание проявляется довольно острая болезненная реакция. Может появляться гингивит или просто десна может покраснеть, отекать. Бывают и формы, которые протекают практически без боли. Местами даже пропадает чувствительность к разным раздражителям.
При сложной форме наблюдаются те же самые симптомы, что выше описаны, но расширена щель периодонта. Из-за этого зуб становится подвижным. Также наблюдается вертикальное рассасывание кости, внутри нее формируются карманы.
Периодонтит гранулематозный
Наш организм борется с попадающей в него инфекцией всевозможными способами. В том случае, если происходит заражение периодонта, организм пытается защититься от инфекции и заключает ее в специальную капсулу. Такая защитная капсула называется гранулемой. Она появляется для того, чтобы инфекция и токсины не распространялись дальше. Эта разновидность воспаления называется гранулематозным периодонтитом. Он появляется на тех зубах, у которых полностью сформировалась система корня.
Что же представляет собой эта гранулема. Она состоит из достаточно молодых волокон соединительной ткани. В них есть кровеносные сосуды. Гранулема способна своим появлением подталкивать организм к борьбе с инфекцией. Когда иммунная система определяет ее наличие, то включает свои защитные функции. Со временем на эпителии гранулемы появляются тяжи. Но гранулема несет в себе опасность. Она может превратиться в кисту, а она способна оттеснять ткань кости и провоцировать ее распад. Из-за этого появляется реальная угроза того, что зуб выпадет. Даже может произойти перелом в области кости. Если по какой-то причине вскрывается гранулема, начинается гноетечение, появляется температура, головная боль. На воспаленном месте усиливается боль. Это очень серьезный процесс, за которым может последовать абсцесс, и даже инфекционный эндокардит.
Особенности протекания
Гранулема зарождается и развивается достаточно медленно, потому периодонтит гранулематозный практически не дает о себе знать никакими симптомами. Когда капсула вырастает до достаточно большого размера, у человека появляется чувство, что внутри его десны набухает зуб. В это время появляется боль при каждом накусывании. Нечасто может также потемнеть эмаль и появиться свищ. Когда нагрузка повышается, зуб становится чувствительнее.
На этом этапе рентгенограмма уже четко выявит дефект в области периодонта. Сам очаг воспаления будет иметь круглую или овальную форму. Ее диаметр может составить до половины сантиметра. Границы будут отчетливыми. Деструкций в костной ткани возле гранулемы чаще всего не наблюдается. Иногда около гранулемы слой может склерозироваться. Он изолирует от гранулемы здоровую костную ткань. Это явное свидетельство того, что воспаление развивается уже довольно долгое время. Резорбция верхушки корня около гранулемы практически не наблюдается.
Периодонтит гранулематозный может случиться и на кариозных зубах, и на уже запломбированных. Если есть кариозная полость, она часто с полостью зуба не сообщается. При простукивании врач обнаружит слабую степень чувствительности. А при раздражителях температурных она будет отсутствовать. Будет отсутствовать и реакция на зондирование. В месте воспаления может быть легкое покраснение, но чаще оно случается на стадиях более поздних. Также врач установит повышенную электровозбудимость. Это характерный признак любого вида периодонтита. Лимфатическая система реагировать при этом виде не будет.
Как лечить
Гранулематозный периодонтит лечится на протяжении трех посещений стоматолога. В первый раз врач очистит препарируемый зуб при помощи инструментов и проведет противомикробные мероприятия. В конце в корень зуба вводится паста для временной пломбы или дезинфицирующая турунда. На втором сеансе нужно будет вскрыть отверстие вверху корня, чтобы выполнить экссудацию. При этом используются антибиотики, антисептики и ферменты. Важно, чтобы врач не использовал слишком сильные лекарства. Они замедляют процесс восстановления периодонта.
При лечении такого периодонтита используются и гипосенсебилизирующие лекарства. Это объясняется тем, что из-за гранулемы растет аллергическая чувствительность. Кроме того, назначают и другие медикаменты. Врач обязательно должен использовать при лечении лекарства, которые подавляют рост гранулем и оказывают регенераторный эффект.
На третьем сеансе, если экссудация завершена, врач выполнит обтурацию корня и поставит пломбу. Если же была найдена киста, ее нужно терапевтически или хирургически удалить. Все зависит от ее размеров. Если она маленькая, удаление можно выполнить нехирургическим путем.
Периодонтит гранулирующий
Суть его состоит в том, что из-за разрастания грануляционной ткани деформируется периодонт. Таким способом организм пытается бороться с очагом инфекции. Это результат заживления. Чаще всего причиной его появления становится заражение бактериями. Через отверстие в верхушке корня они проникают в периодонт, поражая его. Это результат сильного поражения кариесом, при котором инфекция проникает в пульпу. Грануляции формируются и приступают к активному росту. Они при этом разрушают альвеолярный отросток, прорываясь наружу. Так открывается канал, через который наружу выходит гной. Таких свищей может быть несколько. Через них легко проникают микробы. Так заболевание переходит в хроническую форму. Если свищ закрывается, гранулирующий периодонтит обостряется, появляется сильная боль, в месте воспаления отекают мягкие ткани.
Особенности протекания
В области десны появляются тупые периодические боли. Они появляются произвольно. Это явный симптом периодонтита гранулирующего. Во время жевания, надкусывания, при контакте с холодным, постукивании по зубу и простуде чаще всего проявляется болезненность. Зуб становится слегка подвижным. Явные симптомы гранулирующего периодонтита:
- Неприятный запах;
- Гнойные выделения;
- Свищи;
- Покраснение слизистой.
В месте свища становится тоньше слизистая оболочка. Если канал закрылся, чтобы обеспечить отток, появляется рубец. При попадании инфекции в жировую ткань образовывается инфильтрат.
При исследовании у стоматолога обнаруживается, что на зонд реакция кариозной полости, а также устьев у корней отсутствует. При вертикальном выстукивании наблюдается небольшая болезненность. Порог показателя электровозбудимости будет высоким (100 мкА и более). Если врач нажмет зондом на область десны, то обнаружит, что слизистая сначала бледная, а потом она на время сильно краснеет. Эта реакция называется синдромом вазопареза. На рентгенограмме обнаружится, что верхняя зона периодонтита и костная ткань, которая прилегает к ней, повреждены. Дефект будет иметь нечеткие границы. У пациента будут жалобы на головные боли, плохой аппетит, вялость и раздражительность. Это все явные симптомы интоксикации. Часто увеличиваются лимфоузлы.
При прощупывании врач может найти внутренний тяж. Это результат образования свища, вокруг которого существенно уплотнилась соединительная ткань. Этот тяж называют «мигрирующей гранулемой», так как гнойные отверстия периодически закрываются и появляются в новых местах. Свищи могут появляться даже на лице, внизу шеи. Внешне это будет напоминать подкожный актиномикоз.
Как лечить
Гранулирующий периодонтит хорошо лечится. Есть все шансы сделать процесс обратимым. Но важно вовремя обратиться к доктору, который устранит появившийся очаг инфекции. В ходе лечения выполняются такие мероприятия:
- зуб подготавливается к процессу дезинфекции;
- корни чистятся от бактерий;
- для восстановления кости вводятся специальные лекарства;
- чистятся корневые каналы;
- накладывается изолирующая лечебная прокладка;
- ставится пломба.
Итак, мы постарались предоставить наиболее полную информацию о двух видах периодонтоза – гранулирующем и грануляционном. Следите за здоровьем зубов, десен, и будьте здоровы!
healthy-teeth.su