Периодонта: Периодонтит
Структура периодонта, кровоснабжение и организация иннервации периодонта
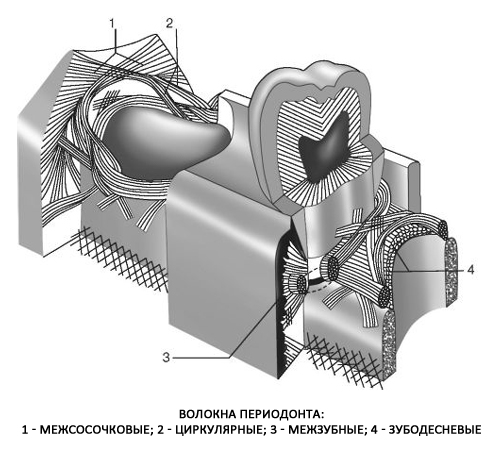
В составе сформированного периодонта – коллагеновые волокна в виде пучков. В радиальном направлении они расположены сразу в нескольких зонах – в околоверхушечной части, в области бифуркации премоляров и корней моляров. На остальных участках они располагаются косо по направлению к верхушке. Пучки коллагеновых волокон переплетаются в области шейки зуба и образуют круговую связку. Это касается межзубных, круговых, альвеолодесневых и зубодесневых пучков.
Состав периодонта
Между пучками коллагеновых волокон в периодонте расположены очень разные по составу клетки:
- фибробласты;
- остеобласты;
- цементобласты;
- макрофаги;
- малодифференцированные клетки-предшественники;
- одонтокласты;
- лейкоциты;
- дендритные антигенпредставляющие клетки;
- эпителиальные остатки;
- эндотелиоциты лимфатических и кровеносных сосудов и др.
35-50 % объема клеток периодонта составляют фибробласты уплощенной, отростчатой или веретинообразной формы. Они отвечают за выработку важных компонентов межклеточного вещества – протеогликанов, гликопротеинов и коллагенов первого и третьего типов. В постоянных зубах есть клеточный или бесклеточный цемент. В составе клеточного – цементобласты.
Кровоснабжение и иннервация периодонта
В периодонте расположены периодонтальные ветви зубной артерии, которая отвечает за кровоснабжение верхушечной трети зоны. Остальные участки снабжаются посредством межальвеолярной артерии и десневых сосудов. Для периодонта характерен клубочковый тип ветвления. Клубочки диаметром 0,1-0,2 мм располагаются в нишах цемента и в области кортикальной пластинки альвеолы.
Вдоль кровеносных сосудов расположены лимфатические капилляры, связанные также с лимфатическими сосудами десны, пульпы и костной ткани. У основания альвеолярной кости есть зубное сплетение нервных окончаний кустовидного и клубочковидного типов.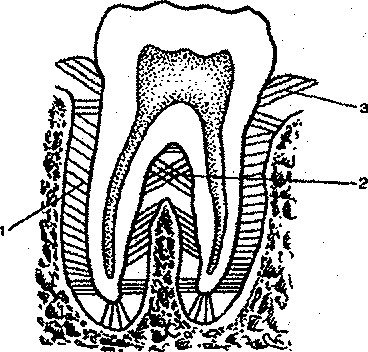 Они отвечают на иннервацию периодонта. При лечении периодонтита у детей стоматологи учитывают эти морфолого-анатомические особенности строения и функционирования периодонта.
Они отвечают на иннервацию периодонта. При лечении периодонтита у детей стоматологи учитывают эти морфолого-анатомические особенности строения и функционирования периодонта.
Заболевания периодонта
Заболевания периодонта, так же как и кариес зубов, получили очень широкое распространение. По данным ВОЗ, около 95% взрослого населения планеты и 80% детей имеют те или иные признаки заболеваний периодонта.
Среди всех заболеваний периодонта 90-95% приходится на воспалительные, такие как гингивит и периодонтит.
Гингивит — это воспалительный процесс в тканях десневого края, при котором поражаются только поверхностные ткани десны.
Периодонтит — это воспалительный процесс, в который вовлекаются все структуры периодонта. Он характеризуется разрушением зубодесневого соединения и прогрессирующей деструкцией альвеолярных отростков челюстных костей.
Основные местные патогенетические факторы, лежащие в основе воспалительных заболеваний периодонта,- это скопление зубного налета (микробный фактор), нарушение строения преддверия полости рта, зубочелюстные аномалии и супраконтакты.
Воспалительный процесс в тканях десны изначально возникает из-за массивных микробных скоплений и выделяемых ими ферментов и токсинов. Пока воспаление ограничивается только десной, а подлежащие ткани не затронуты, мы имеем дело с гингивитом, который протекает с периодами обострения и ремиссии, с различной степенью активности у разных пациентов.
|
Рисунок 1. Хронический гингивит. |
Различие в характере течения гингивита определяется состоянием защитных механизмов общего характера у пациентов. Именно поэтому, при абсолютном признании микробного фактора в качестве причинного, никогда не подвергалась сомнению «заинтересованность» всего организма в развитии и течении этого, казалось бы, сугубо местного процесса.
Какие жалобы предъявляют пациенты при гингивите?
Чаще всего это жалобы на кровоточивость десен.
Кровоточивость десен во время чистки зубов отмечают практически все пациенты с гингивитом. Могут быть жалобы также на боль и кровоточивость десен во время приема пищи. Общее состояние за редким исключением не нарушено.
Поскольку при гингивите воспалены только поверхностные, хорошо доступные для обзора и направленных лечебных вмешательств ткани, лечение этого заболевания очень эффективно.
Основным методом лечения и профилактики гингивита является удаление микробных скоплений, то есть гигиенические мероприятия.
Гигиенические средства — пасты и зубные щетки — основное оружие против воспалительных заболеваний периодонта. Более того, они одинаково эффективно действуют как против воспаления в периодонте, так и против кариеса, так как микробный фактор и в том и в другом случае является основным.
Как только воспаление преодолевает основной барьер — зубодесенное соединение, — оно устремляется в подлежащие ткани — на периодонт и альвеолярную кость. Являясь логическим продолжением гингивита, эта форма обретает абсолютно новые черты. Во-первых, формируется периодонтальный карман, в котором микробные скопления оказываются надежно скрыты и не удаляются во время чистки зубов. Во-вторых, в глубине периодонтальных карманов активно размножаются наиболее агрессивные микробные виды — анаэробы, спирохеты, повреждающий потенциал которых чрезвычайно высок. В-третьих, из карманов и сами микроорганизмы, и их ферменты и токсины с легкостью проникают в подлежащие структуры, растворяя их. Как следствие, снижается устойчивость зубов, они становятся подвижными, а механическая нагрузка на зубы при жевании оказывается травматичной. Вследствие этой травмы разрушение опорного аппарата зуба идет особенно быстро, что, в свою очередь, еще больше способствует распространению микробных скоплений. Формируется периодонтит.
|
Рисунок 3. |
Жалобы, которые обычно предъявляют пациенты, — подвижность зубов, кровоточивость десен, неприятный запах изо рта, веерообразное расхождение верхних фронтальных зубов, оголение шеек зубов.
Лечение периодонтита направлено в первую очередь на удаление микробных скоплений, зубного камня и грануляций из периодонтальных карманов. При значительной глубине периодонтальных карманов их тщательная обработка возможна только хирургическим путем. А после проведения операции основная задача — не допустить вновь активного проникновения микробных масс вглубь. Этого добиться уже сложнее, но опять-таки главным методом профилактики в этом случае является качественная контролируемая гигиена полости рта, назначение эффективных антимикробных полосканий, среди которых хдоргексидин сегодня признан наиболее эффективным.
Есть ряд форм воспалительных заболеваний периодонта, отличающихся повышенной агрессивностью. Основное их отличие — в присутствии специфических микроорганизмов и их сочетаний(препубертатаный периодонтит,очаговый ювенильный периодонтит,быстропрогрессирующий периодонтит,периодонтит,устойчивый к лечебным вмешательствам).
|
Рисунок 4. Периодонтоз. |
Одно из заболеваний, в основе которых лежит дистрофический процесс, — периодонтоз. Периодонтоз представляет собой атрофически-дистрофический процесс в тканях периодонта. Это заболевание имеет довольно скудную симптоматику. Что же приводит пациентов к врачу?
В основном это косметический дефект, выражающийся в том, что происходит обнажение корней зубов и увеличение их клинической коронки. Пациенты жалуются на то, что «десна оседает, а зубы становятся длинными», особенно это беспокоит их во фронтальном отделе. В ряде случаев больных беспокоит зуд в деснах, а также болевые ощущения со стороны обнаженных шеек зубов.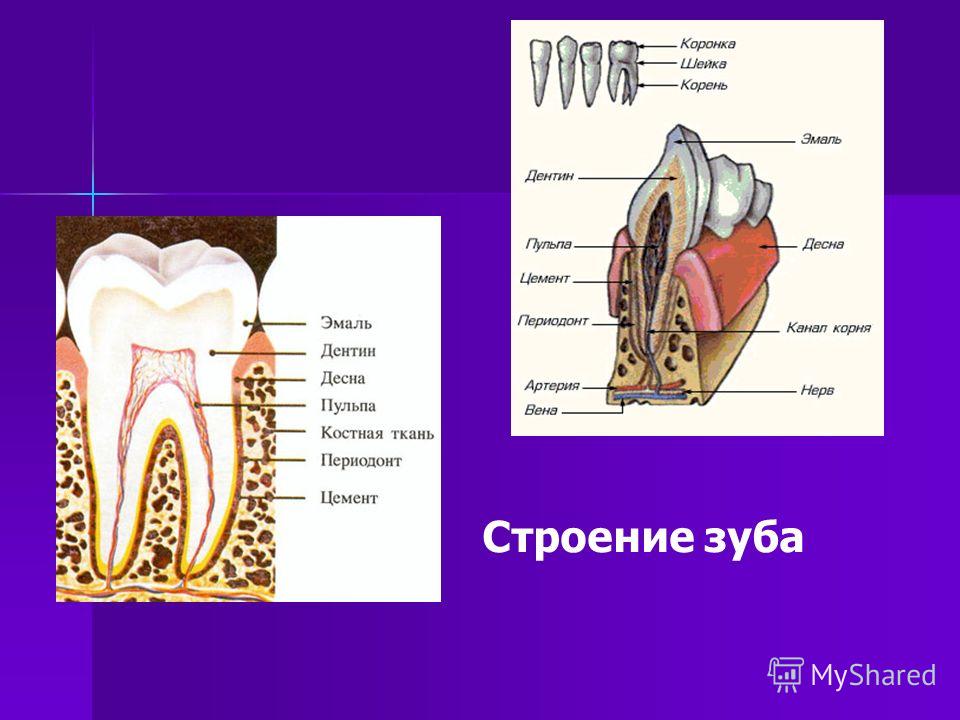
Данная патология отличается медленным течением и относительной асимптоматичностью.
Причина этой патологии неясна, ее рассматривают либо как преждевременное развитие инволюционных процессов, либо как проявление общих нарушений в периодонте, то есть синдрома или симптома общих нарушений. Однако очень конкретная и четко выраженная клиника позволяет выделять данную форму заболевания.
Врач проводит только симптоматическое лечение — устраняет повышенную чувствительность зубов, назначает массаж или аутомассаж десен с целью коррекции трофических нарушений, а также проводит пломбирование клиновидных дефектов. Что на самом деле эффективно, так это применение средств, устраняющих болевую чувствительность обнаженных шеек зубов. Для этого используют фтор-лак, флюогель. Пациентам с таким заболеванием нельзя пользоваться жесткой щеткой и проводить горизонтальные движения, чтобы не усиливать глубину клиновидных дефектов,для чистки зубов нужно пользоваться зубными пастами,снимающими повышенную чувствительность зубов,например,сенсодин.
Опухолевые и опухолеподобные поражения также относятся к числу заболеваний, которые трудно прогнозировать, так как они развиваются только у лиц, имеющих склонность к данному процессу. А толчком к началу развития процесса могут быть гормональные сдвиги, в частности накопление соматотропного гормона в периоды полового созревания или беременности, наличие хронического травматического фактора, предшествующее воспаление. Однако все это лишь дополнительные факторы риска, провоцирующие развитие подобных поражений у лиц, предрасположенных к данному процессу.
Меры лечения и профилактики состоят в устранении травмы, воспаления и, при необходимости, в хирургическом удалении разросшихся тканей (при фиброматозе десен, гипертрофическом гингивите, эпулисе, межкорневой гранулеме). В настоящее время появился еще один достаточно серьезный фактор, провоцирующий развитие подобного рода патологии: использование молодыми людьми анаболиков при занятиях культуризмом и профессиональными силовыми видами спорта.
Что реально приводит в таких случаях к положительному результату? Максимально тщательная гигиена полости рта, использование самими пациентами эффективных антисептических и антибактериальных полосканий после активного лечебного курса.
Периодонтит. Причины и лечение.
Комплекс тканей окружающих зуб, имеющих функциональную общность называется периодонтом. Полость рта в медицине рассматривается как сбалансированная биологическая система, а заболевания периодонта — как следствие нарушения существующего в ней равновесия между ее бактериальной составляющей и тканями. Это равновесие может нарушаться либо за счет увеличения количества бактерий, либо при снижении защитных способностей самих тканей. При этом главная роль в возникновении воспалительных заболеваний периодонта отводится микроорганизмам зубного налета. На втором плане — инфекции, токсины, механическая травма, термический или химический ожог, различных повреждений зубов, и др. Так же существуют факторы, не вызывающие воспаления в периодонте, но способствующие развитию в нем патологического процесса: расположение зубов (скученность, смещение, подвижность), открытые кариозные полости, строение мягких тканей (короткая уздечка губ и языка), а так же поверхности некачественных пломб и протезов, пожилой возраст, вредные привычки и общие факторы (хронические заболевания, прием некоторых лекарственных препаратов, беременность) и др.
Начальное поражение периодонта или гингивит может развиться из клинически здоровой десны буквально за 2-4 дня после появления и накопления зубного налета. Основными симптомами являются отек и воспаление десны, изменение формы десны и ее кровоточивость, наличие зубных отложений и зубного камня. Это состояние полностью обратимо. Общее состояние не нарушается за исключением острых процессов. Регулярное посещение стоматолога, ультразвуковая чистка зубов и соблюдение гигиены полости рта помогут устранить
Последствия халатного отношения к своему здоровью огромные: переход в хроническую форму, распространенность поражения, возникновение периодонтального кармана и болезненности, разрушение глубоких структур периодонта и, как следствие, подвижность и дальнейшая потеря зубов.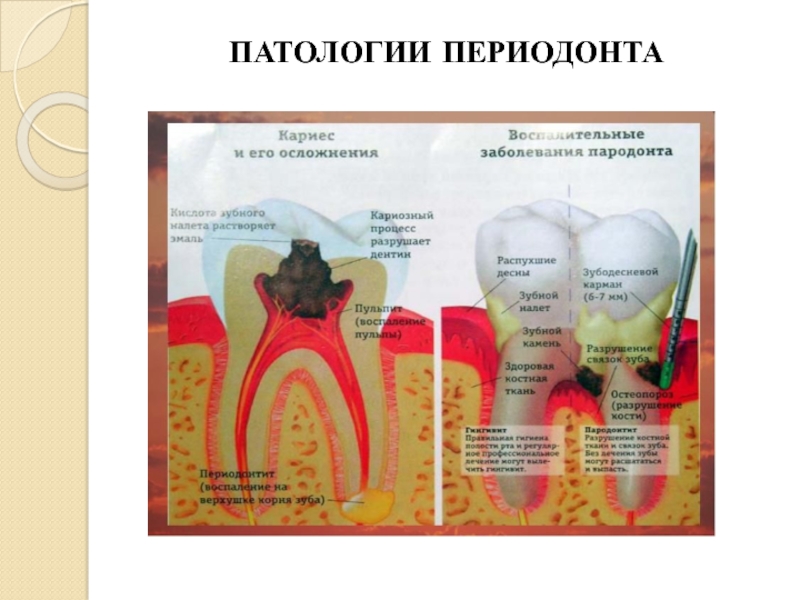
По этой причине специалисты рекомендуют обращаться в клинику, как только вы обнаружили какие-либо изменения в полости рта или почувствовали дискомфорт во рту. Возможно, вам достаточно будет профессиональной гигиенической чистки зубов или врач предложит стандартное лечение кариеса, но не исключено, что при диагностике будут обнаружены и более серьезные проблемы.
Периодонтит — воспалительное заболевание периодонта с прогрессирующим разрушением глубоких периодонтальных структур. Характеризуется образованием периодонтального кармана, потерей прикрепления зубов к десне (зубодесневое прикрепление), обнажением корней зубов, дальнейшим разрушением кости и потерей зуба (ов), возможно образование абсцесса. Проявления периодонтита разнообразны и зависят от тяжести, течения и протяженности заболевания. Чаще пациенты предъявляют жалобы на боль и/или неприятные ощущения в десне, кровоточивость десны и ее убыль, подвижность зубов и неприятный запах изо рта.
Основной целью лечения заболеваний периодонта является полное устранение воспаления, восстановление нормальной структуры и функций периодонта и длительное поддержание достигнутого в результате лечения здорового состояния периодонта. При значительном разрушении тканей периодонта не всегда возможно добиться полного восстановления, в этой связи на первый план выходит необходимость стабилизации процесса и создания условий для поддержания отличной индивидуальной гигиены полости рта. Лечение проводится фазно, применяя различные методы лечения. Первично устраняются острые явления, затем исключаются причины и условия возникновения заболевания (этиологическое лечение), далее исключают условия поддержания воспаления (хирургическое лечение: кюретаж, гингивопластика и др.) и наконец восстановительное (ортопедическое) лечение, направленное на восстановление целостности зубного ряда и восстановления функций периодонта (избирательное пришлифовывание зубов, шинирование, рациональное протезирование зубов). Нельзя забыть про поддерживающие мероприятия необходимые для достижения стойкой ремиссии.
Важнейшим направлением этиологического и поддерживающего лечения таких пациентов является профессиональная гигиена полости рта, включающая обучение правильному уходу за полостью рта и контроль над гигиеническим состоянием, удаление зубного налета и камня с зубов, полирование зубов и пломб.
Выбор методов, мотивация, инструктаж пациента и контроль его сотрудничества с врачом во многом определяют успех лечения.
Помните, не уделив должного внимания своему стоматологическому здоровью, со временем вы будете узнавать не стоимость лечения периодонтита, а цены на протезирование зубов!
Периодонтит — Тверской Доктор — Медицинский диагностический центр
ПЕРИОДОНТИТ
Периодонтит — это воспаление соединительной ткани зуба, периодонта, обусловленное поражением связок, удерживающих зуб на своем месте. На верхушках корней образуется патологическое образование — периапикальный абсцесс. В нем содержится гной. Если вовремя не лечить, то периодонтит переходит в хроническую форму. Для хронической стадии характерен свищ рядом с зубом.
Причины:
- запущенный кариес;
- нелеченный пульпит;
- травмы зуба и корня;
- разгерметизация запломбированных каналов;
- пломбировка каналов с нарушением техники;
- заболевания пародонта;
- анатомическая особенность;
- инфекция попавшая в периодонт.
Виды:
- Инфекционный периодонтит. Причина: отсутствие лечения кариеса, пульпита.
- Травматический периодонтит. Причина: травма зуба, в результате удара, падения, но может быть из-за завышенной пломбы, отсутствие рядом стоящих зубов.
- Медикаментозный периодонтит. Причина: неправильно вылеченный пульпит, когда лекарство попадает не только в канал корня, но и за его верхушки.
Формы:
1. Острый периодонтит.
Симптомы:
- резкая, пульсирующая, ноющая боль;
- при кусании боль усиливается;
- ощущение, что зуб увеличивается;
- подвижность зуба;
- отек;
- общее недомогание: температура поднимается до 38℃, слабость.

Если в острый период лечение отсутствует, то заболевание переходит в хроническую форму.
2. Хронический периодонтит. Диагностика сложна из-за отсутствия жалоб пациента. Зуб почти не болит при надавливании, кусании. Реакция на температуру отсутствует. Диагноз ставиться на основании рентгеновского снимка. Процесс может активизироваться в результате влияния негативных факторов: стресс, травма, простуда.
Симптомы:
- распирание зуба;
- небольшой дискомфорт при жевании;
- наличие свища рядом с зубом;
- на рентгене идет разрежение кости в области верхушки зуба или наличие гранулем;
- кровоточивость;
- отек;
- подвижность зуба.
Лечение.
Лучшее лечение — профилактика! Но когда болезнь уже наступила, профилактика не поможет. В лечении периодонтита, главное тщательная диагностика: рентген, КТ, МРТ.
На первом этапе лечения нужно снять болевые ощущения и воспаление. Врач обезболивает пациента, открывает каналы, чистит их. Убирает пораженные кариесом участки зуба. Если разрушение зуба слишком велико, то врач приходит к решению — удаления зуба.
Каналы временно пломбируют лекарственным препаратом. Зуб закрывают временной пломбой. Лекарство находится в зубе минимум 2 недели. После устранения инфекции, каналы заново защищаются, заполняются пломбировочным материалом и устанавливается постоянная пломба.
Лечение периодонтита сложное и долгое. Лучше всего не доводить до такого состояния, а заниматься профилактикой: правильная гигиена полости рта, своевременное лечение зубов. Будьте здоровы!
P.S. Еще больше полезных статей по стоматологии и косметологии в нашем блоге по этой ссылке.
Вы можете записаться к любому нашему специалисту в удобное для вас время. Оставьте свои контактные данные и задайте вопрос.
Запишитесь к нашему СТОМАТОЛОГУ в удобное для вас время. Оставьте свои контактные данные и задайте вопрос.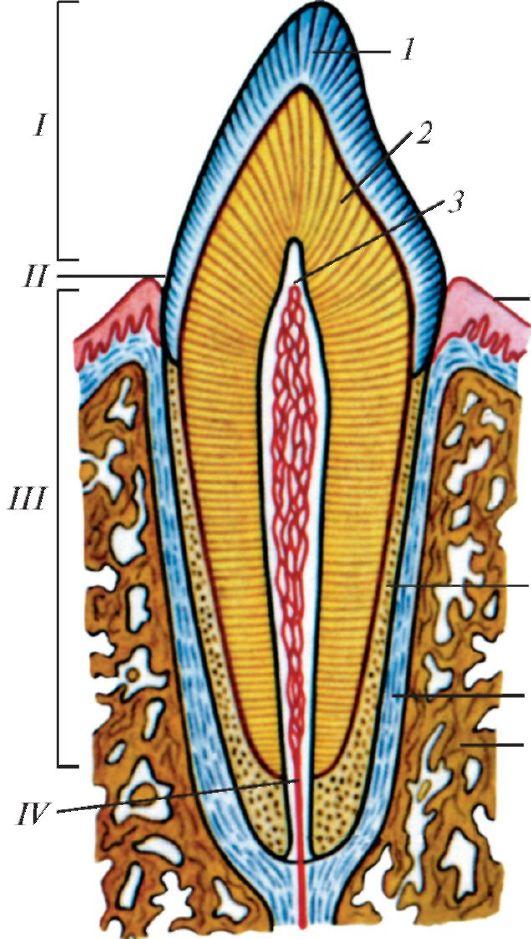
Processus Периодонтит — Processus
ПЕРИОДОНТИТ
Что такое болезни периодонта?
Болезни периодонта или периодонтит – это заболевания окружающих зуб тканей. Ткани, окружающие зуб – десна, периодонтальные связки, цемент ткани зуба и альвеолярная кость. Когда повреждаются перечисленные структуры, мы говорим, что пациент болен периодонтитом.
Болезни периодонта – слишком широкое понятие, это могут быть:
- Заболевания десен;
- Хронический периодонтит или периодонтит у взрослых;
- Быстро прогрессирующий или агрессивный периодонтит;
- Периодонтит вследствие системных заболеваний;
- Некротические формы периодонтита;
- Периодонтальный абсцесс;
- Периодонтит, связанный с эндодонтической патологией;
- Заболевания периодонта из-за развития аномалий или иных состояний.
Воспаление десен и хронический периодонтит (у взрослых) – это самые частые болезни периодонта, то есть, инфекционные болезни, основная причина которых – бактериальный налет и камни. Регулярная гигиена ротовой полости является одним из самых лучших способов избежать появления периодонтита.
Учитывая то, что воспаление десен и хронический периодонтит являются наиболее частыми заболеваниями периодонта, очень важно знать их симптомы, вовремя распознав которые, обязательно обратитесь к специалистам, и они подберут для Вас самые подходящие методы лечения.
Симптомы воспаления десен
Покрасневшие десны, кровотечение из них, боль в деснах, запах изо рта, гиперплазия десен.
Симптомы хронического периодонтита
Покрасневшие десны, кровотечение из них, боль в деснах, запах изо рта, подвижность зубов, выделения из десен (гноение), чувствительность зубов.
Профессиональное лечение периодонтита в нашей клинике
Периодонтит – это не только вызывающая неприятные ощущения болезнь, не позволяющая качественно жить, она также может служить причиной потери зубов.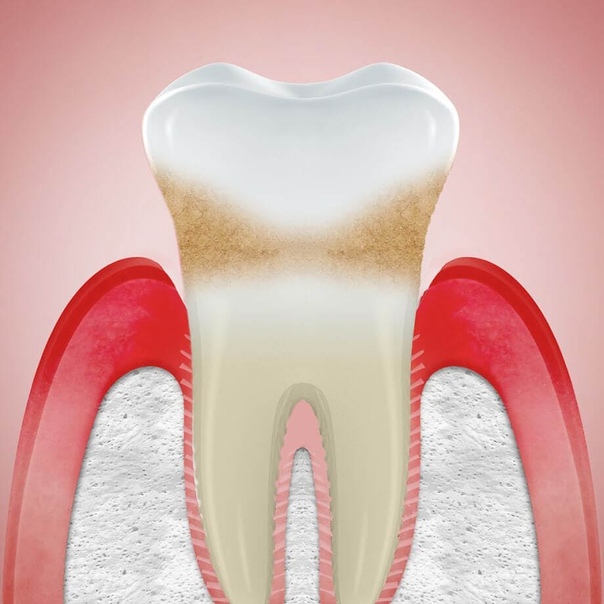 Именно поэтому очень важно, едва заметив первые признаки, сразу обращаться к специалистам. В нашей клинике пациентам предлагаются профессиональные методы лечения периодонтита – для этого используется самое современное оборудование.
Именно поэтому очень важно, едва заметив первые признаки, сразу обращаться к специалистам. В нашей клинике пациентам предлагаются профессиональные методы лечения периодонтита – для этого используется самое современное оборудование.
При своевременном обращении к специалистам болезни периодонта полностью излечимы.
Апикальный периодонтит в Москве – цены на стоматологические услуги в клинике Юнидент
Периодонтит это воспаление периодонта – соединительного материала между зубом и десной. Существует апикальный и маргинальный периодонтиты, они отличаются областью воспаления – апикальный поражает область корня зуба, а от маргинального страдают десны.
Почему возникает периодонтит?
Воспаление периодонта может вызвать что угодно: неправильное лечение, запущенный кариес или травма. Опознать его самому сложно: по ощущениям он ничем не отличается от боли при кариесе или пульпите. Если не обследоваться у врача, то апикальный периодонтит перейдет в гнойную стадию: повысится температура, усилится боль и ослабнут зубы.
Не стоит надеяться на традиционную медицину – заболевание лечат обработкой каналов и обеззараживанием полости десны, дома эти операции провести не выйдет. Следование рекомендациям лечащего врача поможет безболезненно «пережить» операцию с минимальной вероятностью осложнений.
Как лечат периодонтит?
Есть два основных способа – консервативное и хирургическое лечение. Они отличаются степенью вмешательства в организм пациента. При консервативном лечении процедуры проводятся под местным наркозом, у пациента обрабатывают каналы, надрезают десны и пломбируют проблемные участки. Для последующего снятия боли ему прописывают антибиотики.
Хирургическое лечение подразумевает операцию под общим наркозом с удалением корня зуба или всего воспаленного участка целиком. Метод применяется в самых запущенных случаях. В основном получается обойтись без операций.
Больно ли лечится?
Как и любое лечение зубов с прочисткой каналов, апикальный периодонтит лечится под местной анестезией – укол могут поставить в десну или прямо в воспаленный канал.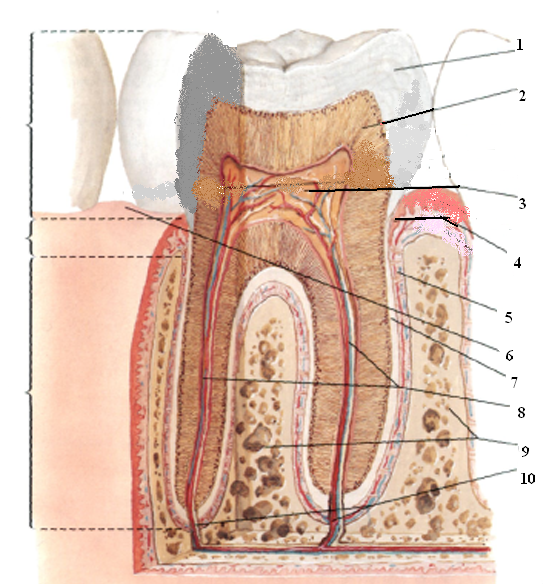 После этого болевые ощущения утихают и остаток операции проходит безболезненно.
После этого болевые ощущения утихают и остаток операции проходит безболезненно.
Зуб может болеть 3–5 дней после операции – для уменьшения болевых ощущений следуйте рекомендациям лечащего врача, вам выдадут подробную инструкцию, основанную на вашем случае болезни.
Почему стоит лечить периодонтит в Юнидент?
Мы используем современное оборудование и обещаем, что все наши специалисты имеют большой опыт в сфере терапевтической стоматологии. Умеренные цены и постоянные консультации врача помогут пережить болезненный опыт периодонтита.
Лечение периодонта под микроскопом | Стоматология имени Жадовича
Всё, что вам необходимо знать о периодонтите
Главной причиной периодонтита становится инфицирование периодонта, чаще всего причиной периодонтита представляет собой осложнение пульпита, который не проходил необходимое лечение.
Симптомы этого заболевания прежде всего связаны с возникновением очага гнойной инфекции в области верхушки корня зуба. Развитие периодонтита приводит к разрушению периодонта у верхушки корня зуба и формированию в этой области периапикального абсцесса (гнойного мешочка). Такая локализация воспаления связана с тем, что инфекция чаще всего проникает в периодонт через отверстия корневых каналов, расположенных на верхушках корней зубов.
Признаки периодонтита как и жалобы пациента будут зависеть от формы воспаления. Периодонтит может быть острым, хроническим, либо какое-то время протекать в виде обострения хронического процесса
Симптомы острого периодонтита
Пациенты обычно жалуются на ноющие боли в конкретном зубе. Легкое постукивание либо накусывание на зуб вызывает усиление болевых ощущений. При переходе воспаления в гнойное, ноющие боли могут превратиться в пульсирующие рвущие боли, лишь с очень редкими безболевыми промежутками. Может нарастать подвижность причинного зуба. Также может появится флюс десны в проекции причинного зуба .
Может нарушаться общее самочувствие: появляется слабость, температура, нарушение сна. Из-за острой боли при жевании пациенты часто отказываются от приема пищи. При такой форме периодонтита очень часто может наблюдаться припухлость мягких тканей лица в проекции причинного зуба.
Из-за острой боли при жевании пациенты часто отказываются от приема пищи. При такой форме периодонтита очень часто может наблюдаться припухлость мягких тканей лица в проекции причинного зуба.
Симптомы хронического периодонтита
Эта форма периодонтита очень часто протекает бессимптомно. В некоторых случаях может быть болезненным накусывание на зуб, а также постукивание по нему. Боль в этом случае умеренная, не сильная. На десне в проекции причинного зуба может существовать свищевое отверстие, из которого будет выделяться скудное гнойное отделяемое.
Часто такое незаметное течение воспаления приводит к удалению зуба. Ведь пациенты при отсутствии значимых симптомов часто обращаются только на самых поздних стадиях развития воспаления, когда помочь, как правило, достаточно сложно, например, в случае образования кисты на верхушке корня зуба более 8мм в диаметре.
Причины развития
Относится к периодонтитам неинфекционного происхождения. Возникает либо от одномоментной бытовой, спортивной травмы – в этом случае говорят об остром травматическом периодонтите, либо от постоянного продолжительного по времени травмирующего воздействия – в этом случае говорят о хроническом травматическом периодонтите.
Несвоевременно вылеченный пульпит зуба
В результате чего через отверстия корневых каналов на верхушках корней инфекция попадает в периодонт, вызывая там образование периодонтального абсцесса (гнойного мешочка).
Некачественно запломбированные корневые каналы
Если при лечении пульпита корневые каналы не были запломбированы до верхушки корня, то в незапломбированной части канала развивается инфекция. Со временем инфекция выходит за пределы зуба, вызывая образование периодонтального абсцесса у верхушки корня зуба.
Маргинальный периодонтит
При периодонтите средней и тяжелой степени между корнем и костной тканью образуются глубокие периодонтальные карманы.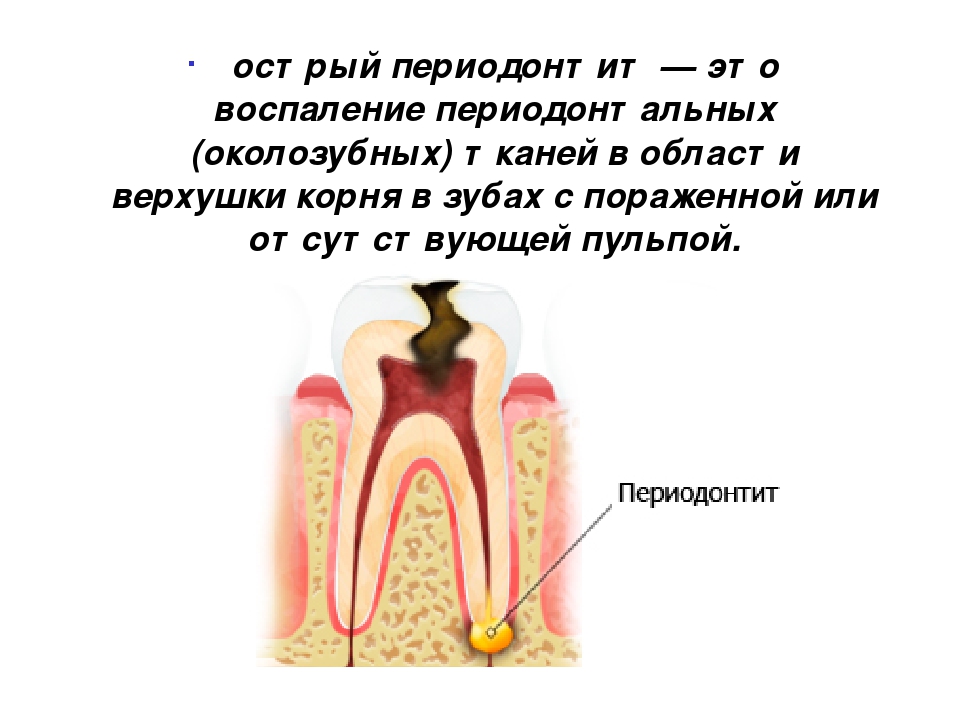 Инфекция из таких карманов способна распространяться глубже по периодонту, проникая в область верхушек корней. Из-за того, что инфекция проникает в область верхушки корня из полости рта, распространяясь вглубь вдоль корня, такой периодонтит называют маргинальным.
Инфекция из таких карманов способна распространяться глубже по периодонту, проникая в область верхушек корней. Из-за того, что инфекция проникает в область верхушки корня из полости рта, распространяясь вглубь вдоль корня, такой периодонтит называют маргинальным.
Please reload
Анатомия периодонта | Обзор стоматологической анатомии | Курс непрерывного образования
Чтобы понять, как болезненные процессы могут влиять на полость рта, важно знать строение пародонта. Это включает ткань десны и ее опорную кость. Десна обычно проявляет один из первых признаков воспаления в виде покраснения, кровотечения или отека. Хотя это не обязательно признак поражения пародонта, совершенно необходимо понимать основные структуры и то, как они взаимодействуют.
Структура десны
Цвет нормальной десны может варьироваться от светло-кораллово-розового до сильно пигментированного. Обычно он имеет точечный вид (напоминает апельсиновую корку). Состав ткани десны зависит от ее расположения и функции. Есть два типа десны и несколько важных анатомических областей.
- Слизистая оболочка альвеол — Область ткани за пределами слизисто-десневого соединения. Кажется, что она прикреплена менее плотно и краснее, чем прикрепленная десна.Он не ороговевший и обеспечивает более мягкую и гибкую зону для движений щек и губ.
- Прикрепленная десна — Эта ткань прилегает к свободной десне, ороговевшая и прочно прикрепляется к структуре кости. Его высота может составлять от 3 до 12 мм.
- Свободная десна — Эта ткань не прикрепляется и образует воротник вокруг зуба. Канавка вокруг зуба называется бороздой, и ее глубина обычно составляет 1-3 мм. Он выстлан бороздчатым эпителием и прикрепляется к зубу у его основания с помощью эпителиального прикрепления.
- Край десны — пограничная область десны, которая соприкасается с зубом.
- Межзубные сосочки — Область десневой ткани, заполняющая пространство между соседними зубами.
 В здоровом рту это обычно острие и заполняет межзубное пространство.
В здоровом рту это обычно острие и заполняет межзубное пространство. - Слизисто-десневое соединение — зубчатая линия, отделяющая прикрепленную десну от слизистой оболочки альвеол.
Приставной механизм
Крепление зуба к окружающим и поддерживающим структурам (кости) осуществляется через цемент зуба, периодонтальные связки и альвеолярную кость.Корень зуба (цемент) прикреплен к подлежащей кости с помощью ряда периодонтальных волокон, которые составляют периодонтальную связку и позволяют незначительное перемещение зуба в лунке без повреждения зуба или подлежащих структур. Эти волокна подразделяются на апикальные, косые, горизонтальные, волокна альвеолярного гребня и межкорневые волокна.
Кость
Альвеолярная кость поддерживает зубы и покрыта тканью десны. Он содержит несколько разных типов костей.Внутренняя и внешняя поверхности кости состоят из плотных корковых пластинок. Участок между кортикальными пластинами называется губчатой или губчатой костью. По внешнему виду он напоминает губку, а внутри много неровностей. Стенка лунки зуба состоит из твердой оболочки, которая представляет собой тонкую плотную кость, к которой прикрепляется периодонтальная связка.
Анатомия пародонтологии — Periodontium
Пародонт — это специализированные ткани, которые выполняют две функции: окружают зубы и поддерживают их.В дополнение к поддержанию их в пределах верхнечелюстных и нижнечелюстных костей. Слово происходит от греческих терминов peri-, что означает «вокруг» и -odont, что означает «зуб». В литературном смысле «периодонт» переводится как «вокруг зуба». Пародонтология — это стоматологическая специальность, которая специально документирует уход и обслуживание этих конкретных тканей. Эта специальность обеспечивает поддержку, необходимую для поддержания здоровья зубов. Практика состоит из четырех основных компонентов, которые включают следующее:
- Десна
- Пародонтальная связка (PDL)
- Цемент
- Собственно альвеолярная кость
Ткани пародонта объединяются, образуя активную группу тканей. Альвеолярная кость почти полностью окружена субэпителиальной соединительной тканью десны. Соединительная ткань десны покрыта различным характерным эпителием десны. Цемент, покрывающий корень зуба, прикрепляется к прилегающей кортикальной поверхности альвеолярной кости. Он прикреплен к альвеолярному гребню, горизонтальным и косым волокнам пародонтальной связки.
Альвеолярная кость почти полностью окружена субэпителиальной соединительной тканью десны. Соединительная ткань десны покрыта различным характерным эпителием десны. Цемент, покрывающий корень зуба, прикрепляется к прилегающей кортикальной поверхности альвеолярной кости. Он прикреплен к альвеолярному гребню, горизонтальным и косым волокнам пародонтальной связки.
Каждый из этих компонентов отличается местоположением, архитектурой и биохимическими свойствами.Свойства, которые меняются в течение всего срока службы конструкции. Например, когда зубы реагируют на силы, прикусывают или перемещаются кнутри, структура кости резорбируется на стороне давления и добавляется в качестве усиления на стороне напряжения. Аналогичным образом цемент приспосабливается к износу окклюзионных поверхностей зубов за счет апикального отложения. Пародонтальная связка находится в зоне с высокой текучестью. Это позволяет зубу не только зависать в альвеолярной кости, но и реагировать на действующие силы.Хотя он кажется статичным и имеет независимые функции, все эти компоненты функционируют как единое целое.
Внешние силы и пародонт
Пародонт служит опорой для зубов во время их использования. Это зависит от стимуляции, которую он получает от этой повседневной функции, чтобы сохранить ее структуру. В результате этих отношений существует постоянное состояние баланса между структурами пародонта и их внешними силами.
Альвеолярная кость подвергается постоянному физиологическому ремоделированию, поскольку она реагирует на внешние силы.В частности, в ответ на окклюзионные силы. Кость удаляется или рассасывается из областей, где она больше не нужна, а затем добавляется в области, где требуется дополнительная поддержка. Стенка лунки отражает реакцию альвеолярной кости на внешние силы. Остеобласты и новообразованный остеоид поддерживают области повышенного напряжения. Напротив, линии сжатия выстланы остеокластами. Силы также влияют на количество, плотность и общее расположение трабекул, расположенных внутри кости.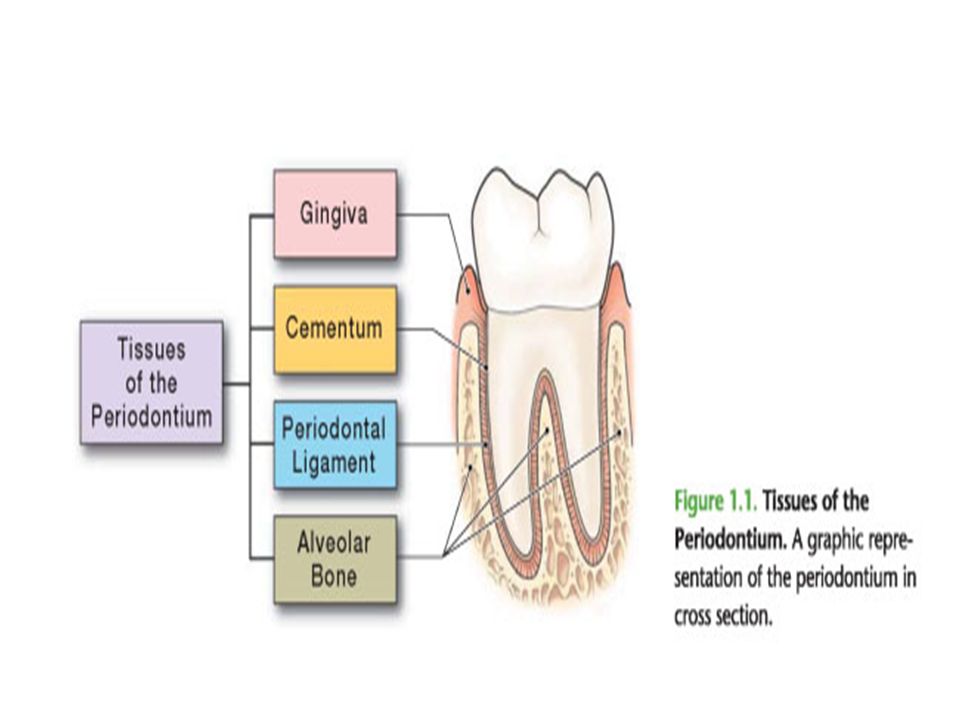 Костные трабекулы выровнены на пути растягивающих и сжимающих напряжений. Это позволяет им обеспечивать максимальное сопротивление окклюзионным силам с наименьшим количеством костной структуры. Когда силы увеличиваются, костные трабекулы также увеличиваются как в количестве, так и в толщине. Кость также добавляется к соответствующим внешним поверхностям.
Костные трабекулы выровнены на пути растягивающих и сжимающих напряжений. Это позволяет им обеспечивать максимальное сопротивление окклюзионным силам с наименьшим количеством костной структуры. Когда силы увеличиваются, костные трабекулы также увеличиваются как в количестве, так и в толщине. Кость также добавляется к соответствующим внешним поверхностям.
Пародонтальная связка (PDL) полагается на стимуляцию, полученную при регулярном функционировании, чтобы сохранить ее структуру. В физиологических пределах PDL может приспособиться к повышенной функции за счет увеличения своей ширины.Силы, превышающие адаптивные возможности пародонта, приводят к травме или травме в результате окклюзии. Когда окклюзионные силы уменьшаются, PDL атрофируется и в конечном итоге истончается. Это явление называется атрофией неиспользования.
Развитие периодонта — Гистология и эмбриология для гигиены полости рта
Рисунок 11.1: Окрашивание пародонта H&E. Легенда к рисунку: 1) десневая борозда, 2) десневой гребень, 3) собственная пластинка, 4) PDL. Изображение предоставлено:
«Гистологический срез резцового зуба обезьяны-резус с элементами пародонтального аппарата» Андраш Михай1 и Эстер Михай лицензирован согласно CC BY 4.0Обзор
Пародонт включает цемент, PDL, альвеолярную кость и ткани десны. Десна содержит многослойный плоский эпителий ← , который развивается из эктодермы глоточных дуг ← . Нижележащие слои соединительной ткани развиваются из мезодермы (как и большая часть черепа). ECM этих тканей содержит коллаген ← и эластичные волокна. Цемент, PDL и альвеолярная кость развиваются из нейромезенхимальных стволовых клеток зубного мешка.Эти три ткани имеют общие внеклеточные компоненты благодаря общему происхождению, что создает между ними прочную связь. Подобно соединительным тканям, происходящим из мезодермы, эти ткани содержат много коллагена, но вместо эластичных волокон эти ткани производят особый тип белковых волокон, называемых волокнами окситалана. Волокна окситалана находятся в нескольких других местах человеческого тела, таких как аорта, выстилка которой также происходит из клеток нервного гребня ← . HERS ← играет важную роль в индукции этих тканей, даже если в большинстве случаев ей суждено подвергнуться апоптозу ← .
Волокна окситалана находятся в нескольких других местах человеческого тела, таких как аорта, выстилка которой также происходит из клеток нервного гребня ← . HERS ← играет важную роль в индукции этих тканей, даже если в большинстве случаев ей суждено подвергнуться апоптозу ← .
«Что находится внутри человеческого зуба» Мохамеда А.М. Ахмед имеет лицензию CC BY-SA 4.0 / Урожай Цементогенез
Цемент образует тонкий слой на корнях зубов, прикрепляя зубы к альвеолярной кости посредством PDL. Минеральное содержание цемента ниже, чем в дентине, но недостаточно, чтобы он отличался от дентина на рентгенограмме.При исследовании с помощью инструментов поверхность цемента будет казаться более зернистой, чем эмаль.
Рисунок 11.3: Распад HERS и образование цемента. После того, как формирование коронки почти завершено, HERS ← разрастается апикально, отделяя зубной сосочек от зубного мешка. IEE HERS индуцирует дифференцировку ← одонтобластов, которые начинают дентиногенез ← . Без звездчатого ретикулума IEE не может реципрокно индуцироваться с образованием амелобластов.Вместо этого IEE и OEE секретируют морфогены ← на поверхность дентина, включая членов семейств FGF и Wnt, но после этого эти клетки в основном подвергаются апоптозу ← . Некоторые из эпителиальных клеток HERS могут претерпевать эпителиально-мезенхимальный переход ← и дифференцироваться в цементобласты. Однако большинство цементобластов возникают иначе. Если HERS не мешает, пре-дентин ← , образованный одонтобластами корня, контактирует с нейромезенхимальными стволовыми клетками зубного мешка.Контакт с пре-дентином и морфогенами BMP, секретируемыми из зубного сосочка, вызывает превращение нейромезенхимальных стволовых клеток зубного мешка в цементобласты. Эти клетки, как одонтобласты, выстраиваются рядом друг с другом, ведя себя больше как ткань, полученная из эктодермы (эпителия), чем соединительной ткани.
Эти клетки, как одонтобласты, выстраиваются рядом друг с другом, ведя себя больше как ткань, полученная из эктодермы (эпителия), чем соединительной ткани.
Cementogensis — это процесс образования цемента. Цементобласты секретируют белковые компоненты цемента. Этот незрелый матрикс обычно называют цементоидом, который отличается от шаблона, который мы использовали для пре-эмали и пре-дентина, или его можно назвать прецементумом.Слои предцемента накладываются аппозиционно и вскоре минерализуются, в это время он называется цементом. Некоторые цементобласты застревают в цементе, после чего их называют цементоцитами. Остальные цементобласты остаются у поверхности цемента. Эти клетки продолжают откладывать слои прецемента на протяжении всей жизни и могут становиться более активными во время травм и восстановления цемента. Из-за общего происхождения цементобластов и одонтобластов и сходства их ECM, CDJ менее различимы, чем DEJ.Фактически, CDJ когда-то считался воображаемым (здесь рассматривается как ).
Главный белок цемента — коллаген ← . Коллагеновые волокна выходят из цемента в зернистый слой корневого дентина Томеса и в другом направлении становятся коллагеновыми волокнами PDL. Коллагеновые волокна PDL, в свою очередь, становятся волокнами Шарпея ← , внедренными в альвеолярную кость.Вместо того, чтобы думать об альвеолярной кости, PDL, цементе и дентине как об отдельных тканях, связанных друг с другом, подумайте об их границах как о градиенте благодаря их общему происхождению. Это обеспечивает более прочное соединение, чем соединение 4 отдельных тканей, особенно тех, которые слишком тонкие для больших ретенционных штифтов ← и дермальных сосочков пальцев. Другие белки, секретируемые цементобластами, включают два гликопротеина (костный сиалопротеин и остеопонтин), которые помогают коллагену прикрепляться к кристаллам гидроксиапатита кальция.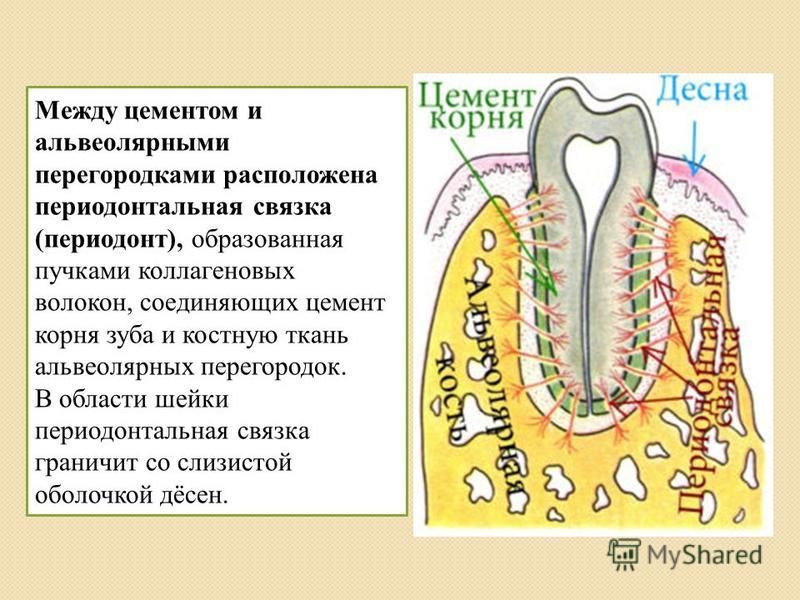 Цементобласты также секретируют ферменты, которые катализируют образование кристаллов, подобных тем, которые активны в дентиногенезе ← .
Цементобласты также секретируют ферменты, которые катализируют образование кристаллов, подобных тем, которые активны в дентиногенезе ← .
Рисунок 11.5: Структура цемента по CEJ
Типы цемента по площади корня
У большинства зубов апикальная треть корня содержит клеточный цемент над бесклеточным цементом. Больше шейных областей содержат только бесклеточный цемент. В большинстве случаев, примерно на 60%, цемент распространяется по эмали на небольшое расстояние. Примерно в 30% случаев цемент полностью покрывает дентин корня, вплоть до эмали.Примерно в 10% случаев между цементом и эмалью имеется промежуток с обнаженным дентином. Редко, примерно в 1% случаев, эмаль может перекрывать цемент (редко, потому что амелогенез начинается намного раньше, чем цементогенез). Эти проценты приведены не для отдельных зубов, а для любой области шейного отдела на одном зубе . Следовательно, на одном зубе могут быть все узоры. Характер щелей является наиболее значительным из-за повышенного риска гиперчувствительности дентина ← .Цемент, перекрывающий эмаль, не содержит волокон коллагена ← и не соединяется с PDL.
«Иммуногистохимия CXCL12 в PDL моляров крысы » Яширо Й. и др. Под лицензией CC BY-SA 4.0 / cropped Развитие пародонтальной связки
PDL, как и другие связки, представляет собой плотную регулярную соединительную ткань ← , состоящую в основном из волокон коллагена ← в ECM, а также специальных волокон окситалана.Эти волокна состоят из фибробластов, которые дифференцируются от нейромезенхимальных стволовых клеток зубного мешка. На рисунке 11.6 ядра фибробластов окрашены в фиолетовый цвет. По этому изображению вы сможете определить, какая сторона PDL прикреплена к костной ткани, а какая — к цементу. Посмотрите на любую границу, есть ли клетки в лакунах или нет? Розовый цвет — это в основном коллаген во всех трех тканях.
, внедренный в коктейль для сохранения зубов и питательную среду » PM Sunil et al. Лицензирован в соответствии с CC BY-NC-SA 4.0. Как и другие связки, PDL содержит остеобласты и остеокласты (в основном на границе с альвеолярной костью. ), но в отличие от других связок, PDL также содержит цементобласты и уникальную популяцию стволовых клеток ← . Стволовые клетки отличаются от мезенхимальных стволовых клеток и могут называться стволовыми клетками периодонтальной связки (PDLSC).Эти стволовые клетки могут дифференцироваться в фибробласты, остеобласты, одонтобласты, цементобласты, цементокласты или одонтокласты с учетом правильного морфогена ← . Это позволяет PDL играть роль в ремоделировании и восстановлении кости, цемента и дентина. Неясно, отличаются ли эти стволовые клетки от нейромезенхимальных стволовых клеток, обнаруженных в зубном мешочке и зубном сосочке. Однако их уникальные свойства делают их полезными: стволовых клеток из удаленных зубов можно использовать для ускорения заживления многих других (не связанных с зубами) тканей.
путем картирования активности Cre в области корня второго моляра у двухнедельной мыши с помощью конфокальной микроскопии с использованием Olympus FV 1000 ». by Rakian A, et al. имеет лицензию CC BY-NC-ND 4.0 В отличие от цемента и дентина, PDL является сосудистым.PDL значительно более сосудистая, чем другие связки, благодаря своему происхождению. Фибробласты PDL секретируют морфогены ← , включая фактор роста эндотелия сосудов (VEGF) , чтобы способствовать ангиогенезу.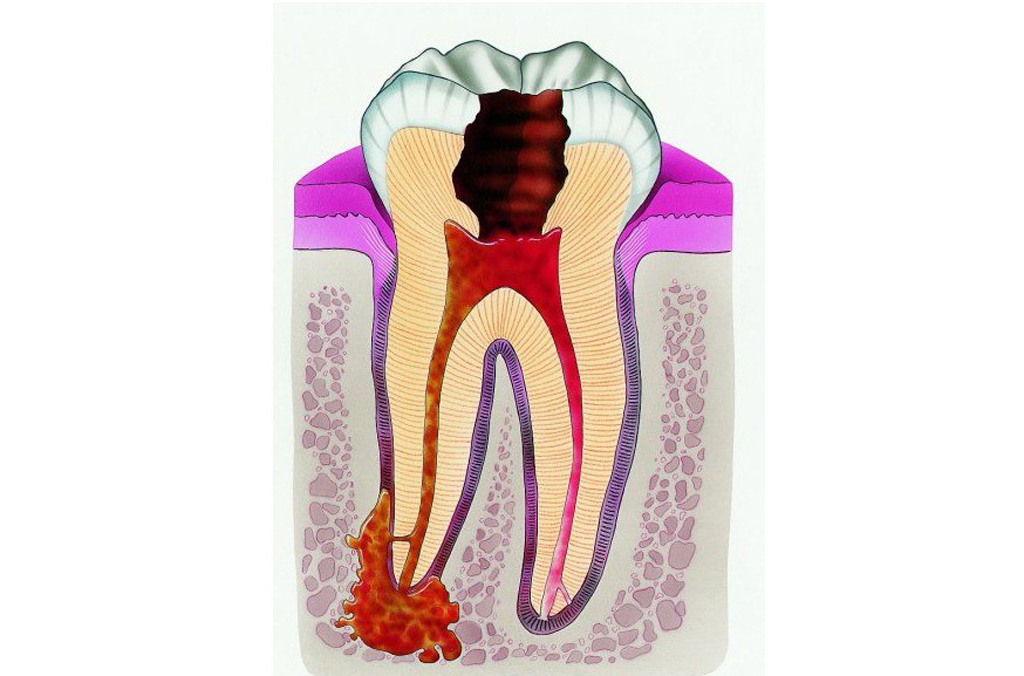 Экспрессия гена VEGF контролируется морфогенами семейств BMP и FGF. BMP индуцируют дифференцировку одонтобластов и остеобластов, FGF подвздошной кишки индуцирует дифференцировку фибробластов. Оба сигнала морфогена необходимы для спецификации дифференцировки фибробластов PDL.Что также отличает фибробласты PDL от других фибробластов, так это то, что они имеют нейромезенхимальное происхождение. Они обладают большей способностью к обновлению (новые формируются из стволовых клеток PDL ← ) и запускают восстановление тканей, чем фибробласты в других связках. В других связках фибробласты развиваются из мезодермы и индуцируются дифференцировкой от мезенхимальных стволовых клеток только с помощью FGF.
Экспрессия гена VEGF контролируется морфогенами семейств BMP и FGF. BMP индуцируют дифференцировку одонтобластов и остеобластов, FGF подвздошной кишки индуцирует дифференцировку фибробластов. Оба сигнала морфогена необходимы для спецификации дифференцировки фибробластов PDL.Что также отличает фибробласты PDL от других фибробластов, так это то, что они имеют нейромезенхимальное происхождение. Они обладают большей способностью к обновлению (новые формируются из стволовых клеток PDL ← ) и запускают восстановление тканей, чем фибробласты в других связках. В других связках фибробласты развиваются из мезодермы и индуцируются дифференцировкой от мезенхимальных стволовых клеток только с помощью FGF.
Как ни странно, тканями, которые лучше всего восстанавливаются клетками PDL, являются кость и цемент, а не сам PDL.Имейте это в виду, когда мы обсуждаем дифференциацию PDL. Первая важная концепция — фибробласты PDL не похожи на другие фибробласты. Помимо VEGF, фибробласты PDL экспрессируют гены, общие для других клеток нейромезенхимального происхождения. Напр., Фибробласты PDL имеют общие черты с цементобластами, экспрессируя RUNX2 и прецементные белки. Фибробласты PDL также имеют сходство с нервной тканью, экспрессируя молекулы адгезии нейрональных клеток (NCAM) ← и N-кадгерин (белок десмосомы нейронов ← ) (научный обзор , статья ).Эти генетические детали менее важны для нас, важно то, что PDL развивается из нейромезенхимы.
Еще одна уникальная особенность фибробластов PDL — их способность участвовать в иммунном ответе. В отличие от других связок, PDL часто подвергается воздействию бактерий и бактериальных токсинов. В ответ на определенные воспалительные сигналы фибробласты PDL подавляют экспрессию генов, участвующих в ремоделировании костей, и ведут себя больше как белые кровяные тельца (научная статья для дальнейшего чтения, ).Это не совсем неожиданно, учитывая их происхождение. Клетки нервного гребня направляют развитие тимуса из глоточного мешка 3 rd (тимус — это место, где развиваются Т-лимфоциты и лимфоцитов).
«пародонт » от Goran tek-en под лицензией CC BY-SA 4.0 Развитие PDL начинается во время прорезывания зуба ← . Фибробласты PDL выделяют коллаген ← волокна, которые внедряются в цемент и простираются наружу (основные волокна). Этот процесс начинается в CEJ и продолжается апикально по мере роста корня. Другие концы волокон коллагена внедряются в альвеолярную кость позже, активируясь окклюзией зуба.Ожидание фиксации одного конца волокон до тех пор, пока окклюзия зуба не приведет к большей подвижности корней зубов во время прорезывания зубов ← . Пучки коллагеновых волокон PDL проходят в разных направлениях, которые можно разделить на альвеолярный гребень, горизонтальный, косой, (пери) апикальный, межкорневой (на многокорневых зубах) и трансептальный. Волокна десны также представляют собой пучки коллагеновых волокон, но прикрепляют цемент к десне. Они также классифицируются на основе их местоположения и ориентации волокна .Для депонирования коллагена в правильной ориентации необходимы морфогены ← класса плоской клеточной полярности ← . Одним из примеров является белок мембраны клеточной поверхности, называемый CD44 , который связывается с гиалуроновой кислотой ← , коллагеном и фибронектином ← . Подобные морфогены участвуют в поляризации одонтобластов после их индукции с помощью IEE. Изменения полярности морфогенов, вероятно, необходимы для переориентации фибробластов во время окклюзии зубов и образования пучков коллагена в разных направлениях.
 Т = зуб, В = альвеолярная кость. Кредит изображения «
Т = зуб, В = альвеолярная кость. Кредит изображения « Микрофотография периодонтальной связки, показывающая скопления остатков эпителиальных клеток » HD Miniggio и EJ Raubenheimer под лицензией CC BY-NC 4.0Остатки HERS ← могут сохраняться после завершения формирования корня. Эти клетки, эпителиальные остатки Mallasez, , возможно, участвуют в восстановлении цемента и PDL (доказательства в настоящее время не являются окончательными).Хотя эти клетки являются эпителиальными, происходящими из эктодермы, они могут претерпевать эпителиально-мезенхимальный переход ← , а затем дифференцироваться ← в цементобласты или фибробласты, если они получают правильные морфогены ← . Доказательства этого получены при изучении трансгенных мышей.
Рисунок 11.11: Альвеолярная кость (примерно над красной пунктирной линией)Альвеолярная кость
Свод черепа развивается в результате внутримембранного окостенения (включая верхнюю челюсть).Таким образом, швы черепа содержат плотную соединительную ткань (если только они не окостенят полностью). С другой стороны, основание черепа развивается за счет эндохондрального окостенения. ← . Еще сложнее развитие нижней челюсти. Во-первых, нейромезенхима образует две полосы хряща (меккелевский хрящ). Задняя часть должна стать ветвью нижней челюсти (плюс молоток и наковальня), в то время как передняя часть исчезнет. Прежде чем передняя часть исчезнет, тело нижней челюсти формируется вокруг нее путем внутримембранного окостенения.Позже мыщелковый отросток, венечный отросток и нижнечелюстной симфиз развиваются путем эндохондральной оссификации. Это , как образуется череп. То, что образует из , не так хорошо сочетается. Большинство костей развиваются из мезодермы, включая весь аппендикулярный скелет, а также большую часть осевого скелета. Исключение составляют лицевые кости (включая подъязычную) и нижние части черепа, которые развиваются из нейромезенхимы («новая голова»). На уроках биологии развития это немаловажная проблема: у древних рыб (давно вымерших или современных миног) нет нижней челюсти, у них семь жаберных дуг (глоточные дуги ← ).Позвоночные с челюстями (гнатостомы), включая людей и костистых рыб, преобразуют некоторые дуги в другие структуры, включая мощную нижнюю челюсть и части уха. Если вам интересно, нижняя челюсть акулы (и даже осетра) — это не нижняя челюсть, это хрящ Меккеля (так что акулы — более близкий член вашей семьи, чем минога, но более дальний родственник, чем золотая рыбка).
На уроках биологии развития это немаловажная проблема: у древних рыб (давно вымерших или современных миног) нет нижней челюсти, у них семь жаберных дуг (глоточные дуги ← ).Позвоночные с челюстями (гнатостомы), включая людей и костистых рыб, преобразуют некоторые дуги в другие структуры, включая мощную нижнюю челюсть и части уха. Если вам интересно, нижняя челюсть акулы (и даже осетра) — это не нижняя челюсть, это хрящ Меккеля (так что акулы — более близкий член вашей семьи, чем минога, но более дальний родственник, чем золотая рыбка).
Это подводит нас к альвеолярной кости. Альвеолярный гребень нижней и верхней челюсти развивается из нейромезенхимы зубного мешка.Нейромезенхимальные стволовые клетки в этой области индуцируются к дифференцировке в остеобласты морфогенами ← (включая членов семейства BMP). Это, в свою очередь, активирует факторы транскрипции, такие как члены семейства RUNX и семейство генов гомеобокса MSX ← . Эти факторы транскрипции повышают экспрессию костно-специфических белков. С точки зрения развития важно понимать, что базальная кость нижней и верхней челюсти индуцируется сигналами от меккелевского хряща, в то время как альвеолярная кость развивается из зубного зачатка.
Рисунок 11.12: Прикус с указанием PDL и твердой пластинки. Альвеолярная кость содержит множество небольших каналов Фолькмана, через которые пучки волокон PDL входят в костную ткань. Это то же название используется для перфорирующих каналов, которые проходят перпендикулярно гаверсовским каналам в компактной кости, только каналы Фолькмана содержат кровеносные сосуды. Как и все кости, внешняя часть альвеолярной кости представляет собой компактную кость, а под ней — губчатую кость. Компактная часть кости на рентгенограмме называется твердой оболочкой твердой оболочки, поскольку она более рентгеноконтрастная, чем губчатая кость в глубине (или поверхностная PDL).Межзубная перегородка — это область треугольной формы между двумя зубами, которая должна быть высотой альвеолярного гребня. Межрадикулярная перегородка — это часть альвеолярной кости между корнями
Межрадикулярная перегородка — это часть альвеолярной кости между корнями
Развитие десны
Слизистая оболочка рта, включая большую часть десны, развивается из эктодермы и мезодермы во время эмбрионального развития. Эктодерма образует оральный эпителий, а мезодерма образует собственную пластинку и подслизистую оболочку. Исключение составляет соединительный эпителий ← , который развивается из группы клеток, более специализированных, чем эктодерма.Во время одонтогенеза эктодермальные клетки зубного зачатка отделяются от ротовой эктодермы. Во время прорезывания зубов ← именно РЗЭ развиваются в соединительный эпителий.
Клинические применения
Рисунок 11.13: Гиперцементоз. Кредит изображения: « Периапикальная рентгенограмма, показывающая рентгеноконтрастный ореол вокруг корня зуба № 36 » (международная система нумерации) Антонионе Сантос Безерра Пинто имеет лицензию CC BY-NC-SA 4.0Гиперцементоз
Поскольку цементобласты расположены на поверхности взрослого цемента (внутри PDL), цемент может подвергаться ремоделированию и восстановлению.Это делает цемент похожим на дентин, но отличается от эмали. Избыточная функция цементобластов может привести к гиперцементозу. Это чаще происходит на верхушке корня из-за чрезмерных окклюзионных нагрузок на зуб. Это также может быть вызвано нарушениями фактора роста ← , такими как гигантизм / акромегалия или болезнь Педжета .
Рисунок 11.14: Примеры конкресценции. Изображение предоставлено: «
Вторые и третьи моляры, соединенные цементом, в зубах с гиперцементозом и без него. » Консоларо А и др. Лицензированы в соответствии с CC BY 4.0Конкресценция
Достаточно гиперцементоза, чтобы два зуба срослись вместе корнями, что называется сращением. Это должно проиллюстрировать одну из причин, по которой перед удалением зуба необходима рентгенограмма. Чаще всего это происходит между вторым и третьим верхним коренным зубом.
Рисунок 11.15: Цементный кариес. Кредит изображения: «Фотография
, показывающая кариес корня в 33 и 34 » (международная система нумерации) Б. Гупта под лицензией CC BY-SA 4.0Кариес корня
Рецессия десны вызывает беспокойство отчасти потому, что подвергает корни зубов воздействию окружающей среды, которой подвергается только эмаль в здоровых условиях.Из-за более низкого содержания минералов корневой кариес распространяется быстро. Кариес быстро переходит на дентин и, если не лечить, на пульпу. Зубная боль может не возникать до тех пор, пока не начнется инфекция пульпы. Если это произойдет, лечение обычно ограничивается удалением зуба, а не профилактикой и обслуживанием. Кариес корня можно обнаружить на ранней стадии с помощью рентгенограмм или использования стоматологического зеркала и зонд.
Рисунок 11.16: Резорбция корня. Изображение предоставлено: «
Собственная работа » Бин им Гартен находится в общественном достоянии CC0Резорбция корня
И дентин, и цемент могут восстанавливаться в ответ на легкую или умеренную травму.Это связано с тем, что живые одонтобласты расположены во внешнем слое пульпы, а цементобласты — в PDL. При необходимости мезенхимальные стволовые клетки в пульпе или PDL могут быть индуцированы для дифференциации ← и откладывания большего количества ECM. Однако репаративный цемент не содержит волокон Шарпея и не способствует прикреплению зубов к костной ткани.
С другой стороны, тяжелая травма может вызвать дифференцировку ← мезенхимальных стволовых клеток в цементокласты или одонтокласты, что приведет к потере цемента и дентина.Возможно, что предшественником цементокластов и / или одонтокластов может быть не обычная мезенхимальная стволовая клетка, а родственная стволовая клетка ← с другой клеточной судьбой. Возможные кандидаты включают нейромезенхимальные стволовые клетки и стволовые клетки PDL.
Рисунок 11.17: Боковой резец верхней челюсти подвергся резорбции корня, о чем свидетельствует его розоватый оттенок. Изображение предоставлено: «
Изображение предоставлено: « Mummery » от DRosenbach имеет лицензию CC BY 3.0Потеря дентина и цемента из корней зубов — это резорбция корня.Потеря дентина из глубоких слоев — это внутренняя резорбция корня. По мере потери дентина пространство заполняется тканью пульпы сосудов, что может привести к тому, что зуб станет более розоватым. Этот зуб может называться розовым зубом Маммери (назван в честь анатома, который первым описал это состояние). Если резорбция внутреннего корня вызвана хроническим воспалением, удаление воспаленной пульпы с помощью эндодонтического лечения ← может остановить заболевание.
Наружная резорбция корня — это потеря цемента и дентина с поверхностной стороны корня.Внешняя резорбция корня может быть преходящей и разрешиться сама по себе. Это происходит потому, что цемент обладает высокой регенеративной способностью из-за цементобластов в PDL. Хроническое воспаление или анкилоз зубов могут вызвать более серьезную резорбцию и заменить утраченные ткани зуба костной тканью.
Для тех, кто участвует в криминальных шоу, трупы, которые умерли от травм (например, от удушья) или до того, как их обнаружили, провели во влажной среде, могут иметь розовые зубы. Это происходит из-за разрыва кровеносных сосудов пульпы, вызывающих кровотечение в дентинные канальцы ( pdf скачать — предупреждение: содержит фотографии мертвого тела).
Рисунок 11.18: Цементил. Этикетки: PDL = периодонтальная связка, CEM = цемент, BV = кровеносный сосуд, CC = клеточный цемент. Изображение предоставлено: «
Cementicles » от Mandana Donoghue под лицензией CC BY-NC-ND 4.0Cementicles
Масса бесклеточного цемента может развиваться в аномальных местах, особенно в более зрелом возрасте. Их называют цементами. Цементилы могут быть свободными (внутри PDL, но не прикрепленными к зубу), прикрепленными (на поверхности слоя цемента) или встроенными (когда-то прикрепленными, но теперь окруженными цементным слоем корня). Считается, что цементы образуются, когда цементобласты сталкиваются с мусором, таким как сгусток крови (тромб), застрявшим в соседнем капилляре. Это нарушает аппозиционный рост цемента и вместо этого создает ядро, вокруг которого формируется цементный камень.
Считается, что цементы образуются, когда цементобласты сталкиваются с мусором, таким как сгусток крови (тромб), застрявшим в соседнем капилляре. Это нарушает аппозиционный рост цемента и вместо этого создает ядро, вокруг которого формируется цементный камень.
Рис. 11.19: Пример важности проприоцепции зубов. Изображение предоставлено: «
Черепаховая кошка, несущая своего котенка по лестнице. Она держит котенка за загривок зубами ”от Margo Akermark имеет лицензию CC BY 2.0Зубной дискомфорт после эндодонтического лечения
После эндодонтического лечения ← пульпа, включая нервные окончания, заменяется неживым биосовместимым полимером. Тем не менее, зубной дискомфорт может возникнуть. Это потому, что PDL присутствует и живет. Помимо функции прикрепления корней зубов к костной и десневой ткани, PDL участвует в проприоцепции (кинестезии) или ощущении того, где находится тело. Нервные окончания в PDL передают информацию в соматосенсорную кору о том, где расположены зубы и когда они испытывают окклюзионные силы.Это очень важно для уменьшения или предотвращения окклюзионных сил во время жевания и речи. Челюсти проявляют наибольшую силу, которую может создать человеческое тело, но при этом обладают большим контролем. Люди обычно кусают вещества различной плотности и толщины, не касаясь друг друга, благодаря большой области соматосенсорной коры, интерпретирующей информацию от зубов.
Рисунок 11.20: Мезиальный дрейф. Изображение предоставлено: «
Молярные отношения человека класса II » доктораВипин С. П. находится в общественном достоянии, CC0Мезиальный дрейф
Мезиальный дрейф (или физиологический дрейф) — это тенденция зубов с возрастом смещаться в мезиальном направлении. Это естественное явление, вызванное асимметричным ремоделированием костной ткани альвеол. Есть две основные концепции, относящиеся к мезиальному дрейфу. Во-первых, альвеолярная кость подвергается большему ремоделированию, чем другая костная ткань.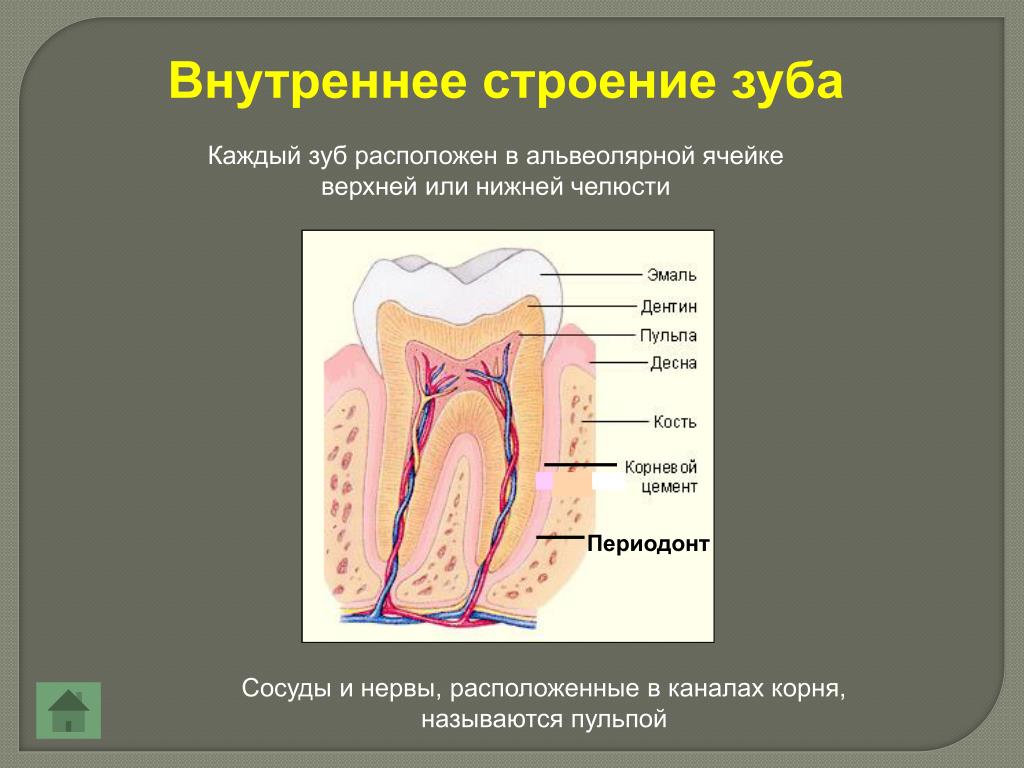 Во-вторых, это ремоделирование реагирует на окклюзионные силы: устранение силы вызывает ускорение потери костной массы, добавление силы вызывает ускорение отложения костной ткани.Когда окклюзионные силы на зубе асимметричны, это приводит к тому, что на одной стороне альвеолярной лунки происходит отложение кости, а на другой стороне — резорбция кости. Ассиметричное ремоделирование, в свою очередь, вызывает смещение зубов (похожее явление см. На рис. 11.29). С возрастом зубы имеют тенденцию изнашиваться в точках контакта, что приводит к зазорам между зубами и уменьшению силы со стороны зазора. Мезиальный дрейф заставляет зубы сближаться, закрывая зазоры, образовавшиеся в результате износа. Слишком большое движение может привести к скоплению людей.Отсутствие зубов может ускорить дрейф, заставляя соседние зубы наклоняться по языку, изменяя окклюзионную плоскость. Это, в свою очередь, может привести к появлению аномальных сил в височно-нижнечелюстном суставе, вызывая боль, дискомфорт и уменьшение диапазона движений.
Во-вторых, это ремоделирование реагирует на окклюзионные силы: устранение силы вызывает ускорение потери костной массы, добавление силы вызывает ускорение отложения костной ткани.Когда окклюзионные силы на зубе асимметричны, это приводит к тому, что на одной стороне альвеолярной лунки происходит отложение кости, а на другой стороне — резорбция кости. Ассиметричное ремоделирование, в свою очередь, вызывает смещение зубов (похожее явление см. На рис. 11.29). С возрастом зубы имеют тенденцию изнашиваться в точках контакта, что приводит к зазорам между зубами и уменьшению силы со стороны зазора. Мезиальный дрейф заставляет зубы сближаться, закрывая зазоры, образовавшиеся в результате износа. Слишком большое движение может привести к скоплению людей.Отсутствие зубов может ускорить дрейф, заставляя соседние зубы наклоняться по языку, изменяя окклюзионную плоскость. Это, в свою очередь, может привести к появлению аномальных сил в височно-нижнечелюстном суставе, вызывая боль, дискомфорт и уменьшение диапазона движений.
Рисунок 11.21: Потеря альвеолярной кости. Изображение предоставлено: «
Собственная работа » Бин им Гартен под лицензией CC BY-SA 3.0Потеря альвеолярной кости
Потеря альвеолярной кости приводит к неравномерному уровню межкорневых перегородок или межзубных перегородок.Следствием этого является снижение связи между зубом и костью, что может привести к подвижности и потере зуба. Это часто сначала наблюдается по уменьшению непрозрачности области (ов) альвеолярного гребня на рентгенограмме (рис. 11.21). В здоровых условиях альвеолярная кость, особенно губчатая кость, подвергается замещению с помощью блока ремоделирования ← . Хроническое воспаление, например, при пародонтите, подавляет скорость функции остеобластов без снижения скорости функции остеокластов. Вероятно, это связано с тем, что остеокласты связаны с лейкоцитами, а их происхождение происходит от костного мозга.Лейкоциты более активны во время воспаления, в отличие от большинства других клеток организма.
Рисунок 11.22: Иллюстрация фенестрации и расхождения костной ткани альвеолярного отростка, обнажая нижележащие корни зубов.
Раструб и раскрытие
При значительной потере альвеолярной кости части корней зубов могут быть обнажены. Небольшое корневое окно может стать открытым, известное как фенестрация (латинское слово для обозначения окна). Если открытая корневая область полностью соединяется с CEJ, эта область называется расхождением (общий термин для раны, которая не может закрыться).Это отличается от рецессии десны или пародонтальных карманов ← , где соединительный эпителий ← мигрирует в область, более апикальную на корне зуба, обнажая цемент. Фенестрация или расхождение могут все еще быть покрыты слизистой оболочкой полости рта, но отсутствие эпителиального прикрепления означает, что бактерии полости рта могут контактировать с цементом и костной тканью, ни одна из которых не предназначена для противостояния инфекции, как частично ороговевший бессосудистый эпителий. Это происходит гораздо чаще на лицевой стороне, чем на лингвальной стороне.
Рисунок 11.23: Управляемая регенерация тканей. Обозначения: А) костный дефект после строгания корня и обработки раны. B) Костный трансплантат C) Коллагеновая мембрана D) Десневой лоскут наложен на материалы трансплантата. Изображение предоставлено: «
Хронический пародонтит, коллаген, управляемая регенерация тканей » Юнга Ми Чанга под лицензией CC BY-NC-SA 4.0Управляемая регенерация тканей
Существует множество методик, направленных на стимулирование организма к восстановлению потери костной массы, включая альвеолярную кость, путем заполнения поврежденной области каркасом. ← .Правильный материал каркаса позволяет мезенхимальным стволовым клеткам мигрировать через поврежденную область и дифференцироваться в остеобласты. Операции с использованием этого метода называются управляемой регенерацией костей или управляемой регенерацией тканей (GTR). Основное различие между этими процедурами и костным трансплантатом ← заключается в использовании мембраны для предотвращения прорастания соседних тканей в поврежденную область.
Основное различие между этими процедурами и костным трансплантатом ← заключается в использовании мембраны для предотвращения прорастания соседних тканей в поврежденную область.
Сначала необходимо наложить мембрану на поврежденную область. Старомодные мембраны, такие как повязки из хлопковой марли, образуют барьер между патогенами и незащищенными тканями сосудов.Мембраны также могут удерживать другие ткани, такие как эпителий или рубцовая ткань, от заполнения потерянной области тканью неправильного типа. Хлопок, однако, не содержит молекул, которые связываются с человеческими интегринами или САМ, и поэтому не действует как каркас. Без каркаса заживление травмы происходит с краев раны. Новые материалы могут включать в себя молекулы, описанные в этой книге, и могут рассматриваться как каркас, по которому мигрируют стволовые клетки. Эти молекулы могут включать компоненты ECM или морфогены ← .Некоторые морфогены способствуют дифференцировке ← мезенхимальных стволовых клеток в остеобласты, а не в фибробласты (которые продуцируют рубцовую ткань), другие могут использоваться для усиления ангиогенеза, ускоряя процесс заживления.
При выборе мембраны следует учитывать, является ли она рассасывающейся или ее нужно будет удалить (потребуется еще одна операция). Как органические, так и синтетические полимеры могут резорбироваться или нет. Например, хлопок является органическим, но организм человека не так быстро его рассасывает.Мембраны из полимолочной кислоты (PLA) (которые также являются органическими, но синтезируются в лаборатории) легко абсорбируются в процессе заживления и заменяются тканями человека. Резорбция больших молекул может происходить без активности клеток человека. Например, PLA медленно разлагается под воздействием тепла и ультрафиолетового света. Другие полимеры могут быть удалены ферментами человека, такими как матриксные металлопротеиназы. Направленная регенерация тканей концептуально сильно отличается от замены поврежденных тканей биологически совместимым, но инертным материалом, таким как латекс в эндодонтической терапии ← или пломбой из металла, фарфора или пластика. Цель не в том, чтобы заполнить пробел, а в том, чтобы способствовать его устранению.
Цель не в том, чтобы заполнить пробел, а в том, чтобы способствовать его устранению.
Рис. 11.24: Изменения беззубого альвеолярного гребня. Изображение предоставлено: «
Собственная работа » от JASFUS, принятая в общественное достояние CC0Резорбция альвеолярного гребня
После удаления или потери зуба области альвеолярного гребня больше не прикрепляются к PDL, и корни зубов подвергаются резорбции (базальная кость не затрагивается). Это происходит потому, что вся костная ткань подвергается ремоделированию ← , и отсутствие напряжения замедляет активность остеобластов, но не остеокластов.Напротив, упражнения поддерживают здоровье костей. Жевание тренирует альвеолярный гребень.
Рисунок 11.25: Изменения вертикального размера верхней и нижней челюсти при отсутствии зубов.Потеря альвеолярной кости уменьшает вертикальный размер нижней и верхней челюсти. Без окклюзионных зубов нижняя и верхняя челюсти могут сближаться. Это приводит к тому, что нижняя челюсть выступает вперед, что приводит к «поперечному подбородку».
Рисунок 11.26: Зубные имплантаты. Изображение предоставлено: «
Собственная работа » Автор Danjhon находится под лицензией CC BY-SA 4.0Зубные имплантаты
Зубные имплантаты могут предотвратить потерю альвеолярного гребня, передавая силу на костную ткань во время жевания. Остеобласты реагируют на силу, увеличивая отложение кальция и фосфата, увеличивая плотность костной ткани и поддерживая здоровье костей. Если потеря костной ткани уже произошла, может потребоваться костный трансплантат ← или процедура управляемой регенерации тканей, чтобы восстановить утраченную костную ткань до установки имплантатов. После этого может потребоваться трансплантация десны (включая SECT ← ), если ткань десны значительно отступила.
Рисунок 11.27: Керамический имплантат аналога корня (RAI) в сравнении с традиционным титановым имплантатом винтового типа. Изображение предоставлено: « Собственная работа » от Logicwhatelse под лицензией CC BY-SA 4.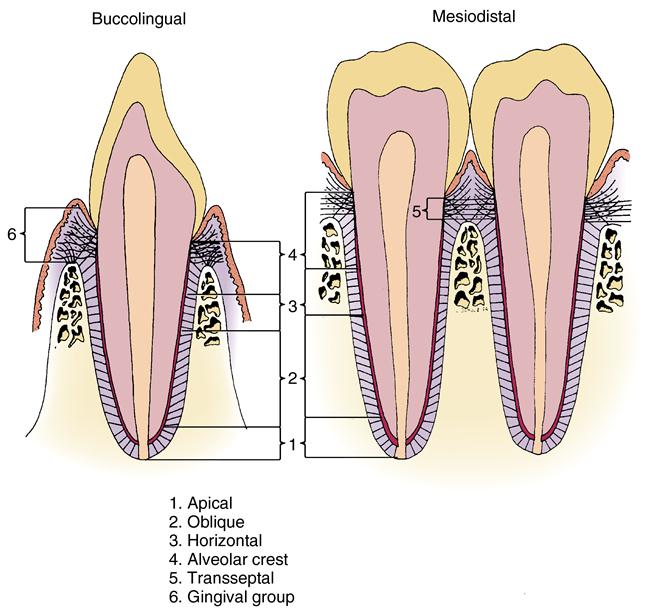 0
0Dental Implant Technology
Каждый зубной имплант состоит из сердечника, абатмента и коронки. Сердечник традиционно изготавливается из титана и имплантируется в костную ткань, хотя существуют и другие технологии (рис. 11.27). Чтобы получить форму и размер сердечника, подходящие к альвеолярному гребню, требуется компьютерная томография , (компьютерная томография) для изображения костной ткани и компьютерный дизайн (CAD) для определения размеров сердечника.Абатмент соединяет сердечник с коронкой винтом или зубным цементом. Коронка обычно изготавливается из керамики. Титан прочный, долговечный и биосовместимый. Это более или менее незаметно для рецепторов клеточной поверхности, которые белые кровяные тельца используют для обнаружения антигенов . К сожалению, это также делает титан невидимым для других клеток организма, включая мезенхимальные стволовые клетки. В результате титан плохо прилегает к соединительной ткани, в которую он встроен. Помогают знания гистологии: покрытие сердцевины гиалуроновой кислотой улучшает связь между сердцевиной и соединительной тканью пациента.
Поскольку зубные имплантаты срастаются с костной тканью, они не участвуют в проприоцепции. Существует интерес к созданию биоактивных покрытий для титанового сердечника, которые могли бы обеспечить прикрепление PDL к имплантату. Например, наслоение ядра с гиалуроновой кислотой и стволовыми клетками PDL ← способствует соединению зубного имплантата с PDL у мышей.
Еще одно важное соединение, которое теряется при удалении зуба, — это соединительный эпителий ← .Поскольку соединительный эпителий каждого зуба происходит из РЗЭ во время прорезывания зубов ← , новый соединительный эпителий на имплантате не образуется. В лучшем случае слизистая оболочка полости рта может прикрепляться к титану через гемидесмосомы ← , создавая слизистую оболочку вокруг имплантата. Покрытие кольца ядра морфогенами ← (такими как FGF) имитирует индукцию соединительного эпитлия из РЗЭ, улучшая связь между слизистой оболочкой полости рта и имплантатом. С другой стороны, покрытие титанового ядра BMP способствует интеграции с костной тканью.
С другой стороны, покрытие титанового ядра BMP способствует интеграции с костной тканью.
Рис. 11.28: Периимплантит, приводящий к потере костной массы. Изображение предоставлено: «
Потеря кости в результате периимплантита у курильщика » от Coronation Dental Specialty Group имеет лицензию CC BY-SA 3.0Периимплантит
Неспособность создать полное соединение между слизистой оболочкой полости рта и имплантатом подвергает нижележащую соединительную ткань воздействию микробиома полости рта, что часто приводит к периимплантиту. Поскольку микробиом полости рта не исчезает, возникает хроническое воспаление, приводящее к потере ткани вокруг пораженного имплантата, включая ткань десны и костную ткань.
Рис. 11.29: Изменения силы, прилагаемой к костной ткани со стороны PDL во время ортодонтического движения, приводят к изменениям активности блока ремоделирования кости с обеих сторон альвеолярной лунки.
Ортодонтия
Блок ремоделирования ← участвует как в поддержании здоровья костей, так и в потере костной ткани. Его активность используется в ортодонтии. Давление на зуб заставляет PDL с одной стороны ослабляться, а с другой стороны — напрягаться.Сторона с меньшим натяжением подвергнется резорбции кости, поскольку остеобласты подавлены, но остеокласты сохраняют скорость восстановления кости. Более высокое натяжение вызывает отложение кости на противоположной стороне. В результате расположение альвеолярной лунки смещается по линии подбородка без изменения общих размеров самой лунки. Важно приложить правильное количество силы — большая нагрузка может привести к резорбции кости вокруг, увеличивая размер альвеолярной лунки и увеличивая подвижность зубов.
Обычные методы лечения остеопороза включают препараты, которые подавляют активность остеокластов, такие как бисфосфонаты . Поскольку для ортодонтии требуется весь блок ремоделирования, пациенты, принимающие эти препараты, не могут проходить ортодонтическое лечение. Еще один фактор, который следует учитывать при ортодонтии, — это активность одонтокластов и цементокластов. Морфогены ← , которые вызывают дифференцировку одонтокластов ← и активность (RANKL) во время ортодонтического перемещения , ингибируют активность цементокластов и одонтокластов.По этой причине резорбция цемента и дентина значительно меньше, чем костная ткань во время ортодонтических перемещений, даже если сила, действующая через PDL, одинакова для костей и тканей корня зуба. При ортодонтическом лечении возможно возникновение резорбции корня, особенно если ортодонтическая сила увеличивается, хотя причины резорбции корня сложны и многофакторны.
Еще один фактор, который следует учитывать при ортодонтии, — это активность одонтокластов и цементокластов. Морфогены ← , которые вызывают дифференцировку одонтокластов ← и активность (RANKL) во время ортодонтического перемещения , ингибируют активность цементокластов и одонтокластов.По этой причине резорбция цемента и дентина значительно меньше, чем костная ткань во время ортодонтических перемещений, даже если сила, действующая через PDL, одинакова для костей и тканей корня зуба. При ортодонтическом лечении возможно возникновение резорбции корня, особенно если ортодонтическая сила увеличивается, хотя причины резорбции корня сложны и многофакторны.
Рисунок 11.30: Расширение пространства PDL. Изображение предоставлено: «
Расширение пространства периодонтальной связки в зубе 36 » от CH Chuh под лицензией CC BY-NC-SA 4.0Расширение пространства PDL
При окклюзионной травме фибробласты внутри PDL реагируют повышенной активностью, что приводит к расширению PDL. Например, при эндодонтической терапии более широкое пространство PDL временно создается на стороне, противоположной направлению силы, но это вызывает отложение кости и возвращает пространство PDL к его исходной ширине. Более широкое пространство PDL может быть визуализировано на рентгенограмме и может сопровождаться утолщением твердой оболочки, потерей костной массы и / или гиперцементозом.Другие состояния, помимо окклюзионной травмы, могут привести к расширению пространства PDL, например, использование определенных лекарств. Термин более широкое пространство PDL означает потерю соседней ткани. Это не обязательно указывает на то, что фибробласты PDL вырабатывают больше волокон коллагена ← , только то, что существует больший просвет для рентгеновского излучения между корнем и твердой оболочкой. Это пространство может содержать больше основного вещества ← или, например, гноя, а не плотную регулярную соединительную ткань ← . Это подводит нас к другому примеру, который может показаться противоречащим первому: уменьшенная сила также может привести к расширению пространства PDL. Например, состояния, отрицательно влияющие на здоровье костей, приводят к изменениям в жевательном поведении, что, в свою очередь, снижает окклюзионные силы. Уменьшение силы сопровождается потерей костной массы и расширением пространства PDL. Точно так же хроническое воспаление близлежащих тканей, такое как пульпит, может вызвать расширение пространства PDL. Стимулируют ли эти условия выработку фибробластами коллагена ← , неизвестно, поскольку пульпит и остеопороз связаны с повышенной подвижностью зубов.Обычные методы лечения обычно направлены на уменьшение вреда, например, использование ночного сторожа при подозрении на бруксизм. Зубные имплантаты помогают распределять силы, приложенные к оставшимся зубам в частично беззубой полости рта, уменьшая изменения в пространстве PDL и сохраняя прикрепление зубов.
Это подводит нас к другому примеру, который может показаться противоречащим первому: уменьшенная сила также может привести к расширению пространства PDL. Например, состояния, отрицательно влияющие на здоровье костей, приводят к изменениям в жевательном поведении, что, в свою очередь, снижает окклюзионные силы. Уменьшение силы сопровождается потерей костной массы и расширением пространства PDL. Точно так же хроническое воспаление близлежащих тканей, такое как пульпит, может вызвать расширение пространства PDL. Стимулируют ли эти условия выработку фибробластами коллагена ← , неизвестно, поскольку пульпит и остеопороз связаны с повышенной подвижностью зубов.Обычные методы лечения обычно направлены на уменьшение вреда, например, использование ночного сторожа при подозрении на бруксизм. Зубные имплантаты помогают распределять силы, приложенные к оставшимся зубам в частично беззубой полости рта, уменьшая изменения в пространстве PDL и сохраняя прикрепление зубов.
Линейная диаграмма зуба, показывающая десну, кость, периодонтальную связку со шкалой, показывающей глубину кармана тяжелого пародонтита » Яна Ферста лицензирована в соответствии с CC BY-SA 4.0Утеря аппарата PDL
Утрата прикрепления между цементом и альвеолярной костью, известная как клиническая потеря прикрепления, способствует потере зубов. Двумя частыми причинами являются курение и наличие бактериальных биопленок в пародонтальных карманах. При курении никотин играет роль токсина. Никотин активирует никотиновых рецепторов ацетилхолина , активность которых модулирует кровоток, митоз ← , хемотаксис и прикрепление клеток к ЕСМ. Все это необходимо фибробласту для восстановления или регенерации внеклеточного матрикса плотной нормальной соединительной ткани ← .Бактериальные биопленки содержат токсины, которые могут вызывать аналогичные изменения в активности фибробластов, но эти токсины обычно диффундируют только на 1-2 мм через ECM, что означает, что биопленки, расположенные более чем на 2 мм от DEJ, находятся слишком далеко, чтобы повредить фибробласты PDL (рис. . 11.31).
. 11.31).
Рисунок 11.32: Схема регенерации PDL. Пояснения к рисунку: а) потеря костной и мягких тканей при пародонтите. б и е) Восстановление длинного соединительного эпителия (LJE). в и г) идеальный ремонт. д) Схема управляемой регенерации тканей.C = цемент, NC = новый цемент, D = дентин, NB = новая кость, NPLF = новые волокна PDL. Острие стрелки = апикальный конец JE. Изображение предоставлено: «
Регенерация пародонта » Цзинь Лю и др. Под лицензией CC BY 4.0Регенерация PDL после пародонтита
Мы обсудили регенерацию костной ткани с использованием биоактивных каркасов ← (управляемая регенерация ткани), а также стимулирование прикрепления эпителия к дентальным имплантатам с использованием белковых покрытий ECM. Использование подобных биоактивных мембран для ускорения регенерации PDL было изучено только на животных в настоящее время, но не на людях.Регенерация PDL концептуально более сложна, что, возможно, является причиной того, что PDL регенерирует плохо, и почему мы достигли меньшего прогресса в регенерации PDL, чем кость или слизистая оболочка полости рта. PDL хорош для восстановления тканей, поскольку он содержит стволовые клетки ← и имеет достаточную васкуляризацию. Эти два фактора способствуют хорошей регенерации других соединительных тканей, таких как пульпа, кость и слизистая оболочка полости рта.
Так почему же PDL хорош для восстановления кости и цемента, но не сам по себе? Во-первых, PDL поляризован.Недостаточно стимулировать фибробласты, клетки должны быть правильно ориентированы, чтобы создать правильные прикрепления (аналогично, хороший тренер не скажет футболистам, чтобы они забили мяч в ворота или даже в ворота в северной части стадиона. , цель меняется в полупериод, поэтому полярность и время имеют значение). К сожалению, сигналы плоской ячейки ← , участвующие в этом процессе, плохо изучены. Во-вторых, два соединения PDL образуются в разное время: волокна коллагена ← образуются в прецементе во время формирования корня ← , но соединения волокон с альвеолярной костью не образуются до прорезывания зуба ← . Опять же, задействованные сигналы плохо изучены, остается возможность, что сигналы, управляющие этими двумя соединениями, могут быть взаимоисключающими. В этой книге мы рассмотрели примеры, когда один и тот же морфоген ← в разное время выполняет разные функции. Например, BMP-2 индуцирует дифференцировку одонтобластов, амелобластов, цементобластов и остеобластов. Возможно, невозможно одновременно зафиксировать PDL на цементе и альвеолярной кости.
Опять же, задействованные сигналы плохо изучены, остается возможность, что сигналы, управляющие этими двумя соединениями, могут быть взаимоисключающими. В этой книге мы рассмотрели примеры, когда один и тот же морфоген ← в разное время выполняет разные функции. Например, BMP-2 индуцирует дифференцировку одонтобластов, амелобластов, цементобластов и остеобластов. Возможно, невозможно одновременно зафиксировать PDL на цементе и альвеолярной кости.
FSA системы светофора » от Pluke находится в общественном достоянии, добавлены цвета CC0 / Не зная дополнительных деталей, позвольте нам предложить метафору: два соединения PDL могут быть подобны автомобильному движению на перекрестке. На каждый зеленый светофор, на который вы проезжаете, на перекрестке появляется красный свет. При правильном выборе времени вы, возможно, сможете включить зеленый свет на всей улице, но светофор, через который вы проезжали минуту назад, вероятно, теперь станет красным.Возможно, не удастся одновременно загореться зеленым светом как на светофоре, на котором вы находитесь в , так и на светофоре , на котором вы были 5 кварталов назад. Градостроители понимают, что это будет ужасно неэффективная система. Два конца PDL могут управляться как светофоры, сигнал движения на одном конце может быть сигналом остановки на другом конце.
Наша последняя мысль
Не беспокойтесь о красном светофоре в 5 кварталах позади вас. У вас есть зеленый свет, чтобы применить знания гистологии и эмбриологии в своей клинической курсовой работе. Если индикатор загорится желтым,
Если индикатор загорится желтым, желтый означает, что быстрее .
<Глава 10 * навигация * Глава 1>
Вопросы для обзора главы
| [1] | Альхашими Н., Фритиоф Л., Брудвик П., Бахейт М. Ортодонтическое движение и синтез de novo провоспалительных цитокинов. Am J Orthod Dentofac Orthop 2001; 119: 307-12. |
| [2] | Attström R.Наличие лейкоцитов в щелях здоровой и воспаленной десны. J. Periodont Res 1970; 5: 42-7. |
| [3] | Аттстрём Р., Эгельберг Дж. Присутствие лейкоцитов в десневых щелях во время развития гингивита. Журнал Periodontol Res 1971; 6: 110-4. |
| [4] | Бартольд П.М. Биохимическое и иммуногистохимическое исследование протеогликанов альвеолярной кости. J. Dent Res 1990; 69: 7-19. |
| [5] | Бартольд П.М.Соединительные ткани пародонта. Исследования и клиническое значение. Aust Dent J 1991; 36: 255-68. |
| [6] | Бартольд П.М. Распределение хондроитинсульфата и дерматансульфата в нормальных и воспаленных деснах человека. J. Dent Res 1992; 71: 1587-83. |
| [7] | Bartold PM, Wiebkin OW, Thonard JC. Преотеогликаны гингивалепителия и соединительной ткани человека. Biochem J 1993; 211: 119-27. |
| [8] | Бартольд П.М.Обмен в соединительных тканях пародонта: динамический гомеостаз клеток, коллагена и основных веществ. Устный доклад 1995; 1: 238-53. |
| [9] | Becker J, Schuppan D, Rabanus JP, Rauch R, Niechoy U, Gelderblom HR. Иммуноэлектронно-микроскопическая локализация коллагенов типа I, V, VI и проколлагена типа III в пародонтальной связке и цементе человека. J. Histochem Cytochem 1991; 39: 103-10. |
| [10] | Beertsen W, McCulloch CAG, Sodek J.Пародонтальная связка: уникальная многофункциональная соединительная ткань. Пародонтология 2000 1997; 13: 20-40. |
| [11] | Биркадель-Хансен Х., Батлер В.Т., Тейлор РЭ. Белки пародонта. Характеристика нерастворимых коллагенов бычьего цемента. Calcif Tiss Re 1977; 23: 39-44. |
| [12] | Блеца А., Берггрин Э, Брудвик П. Экспрессия интерлейкина-1 альфа и фактора некроза опухоли альфа на ранних этапах ортодонтического перемещения зубов у крыс.Eur J Oral Sci 2006; 114: 423-9. |
| [13] | Бондевик О. Тканевые изменения коренного периодонта крысы после приложения интрузивных сил. Eur J Orthod 1980; 2: 41-9. |
| [14] | Bosshardt DD, Schroeder HE. Инициирование бесклеточного цемента внешних волокон на человеческих зубах. Световое и электронно-микроскопическое исследование. Cell Tiss Res 1991a; 263: 311-24. |
| [15] | Bosshardt DD, Schroeder HE. Создание бесклеточного цемента внешнего волокна на человеческих зубах.Световое и электронно-микроскопическое исследование. Cell Tiss Res 1991b; 263: 325-36. |
| [16] | Bosshardt DD, Schroeder HE. Первоначальное формирование клеточного внутреннего волокна Cementum в развивающихся зубах человека. Световое и электронно-микроскопическое исследование. Cell Tissue Res 1992; 267: 321-35. |
| [17] | Bosshardt DD, Schroeder HE. Обзор цементогенеза: сравнение человеческих премоляров и коренных зубов грызунов. Anat Rec 1996; 245: 267-92. |
| [18] | Bosshardt DD, Selvig KA.Стоматологический цемент: динамическое тканевое покрытие корня. Пародонтология 2000 1997; 13: 41-75. |
| [19] | Braga AM, Squier CA. Ультраструктура регенерирующего соединительного эпителия обезьяны. J. Periodontol 1980; 51: 386-92. J. Periodontol 1980; 51: 386-92. |
| [20] | Brill N, Krasse B. Прохождение тканевой жидкости в клинически здоровый десневой карман. Acta Odontol Scand 1958; 16: 233-45. |
| [21] | Батлер В. Т., Хансен Х. Б., Бигл В. Ф., Тейлор Р. Э., Чанг Э.Белки пародонта: идентификация коллагенов со структурами [α1 (1)] 2α2 и [α1 (III)] 3 в периодонтальной связке крупного рогатого скота. J Biol Chem 1975; 250: 8907-12. |
| [22] | Chavrier C, Couble ML, Magloire H, Grimaud JA. Соединительнотканная организация здоровой десны человека. Ультраструктурная локализация коллагена I-III-IV типов. J. Periodont Res 1984; 19: 221-9. |
| [23] | Chavrier C, Hartmann DJ, Couble ML. Распределение и организация волокон эластической системы в десне здорового человека.Ультраструктурное и иммуногистохимическое исследование. Гистохимия 1988; 89: 47-52. |
| [24] | Чен Дж., Шапиро Х.С., Содек Дж. Экспрессия мРНК костного сиалопротеина в минерализованной соединительной ткани крыс. J Bone Miner Res 1992; 8: 987-97. |
| [25] | Craddock HL, Youngson CC. Прорезывание зубов — современный уровень знаний. Брит Дент Дж. 2004; 197: 385-91. |
| [26] | Депортер Д.А., Свобода Е.Л., Хоули Т.П., Шига А.Количественное сравнение фагоцитоза коллагена в периодонтальной связке и транссептальной связке пародонта крысы. Am J Orthod 1984; 85: 59-62. |
| [27] | Домон С., Симокава Х., Ямагути С. Экспрессия мРНК костного сиалопротеина и коллагена типа I во время движения зубов грызунов во времени и в пространстве. Eur J Orthod 2001; 23: 339-48. |
| [28] | Edwards JG. Исследование пародонта при ортодонтической ротации зубов.Am J Orthod 1968; 54: 441-61. |
| [29] | Feng F, Akiyama K, Liu Y, Yamaza T, Wang T-M, Chen J-H et al. Полезность предшественников PDL для регенерации тканей in vivo : отчет о трех случаях. Устный доклад 2010; 16: 20-8. Полезность предшественников PDL для регенерации тканей in vivo : отчет о трех случаях. Устный доклад 2010; 16: 20-8. |
| [30] | Газит Э., Либерман М. Окклюзионные и ортодонтические аспекты при пародонтальных зубных рядах. Угол Ортод 1980; 50: 346-9. |
| [31] | Gibson GJ, Pearson CH.Сульфатированные галактозааминогликаны периодонтальной связки крупного рогатого скота. Доказательства наличия двух основных типов гибрида, но не хондроитинсульфата. Connect Tiss Res 1982; 10: 161-71. |
| [32] | Goaslind GD, Robertson PB, Mahan CJ, Morrison WW, Olson JV. Толщина лицевой десны. J. Periodontol 1977; 48: 768-71. |
| [33] | Gould TRL, Westbury L, Brunette DM. Ультраструктурное исследование прикрепления десны человека к титану in vivo .Дж. Простет Дент 1984; 52: 418-20. |
| [34] | Хашимото Й., Акагава Х., Никаи Х., Цуру Х. Ультраструктура периимплантного соединительного эпителия на монокристаллическом сапфировом внутрикостном дентальном имплантате, подвергающемся функциональной нагрузке. J Oral Rehabil 1989; 16: 261-70. |
| [35] | Хашимото С., Ямамура Т., Шимоно М. Морфометрический анализ межклеточного пространства и десмосом соединительного эпителия крыс. Журнал Periodont Res 1986; 21: 510-20. |
| [36] | Генрих Дж., Бсоул С., Барнс Дж., Вудрафф К., Аббуд С.CSF-1, RANKL и OPG регулируют остеокластогенез во время прорезывания зубов у мышей. Arch Oral Biol 2005; 50: 897-908. |
| [37] | Hohlt WF, Roberts WE. Жесткие имплантаты для ортодонтической фиксации. В кн .: Давидович З, изд. Биологические механизмы прорезывания, резорбции и замещения зубов имплантатами. Бирмингем: EBSCO Media, pp.661-6, 1994. |
| [38] | Хоупвелл-Смит А. Гистология и патология связанных частей зубов. Лондон: The Dental Manufacturing Company, 1903, apud Ten Cate AR.Роль эпителия в развитии, структуре и функции опорных тканей зуба. Устный доклад 1996; 2: 55-62. Гистология и патология связанных частей зубов. Лондон: The Dental Manufacturing Company, 1903, apud Ten Cate AR.Роль эпителия в развитии, структуре и функции опорных тканей зуба. Устный доклад 1996; 2: 55-62. |
| [39] | Ховард П.С., Кучич У., Таливал Р., Коростофф Дж. М.. Механические силы изменяют синтез внеклеточного матрикса фибробластами периодонтальной связки человека. Журнал Periodontol Res 1998; 33: 500-8. |
| [40] | Хуанг Ю.Х., Осаки Ю., Курису К. Распределение коллагена типа I и типа III в развивающейся периодонтальной связке мышей.Матрица 1991; 11: 25-35. |
| [41] | Хуан XF, Чжао Ю.Б., Чжан FM, Хан ПЙ. Сравнительное исследование экспрессии генов во время прорезывания зубов и ортодонтического перемещения зубов у мышей. Устный доклад 2009; 15: 573-9. |
| [42] | Кин Д.Р., Сакаи Л.Й., Бахингер HP, Burgeson RE. Коллаген типа III может присутствовать на полосчатых коллагеновых фибриллах независимо от их диаметра. J. Cell Biol 1987; 105: 2393-402. |
| [43] | King GJ, Keeling SD, Wronski TJ.Гистоморфометрическое исследование обновления альвеолярной кости при ортодонтическом перемещении зубов. Кость 1991; 12: 401-9. |
| [44] | Киркхэм Дж., Робинсон С., Смит А.Дж.. Влияние заболеваний пародонта на распределение сульфатных гликозаминогликанов в пародонте овец. Arch Oral Biol 1992; 37: 1031-7. |
| [45] | Киркхэм Дж., Робинсон С., Спенс Дж. А.. Сайт-специфические вариации биохимического состава пародонта здоровой овцы. Arch Oral Biol 1989; 34; 405-11. |
| [46] | Киркхэм Дж., Робинсон С., Спенс Дж. А.. Влияние пародонта («Разбитый рот») на распределение макромолекул матрикса в пародонте овцы. Arch Oral Biol 1991; 36: 257-63. |
| [47] | Коллар Э. Дж., Ламсден АГС. Морфогенез зуба: роль иннервации во время индукции и формирования паттерна. J Biol Buccale 1979; 7: 49-60. Дж., Ламсден АГС. Морфогенез зуба: роль иннервации во время индукции и формирования паттерна. J Biol Buccale 1979; 7: 49-60. |
| [48] | Коваши Ю., Жаккард Ф., Чимасони Г. Сулькулярные полиморфно-ядерные лейкоциты и десневой экссудат во время экспериментального гингивита у человека.J. Periodont Res 1980; 15: 151-8. |
| [49] | Кронфельд Р. Корональный цемент и коронковая резорбция. J Dent Res 1938; 17: 151-9., Apud Ten Cate AR. Роль эпителия в развитии, структуре и функции опорных тканей зуба. Устный доклад 1996; 2: 55-62. |
| [50] | Kusters ST, Kuijpers-Jagtman AM, Maltha JC. Экспериментальное исследование на собаках расположения транссептальных волокон между зубами, которые выросли в повернутых или не повернутых положениях.J Dent Res 1991; 70: 192-7. |
| [51] | Ланг Х., Шулер Н., Арнхольд С., Нолден Р., Мертенс Т. Формирование дифференцированных тканей in vivo популяциями клеток пародонта, культивированными in vitro . J. Dent Res 1995; 74: 1219-25. |
| [52] | Ларьява Х., Хаккинен Л., Рахемтулла Ф. Биохимический анализ протеогликанов тканей пародонта человека. Biochem J 1992; 284: 267-74. |
| [53] | Last KS, Donkin C, Embery G.Гликозаминогликаны в жидкости десневой щели человека во время ортодонтического движения. Arch Oral Biol 1988; 33: 907-12. |
| [54] | Lindhe J. Tratado de Periodontia Clínica e Implantologia Oral. 5ª Эдисан, Рио-де-Жанейро: Гуанабара-Куган, стр. 32, 2008 г. |
| [55] | Listgarten MA. Электронно-микроскопические особенности новообразованного эпителиального прикрепления после операции на десне. J. Periodont Res 1967; 2: 46-52. |
| [56] | Лю Д., Яо С., Пан Ф, Мудрый Г.Хронология и регуляция экспрессии гена RANKL в зубном фолликуле крысы.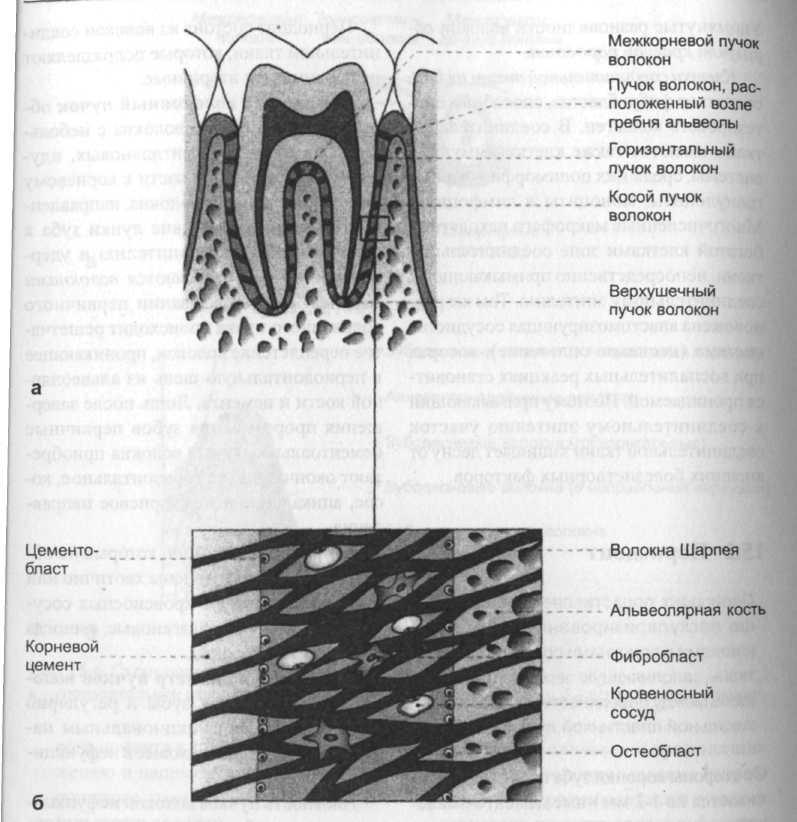 Eur J Oral Sci 2005; 113: 404-9. Eur J Oral Sci 2005; 113: 404-9. |
| [57] | Лю Д., Яо С., Wise GE. Влияние интерлейкина-10 на экспрессию генов остеокластогенных регуляторных молекул в зубном фолликуле крысы. Eur J Oral Sci 2006: 114: 42-9. |
| [58] | Луан X, Ито Y, Холлидей С., Уокер С., Дэниэл Дж., Галанг Т.М. и др. Ремоделирование тканей, опосредованное внеклеточным матриксом, после осевого перемещения зубов.J. Histochem Cytochem 2007; 55: 127-40. |
| [59] | Lukinmaa PL, Mackie EJ, Thesleff I. Иммуногистохимическая локализация матричных гликопротеинов-тенасцина и формы клеточного фибронектина, содержащей ED-последовательность, в постоянных зубах и пародонтальной связке человека. J. Dent Res 1991; 70: 19-26. |
| [60] | MacNeil RL, Somerman MJ. Молекулярные факторы, регулирующие развитие и регенерацию цемента. J. Periodont Res 1993a; 28: 550-9. |
| [61] | MacNeil RL, Thomas HF. Развитие мышиного пародонта . Роль базальной мембраны в формировании минерализованной ткани на развивающейся поверхности корневого дентина. J. Periodontol 1993b; 64: 95-102. |
| [62] | Masella RS, Мейстер М. Современные концепции биологии ортодонтического перемещения зубов. Am J Orthod Dentofac Orthop 2006; 129: 458-68. |
| [63] | Mazeland GRJ. Мукогингивальный комплекс в зависимости от высоты альвеолярного отростка и высоты нижней части передней части лица.J. Periodont Res 1980a; 15: 345-52. |
| [64] | Mazeland GRJ. Продольные аспекты ширины десны. J Periodontal Res. 1980b; 15: 429-33. |
| [65] | McKinney RV Jr., Steflik DE, Koth DL. Доказательства прикрепления соединительного эпителия к керамическим зубным имплантатам. Просвечивающая электронная микроскопия. J. Periodontol 1985; 56: 579-91. |
| [66] | Merzel J, Salmon C. Рост и моделирование / ремоделирование альвеолярной кости резца крысы.Anat Rec 2008; 291: 827-34. |
| [67] | Moxham BJ, Berkovitz BKB. Пародонтальная связка и физиологические движения зубов. В: Berkovitz BKB, Moxham BJ, Newman HN, eds. Пародонтальная связка в здоровье и болезнях. London: Mosby-Wolfe, pp. 183-210, 1995. |
| [68] | Nakata TM, Stepnick RJ, Zipkin I. Химия стоматологического цемента человека: влияние возраста и воздействия фтора на концентрацию золы. , фторид, кальций, фосфор и магний.J. Periodontol 1972; 43: 115-24. |
| [69] | Нараянан А.С., стр. RC. Биохимическая характеристика коллагенов, синтезируемых фибробластами нормальных и больных десен человека. J. Biol Chem., 1976; 251: 5464-71. |
| [70] | Нараянан А.С., стр. RC. Соединительные ткани пародонта. Краткое содержание текущей работы. Coll Rel Res 1983; 3: 33-64. |
| [71] | Нараянан А.С., Клагетт Дж. А., Пейдж RC. Влияние воспаления на распределение коллагена типов I, III, IV и V, а также триммера типа I и фибронектина в деснах человека.J Dent Res 1985; 64; 1111-6. |
| [72] | Оширо Т., Шиотани А., Шибасаки Ю., Сасаки Т. Индукция остеокластов в ткани пародонта во время экспериментального движения резцов у мышей с дефицитом остеопротегерина. Анат Рек 2002; 266: 218-25. |
| [73] | КПК Owens. Особенности минерализации корней премоляров у собак. Arch Oral Biol 1975; 20: 709-12. |
| [74] | КПК Owens. Ультраструктура эпителиального влагалища корня Хертвига во время раннего развития корня в премолярах у собак.Arch Oral Biol 1978; 23: 91-104. |
| [75] | Oyarzun-Droguett A. Ультрацитохимическая локализация анионных участков базальной пластинки в аппарате прикрепления эпителия крысы.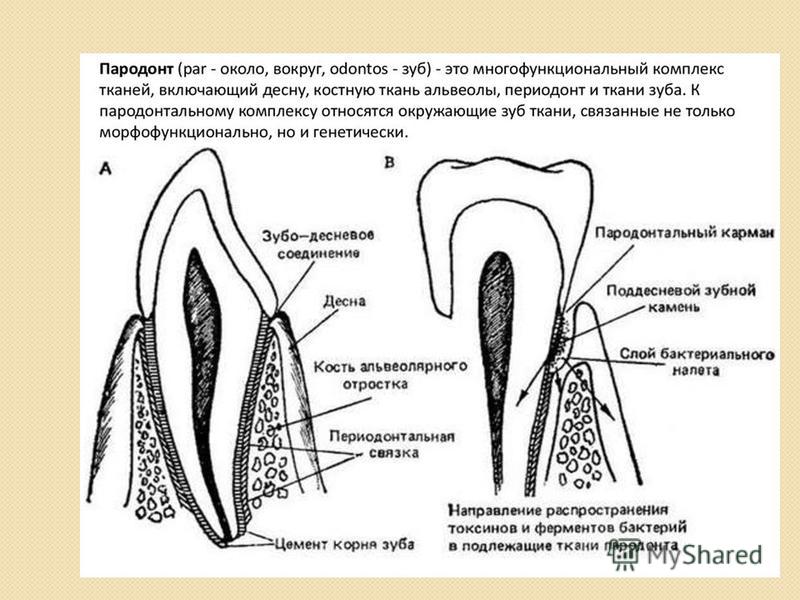 J. Periodont Res 1992; 27: 256-63. J. Periodont Res 1992; 27: 256-63. |
| [76] | Палмер Р.М., Лаббок М.Дж. Мягкие соединительные ткани десны и периодонтальной связки: уникальны ли они? Устный доклад 1995; 1: 230-7. |
| [77] | Пэйнтер К.Дж., Пуди Г. Исследование структуры, химической природы и развития цемента у крыс.Anat Rec 1958; 131: 233-51, apud Ten Cate AR. Роль эпителия в развитии, структуре и функции опорных тканей зуба. Устный доклад 1996; 2: 55-62. |
| [78] | Pearson CH, Gibson GJ. Протеогликаны периодонтальной связки и кожи крупного рогатого скота. Встречаемость различных гибридно-сульфатированных галактозааминогликанов в разных протеогликанах. Biochem 1982; 201: 27-37. |
| [79] | Pearson CH, Pringle GA. Химические и иммунохимические характеристики протеогликанов в десне и пульпе зуба крупного рогатого скота.Arch Oral Biol 1986; 31: 541-548. |
| [80] | Perry ME. Специализированная структура криптепителия небной миндалины человека и его функциональное значение. Дж. Анат 1994; 185: 111-27. |
| [81] | Полсон А.М., Субтельный Д.Д., Мейтнер ЮЗ, Яд AP, Соммерс EW, Икер ХП, Рид BE. Долгосрочный статус пародонта после ортодонтического лечения. Am J Orthod Dentofac Orthop 1988; 93: 51-8. |
| [82] | Potter-Perigo S, Prather P, Baker C, Altman LC, Wight TN.Частичная характеристика протеогликанов, синтезируемых эпителиальными клетками десен человека в культуре. Журнал Periodont Res 1994; 28: 81-91. |
| [83] | Рейтан К. Перестройка тканей при сохранении ортодонтически повернутых зубов. Am J Orthod 1959; 29: 105-13. |
| [84] | Рейтан К. Клинические и гистологические наблюдения за перемещением зубов во время и после ортодонтического перемещения. Am J Orthod 1967; 53: 721-45.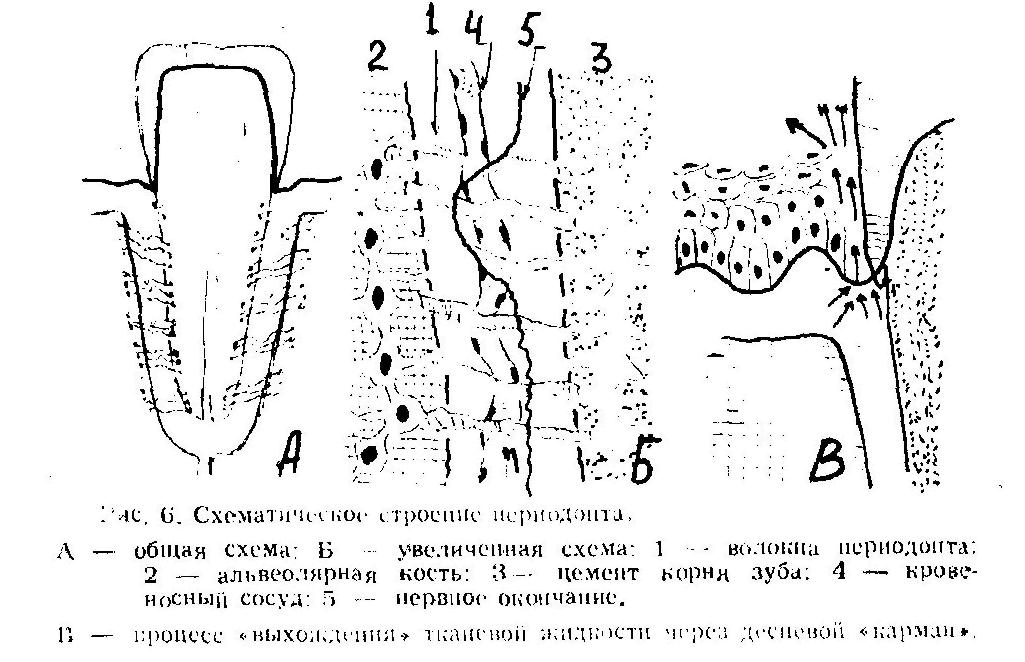 |
| [85] | Рейтан К.Биомеханические принципы и реакции. В кн .: Современные ортодонтические концепции и методы. Graber TM и Swain BF eds., Сент-Луис: CV Mosby, стр. 101-92, 1985. |
| [86] | Ren Y, Maltha JC, Stokroos L, Liem RSB, Kuijpers-Jagtman AM. Возрастные изменения площади поверхности пародонтальной связки при приложении силы. Angle Orthod 78: 1000-5, 2008. |
| [87] | Ricketts RM. Перспективы клинического применения цефалометрии: первые пятьдесят лет.Угол Ортод 1981; 5: 115-50. |
| [88] | Саарио М., Айнамо А., Маттила К., Айнамо Дж. Ширина прикрепленной десны, определяемой рентгенологически, над постоянными зубами у детей. J. Clin Periodontol 1994; 21: 666-9. |
| [89] | Saffar JL, Lasfargues JJ, Cherruau M. Альвеолярная кость и альвеолярный отросток: лунка, которая никогда не бывает стабильной. Пародонтология 2000 1997; 13: 76-90. |
| [90] | Сайто И., Ватанабэ О, Кавахара М., Игараси Й., Ямамура Т., Шимоно М.Межклеточные контакты и барьер проницаемости в соединительном эпителии. Исследование с замораживанием-переломом и тонкими срезами. J. Periodont Res 1981; 16: 467-80. |
| [91] | Schroeder HE. Количественные параметры раннего воспаления десен человека. Arch Oral Biol 1970; 15: 383-400. |
| [92] | Schroeder HE. Трансмиграция и инфильтрация лейкоцитов в соединительный эпителий человека. Helv Odontol Acta 1973; 17: 6-18. |
| [93] | Schroeder HE, Listgarten MA.Тонкая структура развивающегося эпителиального прикрепления зубов человека. Монографии по биологии развития. Каргер: Базель, т. 2, 1977. |
| [94] | Schroeder HE, Listgarten MA. Десневые ткани: архитектура пародонтальной защиты.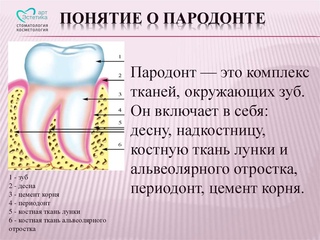 Пародонтология 2000 1997; 13: 91-120. Пародонтология 2000 1997; 13: 91-120. |
| [95] | Selvig KA, Selvig SK. Минеральное содержание человеческого и тюленьего цемента. J Dent Res 1962; 41: 624-32. |
| [96] | Seo BM, Miura M, Gronthos S, Bartold PM, Batouli S, Brahim J, et al.Исследование мультипотентных постнатальных стволовых клеток пародонтальной связки человека. Ланцет 2004; 364: 149-55. |
| [97] | Seo BM, Miura M, Sonoyama W., Coppe C, Stanyon R, Shi S, et al. Восстановление функциональных постнатальных стволовых клеток из криоконсервированной пародонтальной связки человека. J Dent Res 2005; 84: 907-12. |
| [98] | Шибутани Т., Мурахаши Ю., Иваяма Ю. Иммуногистохимическая локализация хондроитинсульфата и дерматансульфат протеогликана в соединительной ткани десен человека.Журнал Periodont Res 1989; 24: 310-3. |
| [99] | Sodek J. Сравнение скоростей синтеза и оборота коллагеновых и неколлагеновых белков в тканях и коже пародонта взрослых крыс с использованием в микроанализе. Arch Oral Biol 1977; 22: 655-65. |
| [100] | Содек Дж. Оборот коллагена в периодонтальной связке. В кн .: Биология движения зубов. Norton AL и Burstone CJ ed., Boca Raton: CRC Press, pp. 157-81, 1989. |
| [101] | Svoboda ELA, Shiga A, Deporter DA.Серологический анализ фагоцитоза коллагена фибробластами в трех мягких соединительных тканях с различной скоростью обмена коллагена. Анат Рек 1981; 199: 473-80. |
| [102] | Takahashi I, Onodera K, Nishimura M, Mitnai H, Sasano Y, Mitani H. Экспрессия генов желатиназ и тканевых ингибиторов металлопротеиназ в тканях пародонта во время ортодонтического перемещения зубов. J Mol Histol 2006; 37: 333-42. |
| [103] | Таката Т., Никаи Х, Мияути М.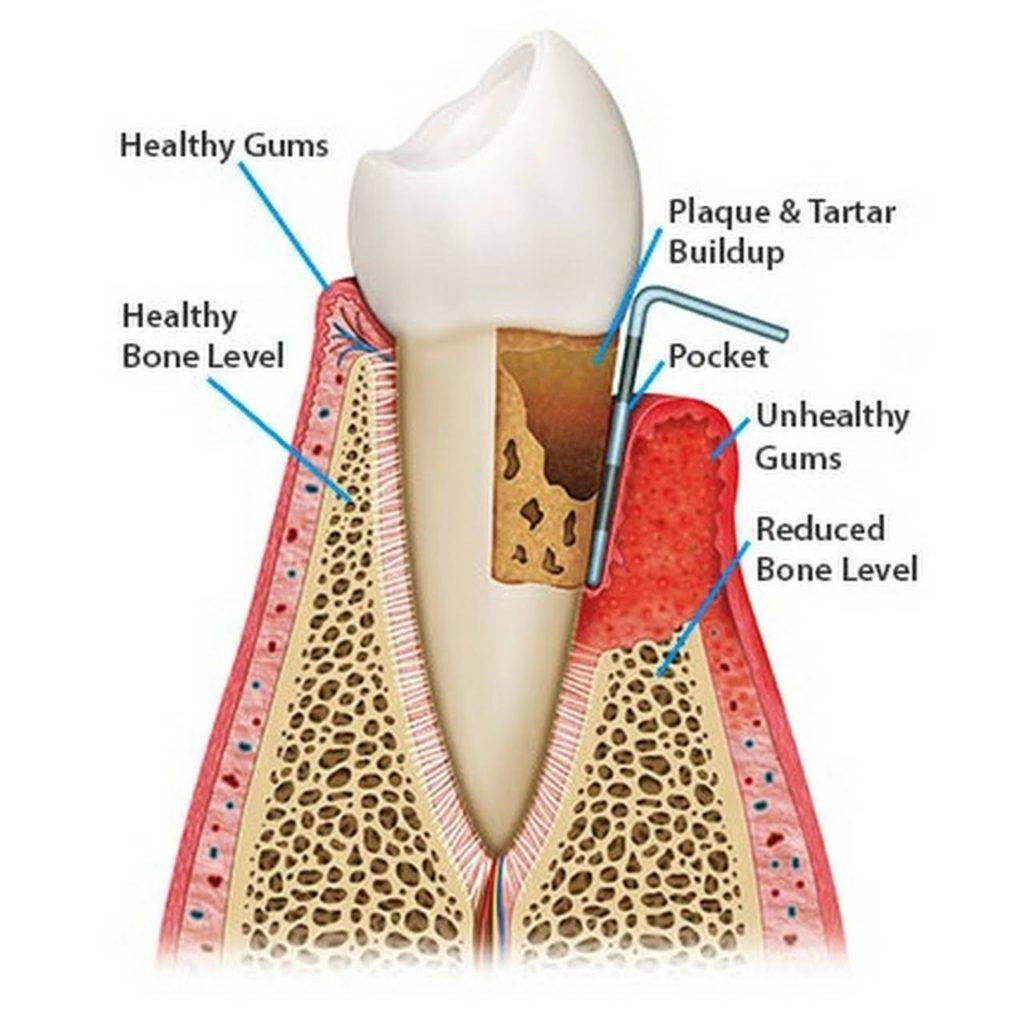 , Ито Х, Кобаяси Дж., Иджухин Н.Связывание лектином эпителия десен крысы. J. Periodont Res 1990; 25: 151-5. , Ито Х, Кобаяси Дж., Иджухин Н.Связывание лектином эпителия десен крысы. J. Periodont Res 1990; 25: 151-5. |
| [104] | Танне К., Йошида С., Кавата Т., Сасаки А., Нокс Дж., Джонс М.Л. Оценка биомеханической реакции зуба и пародонта на ортодонтические силы у подростков и взрослых. Br J Orthod 1998; 25: 109-15. |
| [105] | Temple TR, Snyderman R, Jordan HV, Mergenhagen SE. Факторы из слюны и бактерий полости рта, хемотаксические для полиморфноядерных лейкоцитов: их возможная роль в воспалении десен.J. Periodontol 1970; 41: 71-80. |
| [106] | Тен Кейт А.Р., Миллс С., Соломон Г. Развитие пародонта. Трансплантация и авторадиографическое исследование. Анат Рек 1971; 170: 365-79. |
| [107] | Ten Cate AR. Морфологические исследования фиброцитов соединительной ткани, претерпевающих быстрое ремоделирование. Дж. Анат 1972; 112: 401-14. |
| [108] | Ten Cate AR. Формирование опорной кости в сочетании с периодонтальной организацией в мыши.Archs Oral Biol 1975; 20: 137-8. |
| [109] | Ten Cate AR. Тонкое структурное исследование коронарного и корневого дентиногенеза у мышей. Наблюдения за так называемыми «волокнами фон Корфа». Дж. Анат 1978; 125: 183-97. |
| [110] | Ten Cate AR. Гистология полости рта: развитие, структура и функции. 4-е издание. Сент-Луис: Мосби, стр. 53, 1994. |
| [111] | Ten Cate, AR. Экспериментальное исследование одонтогенеза.Инт Дж. Дев Биол 1995; 39: 5-11. |
| [112] | Ten Cate AR. Роль эпителия в развитии, структуре и функции опорных тканей зуба. Устный доклад 1996; 2: 55-62. |
| [113] | Ten Cate AR, Deporter DA, Freeman E. Роль фибробластов в ремоделировании периодонтальной связки во время физиологического движения зубов. Am J Orthod 1976; 69: 155-68. Am J Orthod 1976; 69: 155-68. |
| [114] | Ten Cate AR. Развитие пародонта — подразделения, производное в значительной степени эктомезенхимы.Периодонтол 2000 1997; 13: 9-19. |
| [115] | Thomas HF. Формирование корня. Int J Dev Biol 1995; 39: 231-7. |
| [116] | Thomas HF, Kollar EJ. Дифференциация одонтобластов в привитых рекомбинациях эпителиального влагалища мышей и мезенхимы зубов. Arch Oral Biol 1989; 34: 27-35. |
| [117] | Цубота М., Сасано И., Такахаши И., Кагаяма М., Шимаучи Х. Экспрессия мРНК ММР-8 и ММР-13 в периодонте крысы во время прорезывания зубов.J Dent Res 2002; 81: 673-8. |
| [118] | Tuncer BB, Ozmeric N, Tuncer C, Teoman I, Cakilci B, Yucel A. Уровни интерлейкина-8 во время движения зубов. Угол Ортод 2005; 75: 539-44. |
| [119] | Waddington RJ, Embery G. Структурная характеристика протеогликанов альвеолярных костей человека. Conn Tiss Res 1991; 36: 859-66. |
| [120] | Wang HM, Nanda V, Rao LG, Melcher AH, Heersche JNM, Sodek J. Специфическая иммуногистохимическая локализация коллагена типа III в тканях пародонта свиней с использованием пероксидазно-антипероксидазного метода.J. Histochem Cytochem 1980; 28: 1215-23. |
| [121] | Wiebkin OW, Thonard JC (1981). Локализация мукополисахаридов в гингивалепителии. Журнал Periodont Res 1981; 16: 600-10. |
| [122] | Wiesmanm HP, Mever U, Plate U, Höhling HJ. Аспекты минерализации коллагена в формировании твердых тканей. Int Rev Cytol 2005; 242: 121-56. |
| [123] | Wingard CE, Bowers GM. Влияние опрокидывания резцов на лицевую кость у обезьян.J. Periodontol 1976; 47: 450-4. |
| [124] | Wise GE, Lumpkin SJ, Huang H, Zhang Q.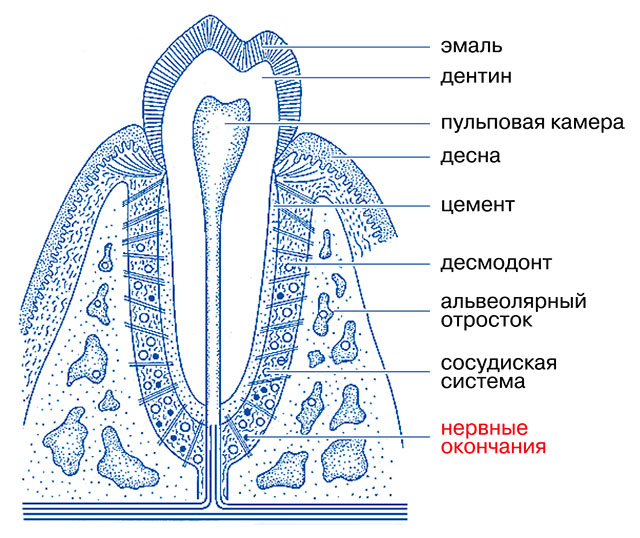 Остеопротегерин и остеокласты, фактор дифференцировки при прорезывании зубов. J Dent Res 2000; 79: 1937-42 Остеопротегерин и остеокласты, фактор дифференцировки при прорезывании зубов. J Dent Res 2000; 79: 1937-42 |
| [125] | Wise GE, Yao S, Odgren PR, Pan F. Регулирование CSF-1 остеокластогенеза при прорезывании зубов. J Dent Res 2005; 84: 837-41. |
| [126] | Wise GE, King GJ. Механизмы прорезывания зубов и ортодонтического перемещения зубов.J Dent Res 2008; 87: 414-34. |
| [127] | Вольфрам К., Эгельберг Дж., Хорнбакл С., Оливер Р., Ратбун Э. Влияние процедур чистки зубов на глубину десневой борозды. J. Periodont Res 1974; 9: 44-9. |
| [128] | Ямаширо Т., Таммерс М., Теслефф И. Экспрессия костных морфогенетических белков и генов Msx во время формирования корня. J Dent Res 2003; 82: 172-6. |
определение пародонта в Медицинском словаре
связка
[lig´ah-ment] 1. полоса из фиброзной ткани, соединяющая кости или хрящи, служащая для поддержки и укрепления суставов. См. Также растяжение связок.2. двойной слой брюшины, простирающийся от одного висцерального органа к другому.
3. шнуровидные остатки трубчатых структур плода, нефункциональные после рождения. прил., прил. связок.
добавочная связка одна, которая укрепляет или поддерживает другую.
arcuate l’s дугообразные связки, которые соединяют диафрагму с нижними ребрами и первым поясничным позвонком.
широкая связка матки широкая складка брюшины, поддерживающая матку, идущая со стороны матки до стенки таза.
капсульная связка фиброзный слой суставной капсулы.
коническая связка заднемедиальная часть клювовидно-ключичной связки, идущая от клювовидного отростка до нижней поверхности ключицы.
клювовидно-ключичная связка связка, соединяющая клювовидный отросток лопатки и акромиальный конец ключицы, состоящая из двух связок, конической и трапециевидной.
реберно-поперечная связка три связки (латеральная, средняя и верхняя), соединяющие шейку ребра с поперечным отростком позвонка.
крестообразные связки колена более или менее крестообразные связки, одна передняя и одна задняя, которые отходят от бедренной кости и проходят через межмыщелковое пространство для прикрепления к большеберцовой кости.Крестообразные связки колена. From Jarvis, 2000.
серповидная связка печени серповидная сагиттальная складка брюшины, которая помогает прикрепить печень к диафрагме и разделяет правую и левую доли печени.Называется также широкой связкой печени.
желудочно-селезеночная связка брюшная складка, проходящая от большой кривизны желудка до ворот селезенки.
Связка Гимберната мембрана, основание которой расположено непосредственно латеральнее бедренного кольца, одна сторона прикреплена к паховой связке, а другая — к грудной линии лобка. Называется также лакунарной связкой.
плечевой кости полос, обычно три, на внутренней поверхности суставной капсулы плечевой кости, идущие от суставной губы до анатомической шейки плечевой кости.
Связка Генле латеральное расширение латерального края прямой мышцы живота, которая прикрепляется к лобковой кости.
паховая связка фиброзная связка, идущая от передней верхней ости подвздошной кости до лобковой ости; называется также связкой Поупарта.
intracapsulary l — связок суставной капсулы, которые находятся внутри капсулы.
лакунарная связка связка Гимберната.
Связка Лисфранка фиброзная связка, идущая от медиальной клиновидной кости до второй плюсневой кости.
Связка Локвуда поддерживающая оболочка, поддерживающая глазное яблоко.
медиальная связка большая веерообразная связка на медиальной стороне голеностопного сустава.
l’s мениско-бедренной кости две небольшие фиброзные связки коленного сустава, прикрепленные к латеральному мениску, одна (передняя) идет к передней крестообразной связке, а другая (задняя) к медиальному мыщелку бедра.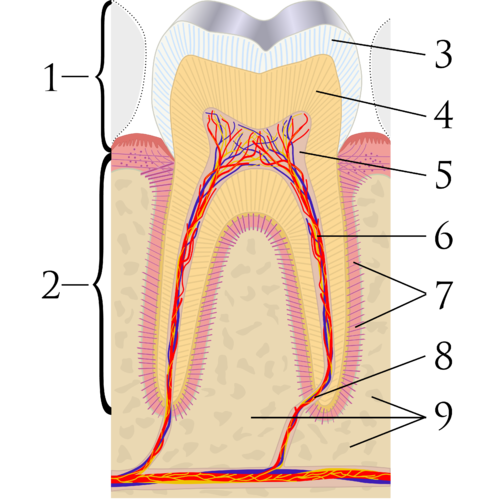
почечно-ободочная связка фасцикулы от жировой капсулы почки, переходящие с правой стороны к задней стенке восходящей ободочной кишки и с левой стороны к задней стенке нисходящей ободочной кишки.
затылочная связка широкая фиброзная сагиттальная перегородка примерно треугольной формы в задней части шеи, разделяющая правую и левую стороны.
связка надколенника продолжение центральной части сухожилия четырехглавой мышцы бедра дистальнее надколенника, идущее от надколенника до бугристости большеберцовой кости; также называется сухожилием надколенника.
грудная связка сильное апоневротическое латеральное продолжение лакунарной связки по грудной линии лобка.
пародонтальная связка соединительнотканная структура, которая окружает корни зубов и удерживает их на месте в зубных альвеолах.
легочная связка вертикальная складка, идущая от ворот к основанию легкого.
ромбовидная связка связка, соединяющая хрящ первого ребра с нижней поверхностью ключицы.
круглая связка бедренной кости широкая связка, отходящая от жировой подушки вертлужной впадины и прикрепляемая к головке бедренной кости.
круглая связка печени фиброзный тяж от пупка до переднего края печени.
круглая связка матки фиброзно-мышечная связка, прикрепленная к матке рядом с маточной трубой, проходящая через брюшное кольцо и в большую губу.
селезеночная связка брюшная складка, которая проходит от диафрагмы к вогнутой поверхности селезенки.
поддерживающая связка подмышечной впадины слой, восходящий от подмышечной фасции и охватывающий меньшую грудную мышцу.
шовная связка полоса фиброзной ткани между противоположными костями шовной нити или неподвижного сустава.
сухожильно-вертельная связка часть капсулы тазобедренного сустава.
поперечная плечевая связка полоса волокон, перекрывающая межбубчатую борозду плечевой кости и удерживающих сухожилие в бороздке.
трапециевидная связка переднебоковая часть клювовидно-ключичной связки, идущая от верхней поверхности клювовидного отростка до трапециевидной линии ключицы.
пупочная связка, медиальная фиброзный канатик, остатки облитерированной пупочной артерии, идущие краниально вдоль мочевого пузыря к пупку.
utero-lvic l’s Расширения мышечной ткани в широкой связке матки, расходящиеся от фасции над внутренней запирательной мышцей в сторону матки и влагалища.
маточно-крестцовая связка часть утолщения висцеральной фасции таза рядом с шейкой матки и влагалищем; называется также связкой Пети.
пузырно-маточная связка связка, которая простирается от передней поверхности матки до мочевого пузыря.
вестибулярная связка мембрана, идущая от щитовидного хряща спереди до переднебоковой поверхности черпаловидного хряща сзади; называется также желудочковой связкой.
голосовая связка эластическая тканевая мембрана, идущая от хряща щитовидной железы спереди до голосового отростка черпаловидного хряща сзади.
Связка Вейтбрехта небольшая связка, простирающаяся от локтевого бугорка до лучевой кости.
Энциклопедия и словарь Миллера-Кина по медицине, сестринскому делу и смежным вопросам здравоохранения, седьмое издание. © 2003 Saunders, принадлежность Elsevier, Inc. Все права защищены.
Анатомия пародонта — Periodontium
Пародонт включает специализированные ткани, которые поддерживают и окружают зубы. Эти ткани поддерживают зубы в нижнечелюстных и верхнечелюстных костях.Слово периодонт происходит от греческих терминов пери, что переводится как «вокруг» и odont, что переводится как «зуб». В буквальном смысле это означает то, что «вокруг зуба». Стоматологическая специальность, специализирующаяся на уходе за этими тканями и их обслуживании, — это пародонтология. Пародонт обеспечивает зубам поддержку, необходимую для поддержания их нормального функционирования. В состав пародонта входят четыре компонента:
В состав пародонта входят четыре компонента:
- Десна
- Пародонтальная связка (PDL)
- Цемент
- Собственно альвеолярная кость
Каждый из этих компонентов уникален по своему расположению, архитектуре и биохимическим свойствам.Каждый из них адаптируется в течение срока службы конструкции. Например, когда зубы реагируют на поддерживаемые силы, кость резорбируется на стороне давления и добавляется на стороне растяжения. Таким же образом цемент адаптируется к износу на окклюзионных поверхностях зубов за счет апикального отложения. Пародонтальная связка (PDL) — это область с высокой подвижностью. Это позволяет зубу подвешиваться в альвеолярной кости и одновременно реагировать на действующие на него силы. Хотя он кажется статичным, и каждый компонент имеет определенные функции, каждый из компонентов функционирует как единое целое.
Ткани, присутствующие в периодонте, образуют вместе активную группу тканей. Альвеолярная кость окружена субэпителиальной соединительной тканью. Которая находится в десне. Эпителий десны покрывает соединительную ткань десны. Цемент, покрывающий корень зуба, затем соединяется с прилегающей кортикальной поверхностью альвеолярной кости. Это связано через альвеолярный гребень, горизонтальные и косые волокна периодонтальной связки.
Периодонт и внешние силы
Назначение пародонта — поддерживать зубы во время их использования. Он полагается на полученную стимуляцию, чтобы сохранить свою структуру. В результате существует постоянное состояние баланса между структурами пародонта и их внешними силами.
Альвеолярная кость, реагируя на внешние силы, находится в постоянном состоянии физиологического ремоделирования. Это определенно в ответ на полученные окклюзионные силы.Кость удаляется или рассасывается из областей, где она не нужна, и добавляется в области, где есть необходимость в дополнительной поддержке. Стенка розетки, например, отражает общую реакцию на эти постоянные внешние силы.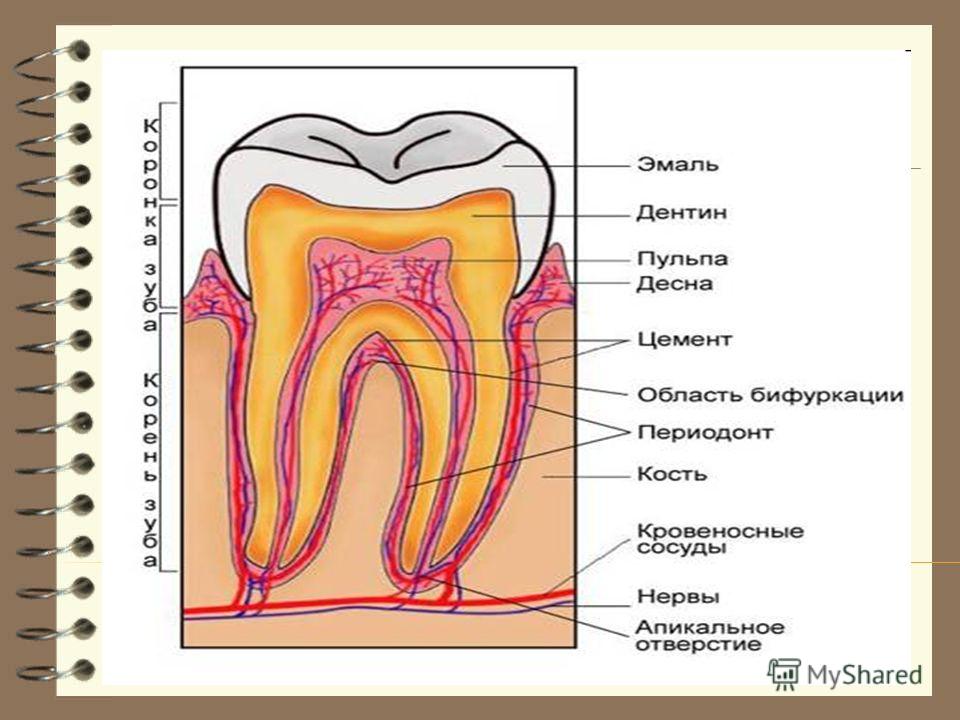 Новообразованный остеоид и остеобласты выстилают области, испытывающие напряжение. Это в дополнение к линиям сжатия, которые выстланы остеокластами. Эти действующие силы также влияют на количество, плотность и общее расположение трабекул. Трабекулы расположены внутри кости.Костные трабекулы выровнены на пути сжимающих и растягивающих напряжений. Их цель — обеспечить достаточное сопротивление окклюзионным силам с наименьшим количеством костной структуры. По мере того, как эти силы растут и увеличиваются, костные трабекулы продолжают увеличиваться в количестве и плотности. Кроме того, к соответствующим внешним поверхностям добавляется кость.
Новообразованный остеоид и остеобласты выстилают области, испытывающие напряжение. Это в дополнение к линиям сжатия, которые выстланы остеокластами. Эти действующие силы также влияют на количество, плотность и общее расположение трабекул. Трабекулы расположены внутри кости.Костные трабекулы выровнены на пути сжимающих и растягивающих напряжений. Их цель — обеспечить достаточное сопротивление окклюзионным силам с наименьшим количеством костной структуры. По мере того, как эти силы растут и увеличиваются, костные трабекулы продолжают увеличиваться в количестве и плотности. Кроме того, к соответствующим внешним поверхностям добавляется кость.
Пародонтальная связка (PDL) зависит от стимуляции, которая обеспечивается с помощью рутинной функции для сохранения своей собственной структуры. В физиологических пределах PDL способен противостоять повышенной функции за счет увеличения собственной ширины.Силы, превышающие эту адаптивную способность пародонта, в конечном итоге приводят к травме, называемой травмой от окклюзии. В тех случаях, когда окклюзионные силы уменьшаются, это приводит к атрофии PDL и ее истончению. Эта уникальная ситуация называется атрофией неиспользования.
Анатомия периодонта — Revise Dental
Знакомство с Periodontium
Чтобы понять, как поражается пародонт при пародонтозе, важно понимать основные структуры и функции каждой из тканей пародонта.
Периодонт — это термин, обозначающий сеть тканей вокруг зуба; каждый из которых является специализированным. Этот урок даст обзор анатомии и функций;
- Десна
- Альвеолярная кость
- Соединительная ткань десны
- Пародонтальная связка
- Цемент
Десна
Десна состоит из 3 различных типов эпителия;
- Сульфидный эпителий
- Соединительный эпителий
- Оральный эпителий
Десневой эпителий (SE) состоит из некератинизированных SSE и выстилает десневую борозду. Несмотря на то, что он находится очень близко к зубу, он не прикрепляет к поверхности зуба. Ретейджей нет. Бугристый эпителий апикально связан с соединительным эпителием.
Несмотря на то, что он находится очень близко к зубу, он не прикрепляет к поверхности зуба. Ретейджей нет. Бугристый эпителий апикально связан с соединительным эпителием.
Соединительный эпителий (JE) состоит из некератинизированных SSE и отвечает за прикрепление десны к зубу. Это происходит за счет особого типа прикрепления, включающего молекулы клеточной адгезии, называемые гемидесмосомами , и базальную пластинку, продуцируемую эпителиальными клетками.JE имеет толщину в корональной части , состоит из 20-30 ячеек и сужается на вершине до толщины в одну ячейку. JE прикрепляется апикально к цементно-эмалевому соединению у клинически здоровых людей.
Соединительный эпителий устроен иначе, чем бороздчатый эпителий, что приводит к другим характеристикам. JE на более проницаем, чем на бороздчатый эпителий, что означает, что жидкости, иммунные клетки и антимикробные продукты могут попадать в полость рта.Однако проницаемость является двунаправленной, что означает, что патогены, такие как бактерии и их продукты, могут нацеливаться на эту область. Это приводит к тому, что прилегающее пространство соединительной ткани инфильтрируется иммунными клетками, такими как нейтрофилы, лимфоциты и плазматические клетки, если возникает заболевание.
Эпителий полости рта (OE) состоит из ороговевших SSE и является видимой частью десны. Он образует физический непроницаемый барьер для бактерий полости рта. Базальный слой эпителия образует складки в соединительной ткани, что увеличивает площадь контакта поверхности между соединительной тканью и эпителием.Это известно как хребты ретэ.
Строение десневого эпителияСоединительная ткань десны
Соединительная ткань десны называется lamina propria . Собственная пластинка подразделяется на сосочковый и ретикулярный слои.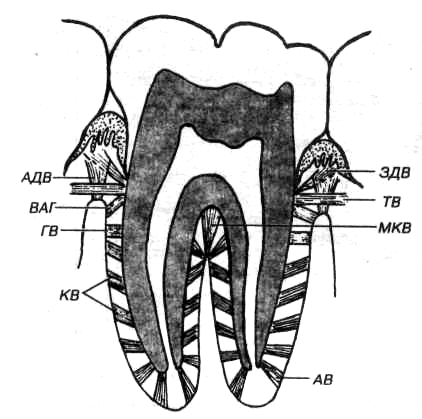 Важным компонентом соединительной ткани десны являются волокна десны ; это пучки коллагеновых волокон, которые лежат в основе основного вещества, фибробластов, кровеносных / лимфатических сосудов и нервной ткани.Жгуты волокон сгруппированы по происхождению, вводу и расположению. Четыре основных пакета:
Важным компонентом соединительной ткани десны являются волокна десны ; это пучки коллагеновых волокон, которые лежат в основе основного вещества, фибробластов, кровеносных / лимфатических сосудов и нервной ткани.Жгуты волокон сгруппированы по происхождению, вводу и расположению. Четыре основных пакета:
- Дентодесневые волокна
- Альвеоло-десневые волокна
- Круглые волокна
- Транссептальные волокна
Альвеолярная кость
Альвеолярная кость — это костный гребень, который удерживает зубы на своих местах, образуя лунки, также известные как альвеолярный отросток .
Стенки лунки состоят из плотной кости, называемой компактной костью , которая является несущей конструкцией. Эта кость также образует щечную и язычно-небную пластинки костей челюсти. Компактная кость — это место, где могут вставляться периодонтальные связки. На рентгенограммах эта кость образует плотную рентгеноконтрастную пленку вокруг зуба, называемую твердой оболочкой .
Между лунками и челюстной костью губчатая кость , которая состоит из трабекул.Кость трабекулы является основным местом обмена кальция. Оптимизирован для обеспечения максимальной поддержки при минимальной массе.
Альвеолярная кость — это динамическая ткань, способная к быстрому ремоделированию , которое опосредуется ее клеточными компонентами. Сюда входят остеобласты, остеоциты и остеокласты.
- Остеобласты синтезируют органический матрикс кости (остеоид) и контролируют его минерализацию. Затем они могут дифференцироваться внутри остеоцитов или подвергнуться апоптозу.
- Остеоциты находятся в лакунах.
 В их структуре видны клеточные отростки, называемые Canaliculi, которые обеспечивают связь между остеоцитами и остеобластами / другими клетками выстилки кости
В их структуре видны клеточные отростки, называемые Canaliculi, которые обеспечивают связь между остеоцитами и остеобластами / другими клетками выстилки кости - Остеокласты происходят из линии моноцитов / макрофагов. Эти клетки отвечают за резорбцию костей.
Пародонтальная связка (PDL)
Пародонтальная связка — это волокнистая соединительная ткань , которая соединяет цемент с альвеолярной костью. В его функции входят:
- Рассеивающие силы для предотвращения травматических окклюзионных нагрузок, вызывающих повреждение тканей зуба
- Формирование, поддержание и восстановление альвеолярной кости и цемента
- Механорецепторы участвуют в жевании
- Эти рецепторы отправляют сенсорную информацию для челюстных рефлексов
- PDL ширина, высота и качество определяют подвижность зуба
- Сохранение положения зуба
- Это означает, что он участвует в движении зуба, что очень важно в ортодонтии!
Структура периодонтальной связки состоит из внеклеточного матрикса , состоящего из множества волокон, таких как коллаген, и основного вещества, состоящего из клеток, кровеносных сосудов и нервов.Коллагеновые волокна в PDL организованы в пучки и названы в зависимости от их расположения и ориентации, в том числе:
- Наклонный
- Горизонтальный
- Апикальный
- Межкорневой — присутствует в многокорневых зубах
- Альвеолярный гребень
Цемент
Цемент — это бессосудистая минерализованная ткань, которая покрывает корневой дентин. Считается, что цемент постоянно откладывается на протяжении жизни , и его можно подразделить в зависимости от его клеточного содержания; в том числе клеточный и бесклеточный цемент.
 Быстропрогрессирующий периодонтит.
Быстропрогрессирующий периодонтит.
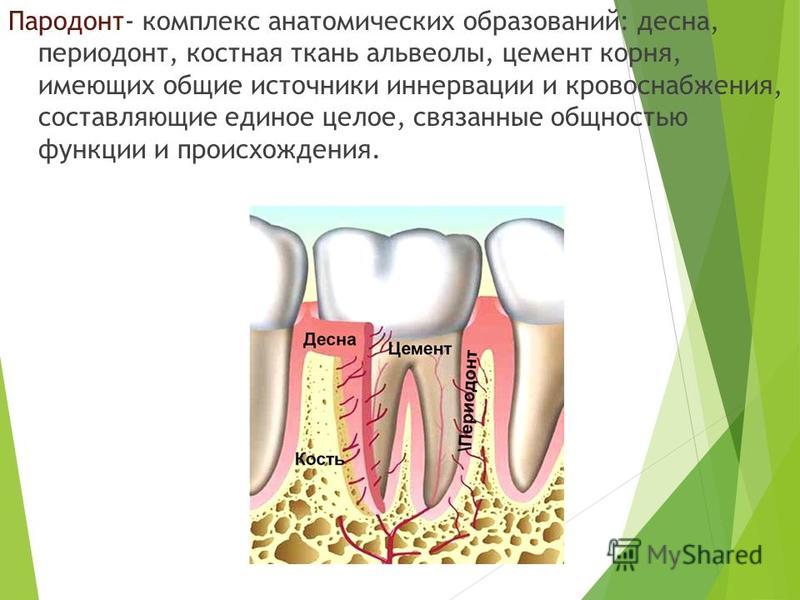 В здоровом рту это обычно острие и заполняет межзубное пространство.
В здоровом рту это обычно острие и заполняет межзубное пространство. В их структуре видны клеточные отростки, называемые Canaliculi, которые обеспечивают связь между остеоцитами и остеобластами / другими клетками выстилки кости
В их структуре видны клеточные отростки, называемые Canaliculi, которые обеспечивают связь между остеоцитами и остеобластами / другими клетками выстилки кости