Как выглядит амбулаторная карта: Об амбулаторной карте
Об амбулаторной карте
В связи с часто возникающими вопросами по поводу порядка хранения амбулаторных карт информируем о том, что медицинская карта амбулаторного больного является основным первичным медицинским документом больного, лечащегося амбулаторно или на дому, и заполняется на всех больных при первом обращении за медицинской помощью в данное лечебное учреждение. Медицинская карта амбулаторного больного является собственностью поликлиники и хранится в регистратуре, на руки пациенту не выдается. Выписку из амбулаторной карты, результаты анализов для консультации в другом ЛПУ можно получить у вашего врача. Копия амбулаторной карты (или в исключительных случаях сама амбулаторная карта) может быть выдана по письменному заявлению на имя главного врача в срок не более 3 рабочих дней.
Основание:
- Федеральный Закон №323-ФЗ от 21.11.2011 «Об основах охраны здоровья граждан в Российской Федерации» глава 4 статья 22
- Приказ Министерства здравоохранения и социального развития Российской Федерации N 255 от 22.11.2004 «О порядке оказания первичной медико-санитарной помощи гражданам, имеющим право на получение набора социальных услуг»
- Письмо Минздравсоцразвития РФ N734/МЗ-14 от 4.04.2005 «О порядке хранения амбулаторной карты»
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ
РОССИЙСКОЙ ФЕДЕРАЦИИ
ДЕПАРТАМЕНТ РАЗВИТИЯ МЕДИЦИНСКОЙ ПОМОЩИ
И КУРОРТНОГО ДЕЛА
ПИСЬМО
от 4 апреля 2005 г. N 734/МЗ-14
О ПОРЯДКЕ ХРАНЕНИЯ АМБУЛАТОРНОЙ КАРТЫ
Департамент развития медицинской помощи и курортного дела рассмотрел письмо о порядке хранения и передачи «Медицинской карты амбулаторного больного» — учетная форма N 025/у-04 (далее — Карта) (утверждена Приказом Минздравсоцразвития России от 22.11.2004 N 255), хранится в регистратуре: в поликлиниках по участкам и в пределах участков по улицам, домам, квартирам; в центральных районных больницах и сельских амбулаториях — по населенным пунктам и алфавиту.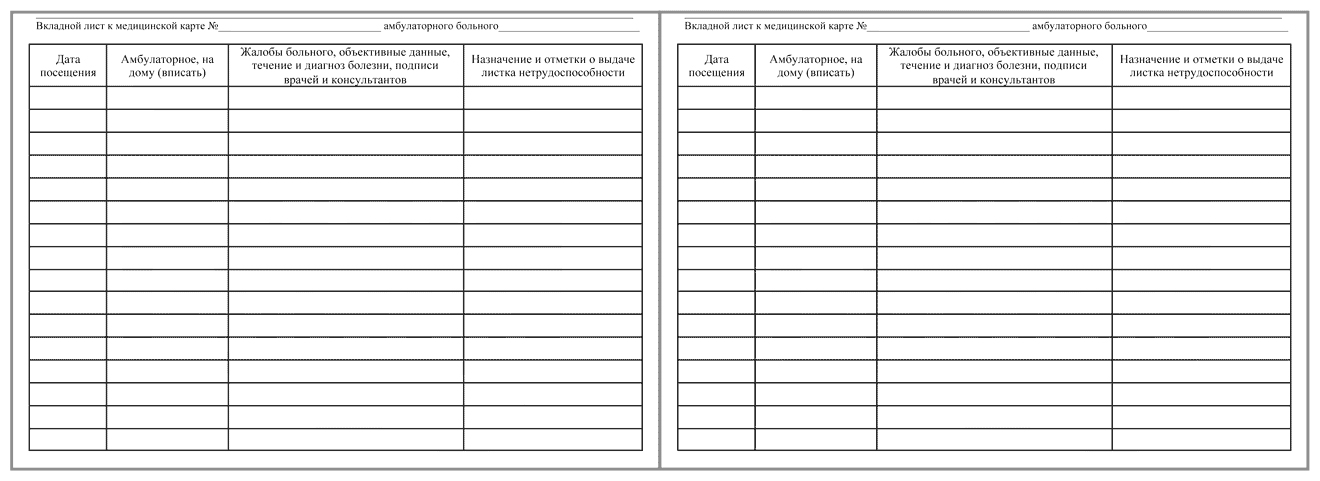
В случае госпитализации больного в стационар, объединенный с поликлиникой, Карта передается в стационар и хранится в медицинской карте стационарного больного. После выписки больного из стационара или его смерти медицинская карта амбулаторного больного с эпикризом лечащего врача стационара возвращается в поликлинику. Медицинские карты умерших изымаются из действующей картотеки и передаются в архив лечебного учреждения, где хранятся 25 лет.
Заместитель
Директора Департамента
Е.П.КАКОРИНА
Медкарта (медицинская карта) должна храниться в поликлинике
Почему медкарта должна храниться в поликлинике
Потому, что так считают в Минздраве.
Медицинская карта пациента (далее медкарта) хранится в лечебном учреждении, которое осуществляет лечение амбулаторного или стационарного больного. Ведение медицинской карты является обязательным во всех случаях обращения гражданина за врачебной помощью.
Считается, что медкарта на руки выдается только по требованию самого пациента или его доверенного лица, действующего на основании удостоверенной в установленном законом порядке доверенности.
Однако в действительности положение пациента оказывается не таким простым, как кажется на первый взгляд. Дело в том, что в настоящее время не существует ни одного нормативного акта, который бы прямо предусматривал выдачу такой карты самому гражданину.
Так, согласно ч. 4 ст. 31 Основ законодательства РФ Об охране здоровья граждан пациент имеет право непосредственно знакомиться с медицинской документацией, отражающей состояние его здоровья, и получать консультации по ней у других специалистов. По требованию гражданина ему предоставляются копии медицинских документов, в том числе и указанной карты.
Согласно Письму Минздравсоцразвития РФ от 04.04.2005 N 734/МЗ-14 “О порядке хранения амбулаторной карты” выдача медицинских карт на руки пациенту возможна вообще только с разрешения главного врача учреждения. Таким образом, из право пациента поставлены в прямую подчинено праву главного врача. Мотивами отказа в выдаче такой карты на руки, чаще всего, являются ссылки на то, что:
1)медкарта должна храниться в лечебном учреждении;
2) содержащаяся в карте информация составляет врачебную тайну,
3) опасность ее потери и даже ее подделки в период нахождения на руках у пациента.
При этом совершенно игнорируется тот факт, что утеря медицинской карты в случае выдачи ее на руки лишает истца ссылаться на ее данные.
С введением электронных медицинских карт, получить мед карту на руки стало еще сложнее. Электронную медицинскую карту забрать технически не представляется возможным, а можно получить лишь ее копию. Порядок же ведения и хранения медицинских карт в электронном виде определяется медицинской организацией самостоятельно.
Вероятность отказа многократно возрастает, если у гражданина есть обоснованные предположения считать действия врачебного персонала незаконными.
В такой ситуации возникает вопрос о том, как же правильно действовать, если Вам не выдают медицинскую карту на руки, чтобы наиболее простым и быстрым способом получить полный доступ до мед документации с целью проведения оценки качества оказания медицинской помощи.
Бытует мнение, что получить медицинскую карту на руки будет проще через адвокатский запрос. Однако, как показывает практика адвоката, этот путь не является самым эффективным. Особенно, если речь идет о получении мед карты из психиатрического диспансера. Срок ответа на адвокатский запрос составляет до 30 дней, ответственность лечебного учреждения за нарушение указанного срока не предусмотрена.
ПИСЬМО МИНЗДРАВСОЦРАЗВИТИЯ РФ ОТ 04.04.2005 N 734/МЗ-14 “О ПОРЯДКЕ ХРАНЕНИЯ АМБУЛАТОРНОЙ КАРТЫ”
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ДЕПАРТАМЕНТ РАЗВИТИЯ МЕДИЦИНСКОЙ ПОМОЩИ И КУРОРТНОГО ДЕЛА
ПИСЬМО 4 апреля 2005 г. N 734/МЗ-14
О ПОРЯДКЕ ХРАНЕНИЯ АМБУЛАТОРНОЙ КАРТЫ
Департамент развития медицинской помощи и курортного дела рассмотрел письмо о порядке хранения и передачи “Медицинской карты амбулаторного больного” – учетная форма N 025/у-04 (далее – Карта) (утверждена Приказом Минздравсоцразвития России от 22.11.2004 N 255), хранится в регистратуре: в поликлиниках по участкам и в пределах участков по улицам, домам, квартирам; в центральных районных больницах и сельских амбулаториях – по населенным пунктам и алфавиту. Карты граждан, имеющих право на получение набора социальных услуг, маркируются литерой “Л”.
В случае госпитализации больного в стационар, объединенный с поликлиникой, Карта передается в стационар и хранится в медицинской карте стационарного больного. После выписки больного из стационара или его смерти медицинская карта амбулаторного больного с эпикризом лечащего врача стационара возвращается в поликлинику. Медицинские карты умерших изымаются из действующей картотеки и передаются в архив лечебного учреждения, где хранятся 25 лет.
Выдача медицинских карт на руки пациенту возможна только с разрешения главного врача учреждения.
Заместитель Директора Департамента
Е. П. КАКОРИНА
В Министерстве здравоохранения и соцразвития России объяснили, что, в соответствии с приказом Министерства здравоохранения и социального развития РФ от 22.11.2004 г. № 255, медицинская карта амбулаторного больного хранится в регистратуре. Поскольку карта является юридическим документом, она не должна выдаваться на руки пациенту.
Все необходимые выписки из медкарты больного должен делать участковый или лечащий врач-терапевт бесплатно (!), даже если вы обслуживаетесь по полису добровольного медстрахования. Если вам отказываются давать выписку, ссылайтесь на ст. 31 ОЗ РФ, где прописано, что человек имеет право на информацию о состоянии своего здоровья. В любой момент вам обязаны бесплатно выдать карту на руки, чтобы вы могли на месте ознакомиться с документом и самостоятельно сделать необходимые выписки.
Кстати, выдача медкарты на руки пациенту возможна только с разрешения главного врача учреждения и только лично тому человеку, чьё имя указано на карте.
Пациенты смогут сразу после приема ознакомиться с записями врача
Фото: Google Images
- 27 ноября 2016 года вступил в силу приказ Минздрава, по которому врачи по просьбе больного должны показывать ему записи, которые сделали во время приема. Получить на руки свои медицинские карты пациенты смогут в течение 30 дней, а ознакомиться с ними можно будет в специально отведенном помещении. Эксперты говорят, что 30 дней — слишком долгий срок, если речь о необходимости проверить правильность диагноза. Но возможность сразу прочесть записи врача — это большой шаг в сторону соблюдения прав пациента.
Министерство здравоохранения издало новый приказ, регулирующий доступ пациентов в своей медицинской информации. Теперь люди смогут на законной основе прочитать те записи, которые врач сделал на приеме, сразу после окончания консультации. Если же им потребуется получить свою медицинскую карту на руки — необходимо будет обратиться в нужное учреждение здравоохранения с запросом, и в течение 30 дней информацию обязаны будут предоставить. Изучать свои данные пациент должен будет лично, а если он недееспособен или не достиг совершеннолетия — ознакомиться с информацией смогут также законные представители пациента.
Изучать свои данные пациент должен будет лично, а если он недееспособен или не достиг совершеннолетия — ознакомиться с информацией смогут также законные представители пациента.
Приказ вступил в силу с 27 ноября 2016 года, однако эксперты уже высказываются о новом документе скептически. Член общественного совета Минздрава Сергей Лазарев заявил, что за 30 дней сотрудники учреждения здравоохранения смогут исправить все возможные недочеты в карте, которые пациент иначе бы нашел. Его поддержал руководитель «Лиги защитников пациентов» Александр Саверский, который отметил, что хотя записи в карте и делают медики, но сами медицинские данные принадлежат больным, которые должны иметь возможность ознакомиться с ними в день обращения. Он уточнил, что случаются ситуации, когда информация может потребоваться срочно — например, для получения второго мнения в другой медицинской организации. Нововведение, касающееся возможности просмотра записей врача после приема, эксперты в целом одобрили, однако Александр Саверский заявил, что этого недостаточно — по его мнению, чтобы избежать конфликтов, нужно ввести в практику обязательность подписи пациента, которой он будет удостоверять, что с лечением ознакомлен и согласен.
Еще один пункт приказа регулирует физический доступ к информации — теперь учреждения здравоохранения обязаны будут предоставить пациенту или его законному представителю отдельную комнату, где он сможет прочитать записи в карте. Требования к такому месту не указаны, поэтому, как предполагает глава «Лиги защитников пациентов», поликлиники просто отгородят часть помещения в холле или рядом с регистратурой. Большим недочетом, по мнению Александра Саверского, является то, что данные нельзя будет получить по доверенности, то есть родственник тяжелого больного не сможет ознакомиться с его картой, даже если там будут содержаться жизненно необходимые данные. «Лига защитников пациентов» в лице своего руководителя планирует обратиться в Верховный суд с иском об обжаловании документа.
>
Общая оценка материала: 5
Оценка незарегистрированных пользователей:
[Total: 45 Average: 5]Электронная медицинская карта пациента — удобство и сложности внедрения.
Юлия Егоровасобрала самые важные факты и мнения об электронной медицинской карте
Гиппократу и не снились медицинские карточки, истории болезней и родов, а уж тем паче электронные варианты этих документов! О том, как электронное будущее вторгается в больницы и поликлиники, читайте далее.
Электронная история болезни, или электронная медицинская карта (ЭМК), — это электронный документ, предназначенный для ведения медицинских записей, поиска и выдачи информации по запросам (в том числе и по электронным каналам связи).
Факт 1. Бумажный дубликат пока нужен
Стандарт ведения электронной карты закреплен в ГОСТе Р 52 636–2006, и записи, соответствующие этому ГОСТу, имеют статус амбулаторной карты. Но, поскольку приказ о ведении бумажной амбулаторной карты еще действует, ограничиться только электронным вариантом пока нельзя. Чаще всего информация дублируется в обычных бумажных картах, что позволяет передавать данные в другие ЛПУ, которые до сих пор не оснащены компьютерной системой или ведут электронные карты с помощью иной программы. Самый простой вариант — периодическая распечатка данных из информационной системы с внесением их в бумажную карту.
Факт 2. Мультидоступность
База данных клиники устроена так: в ЛПУ создают локальную сеть с централизованным управлением, похожую на Интернет, защищенную согласно требованиям закона о сохранении медицинской тайны. Есть центральный сервер, где хранится вся информация о пациентах, разбитая на индивидуальные папки. С компьютеров на рабочих местах можно просмотреть или изменить содержание любой папки в любой момент, согласно уровню доступа. Таким образом «страничку» пациента могут одновременно заполнять разные подразделения и специалисты, например, окулист, рентгенолог и врач лаборатории, который вносит в карту результаты анализов. Карточку не надо перекладывать с места на место, не нужно каждый раз выдавать на руки пациенту и отслеживать ее возврат.
Таким образом «страничку» пациента могут одновременно заполнять разные подразделения и специалисты, например, окулист, рентгенолог и врач лаборатории, который вносит в карту результаты анализов. Карточку не надо перекладывать с места на место, не нужно каждый раз выдавать на руки пациенту и отслеживать ее возврат.
Факт 3. ЭМК упрощает многие процессы
С электронной картой анамнез жизни всегда под рукой, он доступен в специальной вкладке или по быстрой ссылке. Работу с пожилыми пациентами, имеющими мнестические нарушения, это точно упростит и ускорит. Также на страничке пациента можно увидеть лист уточненных диагнозов, список приемов и консультаций, аллергоанамнез, данные о носительстве инфекций. Не копаясь в бумажной карте, не разбирая почерк коллег, не выискивая в завернутых пополам листочках, можно оперативно ознакомиться с результатами обследований. Записать свой прием можно, заполняя специальную форму, которая настраивается индивидуально. К осмотру можно прикрепить рисунок или фото, результаты проведенных манипуляций. Упрощает компьютер и выдачу назначений и направлений (часть приема, содержащая рекомендации, автоматически выводится на печать), а также заполнение талонов и шифрование диагноза по МКБ.
Задача ЕГИСЗ — оперативно получать информацию об объемах медицинской помощи, оказанной населению, чтобы государству было легче планировать затраты на медицину и оптимизировать расход бюджетных средств. В перспективе ЕГИСЗ станет весьма удобна и для практикующих врачей. Если удастся наладить ее работу, консультации, госпитализации, переводы будут оформляться проще
Факт 4. ЭМК усиливает контроль
Использование электронных карт делает работу медицинской организации во всех смыслах более прозрачной. В любой момент каждая запись может быть проверена руководством, страховой компанией, надзорными органами. Грамотный и своевременный внутренний контроль позволяет приблизиться к безупречному ведению документации, что поможет избежать штрафных санкций при внешних проверках.
Гиппократу и не снились медицинские карточки, истории болезней и родов, а уж тем паче электронные варианты этих документов! О том, как электронное будущее вторгается в больницы и поликлиники, читайте далее.
Электронная история болезни, или электронная медицинская карта (ЭМК), — это электронный документ, предназначенный для ведения медицинских записей, поиска и выдачи информации по запросам (в том числе и по электронным каналам связи).
Задача ЕГИСЗ — оперативно получать информацию об объемах медицинской помощи, оказанной населению, чтобы государству было легче планировать затраты на медицину и оптимизировать расход бюджетных средств. В перспективе ЕГИСЗ станет весьма удобна и для практикующих врачей. Если удастся наладить ее работу, консультации, госпитализации, переводы будут оформляться проще
Факт 4. ЭМК усиливает контроль
Использование электронных карт делает работу медицинской организации во всех смыслах более прозрачной. В любой момент каждая запись может быть проверена руководством, страховой компанией, надзорными органами. Грамотный и своевременный внутренний контроль позволяет приблизиться к безупречному ведению документации, что поможет избежать штрафных санкций при внешних проверках.
Факт 5. Пациенту доступ будет закрыт
При полном переходе на электронную документацию пациенты не будут иметь прямого доступа к своей амбулаторной карте. Пациент не сможет забрать карту домой по своим личным причинам или изъять из нее результаты исследований или анализов, что удобно для поликлиники, которой в этом случае не грозят штрафы, если эту карту затребуют на проверку. Информационная система при необходимости позволяет достаточно просто и быстро распечатывать пациенту выписку. Существуют проекты и более технологичных решений, например, специальная карта памяти на руках у пациента, дублирующая амбулаторную карту.
Факт 6. ЭМК будет внедрена везде
Создание единой медицинской информационной системы — это государственная инициатива, которая зафиксирована в приказе от 28 апреля 2011 г. № 364 «Об утверждении концепции создания Единой государственной информационной системы в сфере здравоохранения» (ЕГИСЗ). Так что рано или поздно компьютеризация будет введена повсеместно.
№ 364 «Об утверждении концепции создания Единой государственной информационной системы в сфере здравоохранения» (ЕГИСЗ). Так что рано или поздно компьютеризация будет введена повсеместно.
Факт 7. Планы грандиозные
Запланированные в единой информационной системе сервисы федерального уровня, например интегрированная информационная медицинская карта, подразумевают гораздо более высокий, чем сейчас уровень хранения и передачи медицинской информации. Например, если у врачей скорой помощи или экстренного стационара будет возможность ознакомиться с амбулаторной картой пациента, это может спасти много жизней.
А что думаете вы?
Электронная карта очень нравится, несмотря на то что переход на нее был трудным. Реализовать все функции сразу не удается, но мы к этому идем. Сейчас в ней уже ведем не только карты, но и учет рабочего времени врачей, расчет зарплаты, склад. Много проблем с обучением опытных специалистов, которые приходят из обычных поликлиник и не работали на компьютере. Они побаиваются. А молодежь прямо сразу берется и работает, недостатки у них, конечно, тоже есть, но работаем, проверяем, все‑таки проще, чем с бумагой.
Заместитель главного врача по клинико-экспертной работе, поликлиника в Московской области
В целом в учреждениях, которые ведут электронную историю болезни или амбулаторную карту, уровень оформления документации гораздо выше. Видимо, это связано с тем, что первичную документацию серьезно проверяет кто‑то из администрации клиники.
Татьяна, врач-эксперт страховой компании
Все‑таки от электронной карты нет ощущения надежности. К карточкам привыкли за много лет, взял в руки карту — начал прием. А в компьютере нажмешь что‑нибудь не то, а оно возьмет да и удалится, или кто‑нибудь другой отредактирует карту — ищи потом концы. И с пациентами неудобно получается. Карточку‑то можно писать почти не глядя, а расспрашивать пациента и смотреть в компьютер как‑то невежливо. Опять же, если пациент уже вышел, то следующий сразу зайдет, карту бумажную можно отложить и позже к ней вернуться, а с электронной это сложнее. К концу дня всё уже перепутается, не соберешь. Жизнь на месте не стоит, может, потом и обойтись без компьютера не сможем. С анализами вот уже удобно — все с числами, пропечатано, направления сами собой оформляются.
К концу дня всё уже перепутается, не соберешь. Жизнь на месте не стоит, может, потом и обойтись без компьютера не сможем. С анализами вот уже удобно — все с числами, пропечатано, направления сами собой оформляются.
Ольга, врач-терапевт высшей категории, стаж работы 16 лет
Электронная карта не идеальна, но это лучше, чем писанина. Расставление галочек, вместо того чтобы сто раз писать одно и то же, все‑таки здорово экономит время. Но пока приходится распечатывать прием, расписываться и клеить в карту — смысла от этого не так уж много. При этом если пациент пришел, например, только на промывание, оформлять приходится всё равно как прием, чтобы оплатила страховая, и это не очень удобно. А в принципе, заполнять карту не сложнее, чем страничку в соцсети, так что проблем именно с базой нет.
Лариса, лор-врач первой категории, стаж работы 11 лет
описание, форма, образец и выписка :: BusinessMan.ru
Каждому человеку наверняка приходилось бывать в медучреждениях, где одним из важнейших документов служит медицинская карта амбулаторного больного. Без нее не может обойтись ни врач, ни пациент.
Для чего необходима амбулаторная карта?
Оттого, насколько правильно заполнен этот документ, может зависеть судьба пациента в рамках возможно расследуемого в отношении его уголовного либо гражданского дела.
Выписка из амбулаторной карты необходима:
⦁ при осуществлении судмедэкспертиз;
⦁ для осуществления расчетов по оплате за предоставление медпомощи по договорам обязательного медстрахования;
⦁ для проведения медико-экономических экспертиз по контролю за качеством выполненных медуслуг.
Что представляет собой амбулаторная карта больного?
В утвержденном в ноябре 2011 года Федеральном Законе №323, регламентирующем охрану здоровья наших соотечественников, отсутствует такое понятие, как медицинская документация.
Медицинская энциклопедия относит к ней систему документов, имеющих установленную форму, предназначение которой — регистрация сведений о мероприятиях по профилактике, лечению, диагностике и санитарной гигиене.
Меддокументация бывает учетной, отчетной и учетно-расчетной. Медицинская карта амбулаторного пациента относится к первой категории. В ней описываются диагнозы, текущее состояние пациента, рекомендательные предложения по лечению.
Введение обновленной формы
Приказом российского Минздравоохранения №834 от декабря 2014 года утверждены обновленные унифицированные формы документации, находящейся в обороте амбулаторных медучреждений. Там же прописано, каким образом они заполняются.
Это является значительным шагом по направлению к созданию медкарты электронного вида, так как введение единых стандартов в исполнении записей обеспечивает взаимную преемственность среди лечебных заведений.
В частности, разработана форма №025/у — «Медицинская карта амбулаторного больного», и подробно описано, как ее следует заполнять. Кроме того, утвержден образец талона пациента с соответствующим порядком заполнения.
Вышеупомянутым приказом данной карте придан статус основного учетного медицинского документа учреждения, оказывающего медпомощь для взрослого населения с использованием амбулаторных условий.
В чем отличие от старой формы?
В новой учетной форме информационное содержание значительно увеличено, более детально конкретизированы заполняемые позиции. В предыдущем варианте врач мог производить записи по своему усмотрению, теперь они унифицированы.
Обязательно стали вноситься сведения:
⦁ о консультациях узких врачебных специалистов и зав.отделения;
⦁ о результате заседания ВКК;
⦁ о проведении рентгеновских снимков;
⦁ о постановке диагностики по 10-й Международной квалификации болезней.
Для каждого специализированного медицинского учреждения либо их профильного структурного направления по стоматологии, онкологии, дерматологии, психологии, ортодонтии, психиатрии и наркологии разработана своя амбулаторная карта. Форма №043-1/у, к примеру, заполняется на ортодонтических больных, №030/у предназначена для контрольной карты по диспансерному наблюдению.
Форма №030-1/у-02 заводится на лиц, страдающих психиатрическими заболеваниями и наркологической зависимостью. Она утверждена в Приказе Минздрава РФ 2002 года №420.
Как заполняется?
Во время самого первого обращения человека в поликлинику регистратурой производится заполнение данных на титульном листе. Но амбулаторная карта больного может заполняться только врачами.
Если пациент относится к категории федеральных льготников, возле номера карты проставляется «Л». Врач должен сделать соответствующую запись о каждом посещении поликлиники больным.
Амбулаторная карта отражает:
⦁ каким образом протекает заболевание;
⦁ какие диагностические и лечебные мероприятия последовательно проводит лечащий врач.
Запись ведется аккуратно, по-русски, в соответствующем разделе без каких-либо сокращений. При необходимости что-либо исправить, это делается сразу после совершения ошибки и обязательно заверяется врачебной подписью.
Для записи названий медикаментов допустимо использовать латынь.
Первый лист в регистратуре медработник заполняет по данным из документов, удостоверяющих личность пациента. Графы рабочего места и должности записываются по словам больного. На бланке имеются рекомендации по заполнению каждого раздела.
Принципы заполнения
Когда заполняется амбулаторная карта, следует помнить о некоторых основных принципах.
В ней должны в хронологическом порядке описываться:
⦁ в каком состоянии пришел пациент на прием к врачу;
⦁ какие диагностические и лечебные процедуры проведены;
⦁ результаты лечения;
⦁ обстоятельства физического, социального и иного характера, оказывающие влияние на больного во время патологических изменений его самочувствия;
⦁ характер рекомендаций пациенту, выданных по окончании обследования и лечебного процесса.
Врач должен соблюдать все юридические аспекты при заполнении формы.
Амбулаторная карта состоит из бланков, на которых фиксируется долговременная и оперативная информация.
К долговременной информации, которая содержится на приклеиваемых спереди листах, относятся:
⦁ сведения, переписанные с документа, удостоверяющего личность;
⦁ группа крови с резус-фактором;
⦁ сведения о перенесенных инфекционных заболеваниях и аллергических реакциях;
⦁ заключительные диагнозы;
⦁ результаты профилактических осмотров;
⦁ перечень выписанных наркосодержащих лекарств.
Оперативная информация заносится на вкладыши, где записываются результаты первичного обращения и вторичных посещений участкового терапевта, узкопрофильных врачей, консультаций у заведующего отделением.
Выписка из амбулаторной карты
Выпиской называется медсправка о состоянии здоровья по форме 027/у, которая относится ко второй группе документации медучета. В ней содержится информация о перенесенных заболеваниях в период амбулаторного лечения.
Предназначение ее, как и всей документации этой группы — осуществление оперативного обмена данными о здоровье пациентов, что помогает связать отдельные этапы мероприятий санитарно-профилактического и лечебного характера.
Выписка может предоставляться пациентом работодателю, чтобы проинформировать о прохождении амбулаторного лечения. Оплате она не подлежит, а сдается вместе с больничным листом, если последний оформлен более чем на месячный срок.
Этот документ позволяет освободить от занятий в образовательных учреждениях.
Выписка содержит сведения о больном с указанием номера медполиса, перечисление его жалоб, симптоматики болезни, результатов врачебных осмотров и обследований, а также первичного диагноза.
Вся информация должна полностью соответствовать той, которую содержит амбулаторная карта.
Выписка может быть использована для назначения дальнейших медицинских процедур.
Моя медицинская карта. Ответы на часто задаваемые вопросы / Сайт Сергея Собянина
Сергей Собянин
21 января 2020 в 10:00
14 января 2020 г. мы в тестовом режиме открыли доступ к электронной медицинской карте, о чем я рассказывал в одном из недавних постов.
мы в тестовом режиме открыли доступ к электронной медицинской карте, о чем я рассказывал в одном из недавних постов.
На сегодня уже 20 тысяч москвичей подали заявки на mos.ru, из них 10 тысяч человек получили доступ к ЭМК. Нет сомнений, что получение информации из ЭМК станет одним из самых популярных электронных сервисов Москвы и, естественно, у жителей города возникает множество вопросов и предложений.
В этом посте отвечаю на три наиболее частых вопроса, поступивших за последние дни на mos.ru и в комментарии на моем блоге.
Для получения доступа к ЭМК необходимо заполнить заявку и прикрепить к ней фотографию с паспортом в руке. Многие считают, что это уже слишком. Нельзя ли обойтись более простой процедурой идентификации?
Информация о здоровье относится к наиболее чувствительным личным данным. На практике многие люди доверяют родственникам и друзьям свой логин и пароль от mos.ru, но это не значит, что подобное доверие автоматически распространяется и на данные медицинской карты.
Поэтому мы ввели сложную, но максимально надежную процедуру идентификации заявителей на получение доступа к ЭМК. Специалисты в ручном режиме рассматривают каждое заявление на соответствие требованиям, в том числе сверяют «селфи» заявителя с фото в паспорте, чтобы убедиться, что он сам просит предоставить доступ к своим медицинским данным.
Для обычных пользователей портала госуслуг необходимость прикреплять фото с паспортом сохранится и в дальнейшем.
Но в ближайшее время появится и более простой вариант действий. Получить доступ к ЭМК можно будет и без «фотосессии», если вы ранее лично приходили в МФЦ и подтвердили свою учетную запись на mos.ru (таких москвичей уже более 1,5 млн).
В обоих случаях идентификация вашей личности будет максимально надежной.
Другой часто встречающийся вопрос: «Как вы обеспечите защиту моих медицинских данных в процессе использования ЭМК?»
Для защиты информации при открытии электронной медицинской карты используется двухэтапная авторизация – такая же, как в банковских онлайн- системах.
После ввода логина и пароля на Ваш мобильный телефон будет приходить смс с одноразовым дополнительным паролем.
Некоторые люди считают, что ЭМК не нужна в принципе.
В действительности, электронная медицинская карта – это не простая замена бумажной истории болезни, а ключевой инструмент оказания полноценной, качественной и своевременной помощи ее владельцу.
Прежде всего, ЭМК обеспечивает непрерывность и преемственность различных этапов лечения: диагностики, амбулаторного и стационарного лечения, реабилитации и т.д.
Врачи стационаров видят всю картину развития заболевания, с которым пациент поступил в больницу. А врачи поликлиник получают полную информацию о том, какое лечение было проведено в стационаре, и что им необходимо делать дальше.
При этом пациенты избавлены не только от необходимости носить с собой ворох бумаг, но и от множества дублирующих анализов и исследований. Не нужно лишний раз сдавать кровь или делать рентген.
Благодаря ЭМК врачи Скорой заранее получают информацию о пациенте, к которому они спешат на помощь.
Постепенно электронная карта станет и основным инструментом профилактики и ранней диагностики заболеваний – своего рода «будильником» или «тревожной кнопкой» для пациентов и врачей.
Уже сегодня системы искусственного интеллекта, работающие на базе ЭМК, напоминают родителям о необходимости сделать прививку ребенку.
В недалеком будущем взрослые пациенты будут получать приглашения на диспансеризацию.
А если результаты исследования, внесенные в ЭМК, укажут на риск возникновения серьезного заболевания или обострения имеющейся «хроники», то система будет подавать сигнал тревоги для самого пациента и его лечащего врача.
Известно, что, каждый человек, внимательно относящийся к своему здоровью, стремится получить «второе мнение» — консультацию компетентного специалиста, который может подтвердить или скорректировать диагноз лечащего врача. Благодаря доступу к ЭМК, получать «второе мнение» станет намного проще и удобнее.
Благодаря доступу к ЭМК, получать «второе мнение» станет намного проще и удобнее.
И, наконец, самое очевидное преимущество доступа к ЭМК – не нужно лишний раз ходить в поликлинику, чтобы узнать результаты анализов.
Сегодня в Москве создано более 10 млн электронных медицинских карт. Уже несколько лет вся информация о пациентах городских поликлиник накапливается в электронном виде. А бумажные документы, которые выдают на руки, являются просто распечатками из ЭМК.
Тем не менее, если кто-то желает сохранить прежний порядок получения сведений о своем здоровье, то самое простое решение – не подавать заявку на доступ к ЭМК. А для пациентов, которые категорически против «цифры», мы проработаем дополнительную опцию: возможность написать заявление об отказе от доступа к ЭМК.
В этом случае работать с электронной картой будут – как и сейчас – только врачи. А пациентам будут по-прежнему выдавать на руки бумажные выписки с результатами анализов и рекомендациями врачей.
Изменить своё решение можно будет в любое время. Но для этого понадобится написать ещё одно заявление.
Скажу еще раз. Совсем отказаться от цифровизации невозможно. Это глобальная тенденция развития здравоохранения. Правительства большинства государств мира понимают необходимость создания единой системы медицинских данных пациентов. Просто одни страны только набирают обороты в этом деле, а другие – продвинулись чуть дальше.
Например, пациенты Великобритании могут воспользоваться мобильным приложением для доступа к ЭМК и даже получить онлайн-консультацию специалиста.
В США единой системы электронных медкарт пока не существует, и доступ пациентов к результатам анализов и другой медицинской информации без участия врача бывает затруднен.
Германия и Швейцария планомерно создают полные электронные медицинские досье пациентов.
В Сингапуре национальная медкарта активно внедряется в государственных и частных медучреждениях по принципу «один пациент – одна медкарта».
Россия должна быть в авангарде глобальных тенденций повышения качества и комфорта здравоохранения. И я надеюсь на то, что Москва внесёт значительный вклад в решение этой задачи, а москвичи первыми в стране получат удобный и хорошо защищённый доступ к полной информации о своём здоровье.
Поделитесь с друзьями!Получение амбулаторной карты или выписки из карты
Разбор ситуации по шагам:
При обращении лица за медицинской помощью данные о состоянии его здоровья, об обследовании и его результатах, о диагнозе пациента и назначенном лечение, а также о ходе лечения и его итогах заносятся в медицинскую документацию.
Амбулаторная медицинская карта оформляется на пациентов, которые проходят обследование и лечение в амбулаторно-поликлинических условиях. Она заводится при первом обращении пациента по утвержденной законом форме Форма N 025/у. Данные в амбулаторную карту вносятся при каждом обращении пациента в поликлинику.
В амбулаторную карту вносится большой объем сведений о пациенте, включая, но не ограничиваясь:
- его паспортными данными, данными о семейном положении, трудоустройстве;
- сведениями о диспансерном наблюдении, инвалидности;
- данными о медицинском наблюдении в динамике;
- заключениями специалистов;
- сведениями о госпитализации;
- сведениями об операциях, проведенных амбулаторно;
- сведениями о рентгенологическом исследовании.
Таким образом, ситуации, когда пациенту может потребоваться выписка из амбулаторной карты или сама амбулаторная карта, возникают нередко.
Пациент имеет право получить в доступной форме имеющуюся в медицинской организации информацию о состоянии своего здоровья, в том числе сведения о результатах медицинского обследования, наличии заболевания, об установленном диагнозе и о прогнозе развития заболевания, методах оказания медицинской помощи, связанном с ними риске, возможных видах медицинского вмешательства, его последствиях и результатах оказания медицинской помощи (п. 5 ч. 5 ст. 19, ч. 1 ст. 22 Закона от 21.11.2011 N 323-ФЗ).
Что потребуется для получения выписки
Пациент либо его законный представитель в случае, если пациент является недееспособным или несовершеннолетним, имеет право на основании письменного заявления получать отражающие состояние здоровья медицинские документы, их копии и выписки из медицинских документов (ч. 5 ст. 22 Закона от 21.11.2011 N 323-ФЗ), в том числе и амбулаторную карту.
Заявление составляется на имя руководителя медицинского учреждения либо его заместителя. В заявлении необходимо будет указать:
- данные пациента или его законного представителя;
- информацию о периоде лечения/обследования, за который нужна выписка;
- адрес, контактный телефон для связи.

Для того чтобы иметь на руках подтверждение того, что ваше заявление принято, составьте его в двух экземплярах. При подаче заявления попросите работника канцелярии проставить на вашем экземпляре штамп входящей корреспонденции и дату приема заявления.
Регистрация и отметка о принятии могут потребоваться, если возникнет спор об отказе в выдаче амбулаторной карты или выписки из нее.
На практике, как правило, получение оригинала документа не требуется, поскольку предоставление подлинников необходимо только, например, при проведении различного рода экспертиз страховыми медицинскими организациями, судебно-экспертными учреждениями.
Как выглядит правильно оформленная копия
При получении копии документа следует обратить внимание на ее оформление. Так, должным образом заверенной является копия:
- с прошитыми в единый блок и пронумерованными листами;
- с наличием печати организации на каждой странице копии и отметкой/печатью «копия верна», датой выдачи копии и подписью уполномоченного лица.
Прошитая копия документа заверяется печатью организации по корешку с указанием на корешке даты выдачи копии, количества листов в копии, подписи уполномоченного лица.
Что делать при отказе
По закону пациенту или его законному представителю не может быть отказано в предоставлении копии или оригинала амбулаторной карты, в том числе на основании приказа главного врача или иного распоряжения какого-либо должностного лица.
Единственным исключением является ситуация отсутствия запрашиваемого документа в медицинской организации по причине более раннего истребования его органом дознания, следствия, прокуратуры, судом, страховой медицинской организацией, фондом обязательного медицинского страхования или иным органом, имеющим право делать официальные запросы на выдачу оригиналов медицинской документации.
Отказ в выдаче амбулаторной карты или выписки из нее можно обжаловать в том числе в орган управления здравоохранения субъекта РФ или в суд по месту жительства пациента или по месту нахождения лечебного учреждения (ст. 89 Закона от 21.11.2011 N 323-ФЗ; ч. 1 ст. 218 КАС).
89 Закона от 21.11.2011 N 323-ФЗ; ч. 1 ст. 218 КАС).
Выписка из амбулаторной карты
Выписка из амбулаторной карты
Медицинская выписка формы 1 мед/у-10 («Выписка из медицинской карты») является важным документом медицинской документации. Любая медицинская выписка (из истории болезни, эпикриза или мед.карты амбулаторного больного) предназначена для обеспечения преемственности и взаимосвязи между отдельными этапами (звеньями) оказания медицинской помощи.
Наше учреждение здравоохранения предоставляет выписку из медицинских документов по месту требования по заявлению гражданина.
В течение 5-ти рабочих дней со дня обращения гражданина, согласно Перечню административных процедур, осуществляемых государственными органами и иными организациями по заявлениям граждан, утвержденному Указом Президента Республики Беларусь от 26 апреля 2010г. № 200, на основании паспорта или иного документа, удостоверяющего личность гражданина, выдается выписка из медицинских документов.
Алгоритм выдачи выписки из медицинской карты амбулаторного больного
1.Пациент подает заявление о выдаче выписки из медицинской карты амбулаторного больного по сети Интернет, с указанием данных, которые требует форма №1 (см. ниже).
2.Медицинская сестра (участковая) делает выписку из медицинской карты амбулаторного больного, заверяет ее у заведующего поликлиникой. Доставляет ее в кабинет №24.
3. Пациент обращается в кабинет №24 с предъявлением документа удостоверяющего личность(паспорт, вид на жительство, удостоверение беженца) и получает выписку.
4. Срок предоставления выписки из медицинской карты амбулаторного больного по сети Интернет составляет 5 рабочих дней со дня обращения.
Для этого необходимо:
- скачать заявление (бланк)
- заполнить его
- отправить на адрес электронной почты tmo@dzcrb.
 by
by
Выписку можно получить на 5-й день от дня обращения в кабинете №24 с 08.00 до 19.00 (понедельник — пятница), с 09.00 до 14.00 (суббота)
Как читать страховую карточку
По мере того, как вы приближаетесь к переходу из Сент-Джуда, важно научиться читать свою карточку медицинского страхования. Эта карточка может сбивать с толку, пока вы не научитесь ее читать. Вам и вашей новой бригаде медицинского обслуживания для взрослых нужна информация на вашей карте, чтобы знать, сколько платит ваша страховая компания, сколько вы платите и т. Д. Это поможет вам разобраться в своей карточке медицинского страхования.
Укажите свои данные
На каждой карточке медицинского страхования должно быть указано имя пациента.Если у вас есть страховка через кого-то другого, например, родителя, вы можете вместо этого увидеть имя этого человека на карточке. На карте также может быть другая информация, например, ваш домашний адрес, но это зависит от страховой компании.
Номер полиса
На всех карточках медицинского страхования должен быть номер полиса. Когда вы получаете полис медицинского страхования, у этого полиса есть номер. На вашей карте он часто помечен как «Идентификатор полиса» или «Номер полиса». Страховая компания использует этот номер, чтобы отслеживать ваши медицинские счета.
Номер группового плана
Если у вас есть медицинское страхование по работе, на вашей страховой карточке, вероятно, есть номер группового плана. Страховая компания использует этот номер для идентификации полиса медицинского страхования вашего работодателя. Эта политика распространяется на вас как на сотрудника. Не все карточки страхования имеют номер группового плана.
Контактная информация страховой компании
На оборотной или нижней стороне вашей карточки медицинского страхования обычно есть контактная информация страховой компании, такая как номер телефона, адрес и веб-сайт. Эта информация важна, когда вам нужно проверить свои льготы (что платит страховая компания) или получить другую информацию. Например, вам может потребоваться позвонить, чтобы проверить ваши льготы по определенному лечению, отправить письмо в свою страховую компанию или найти информацию на веб-сайте.
Эта информация важна, когда вам нужно проверить свои льготы (что платит страховая компания) или получить другую информацию. Например, вам может потребоваться позвонить, чтобы проверить ваши льготы по определенному лечению, отправить письмо в свою страховую компанию или найти информацию на веб-сайте.
Суммы страхового покрытия внутри и вне сети, а также доплаты
«Сумма страхового покрытия» показывает, какую часть затрат на ваше лечение будет оплачивать страховая компания. Эта информация может быть на лицевой стороне вашей страховой карты.Обычно он указывается в процентах, например 10 процентов, 25 процентов или 50 процентов. Вы можете увидеть несколько процентных сумм, перечисленных вместе. Например, если вы видите 4 разных процентных суммы, они могут относиться к визитам в офис, специализированной помощи, неотложной помощи и неотложной помощи.
В сети и вне сети
Вы можете увидеть другой список с двумя разными суммами процентов. Первый процент, который обычно больше, показывает, сколько страховая компания платит врачам и другим поставщикам медицинских услуг, которые считаются «членами сети».«В сети» означает, что страховая компания имеет соглашение с этой группой поставщиков. Вторая процентная сумма — это сумма, которую ваша страховая компания платит врачам и другим поставщикам медицинских услуг, которые «не входят в сеть». Ваша страховая компания не имеет соглашения с поставщиками услуг, которые не входят в сеть страховой компании.
Вам разрешено видеть поставщиков, которые находятся «вне сети», но вам придется платить им больше, чем поставщику, который находится «в сети».«Когда вы обратитесь к любому поставщику медицинских услуг, вам придется заплатить сумму, которую страховая компания не покрывает. Чтобы узнать, входит ли поставщик в сеть, обратитесь в свою страховую компанию.
Доплаты
Наконец, вы можете увидеть сумму в долларах, например 10 или 25 долларов. Обычно это сумма вашей доплаты или «доплаты». Доплата — это установленная сумма, которую вы платите за определенный вид лечения или лекарства. В некоторых планах медицинского страхования нет доплаты, но во многих она есть. Если вы видите несколько долларовых сумм, они могут относиться к разным видам помощи, например, посещениям кабинета, специализированной помощи, неотложной помощи и неотложной помощи.Если вы видите две разные суммы, у вас могут быть разные доплаты для врачей в сети вашей страховой компании и за ее пределами.
Доплата — это установленная сумма, которую вы платите за определенный вид лечения или лекарства. В некоторых планах медицинского страхования нет доплаты, но во многих она есть. Если вы видите несколько долларовых сумм, они могут относиться к разным видам помощи, например, посещениям кабинета, специализированной помощи, неотложной помощи и неотложной помощи.Если вы видите две разные суммы, у вас могут быть разные доплаты для врачей в сети вашей страховой компании и за ее пределами.
Если вы не видите суммы покрытия и доплаты на своей карте медицинского страхования, позвоните в свою страховую компанию (используйте номер на обратной стороне карты). Спросите, каковы ваши суммы покрытия и доплаты, и узнайте, есть ли у вас разные суммы и доплаты для разных врачей и других поставщиков медицинских услуг.
Покрытие рецептурных препаратов
Ваша медицинская страховая компания может оплатить часть или всю стоимость рецептурных лекарств.В этом случае вы можете увидеть символ Rx на своей карточке медицинского страхования. Но не на всех карточках есть этот символ, даже если рецепты оплачиваются вашей медицинской страховкой. Посмотрите на свою карту на наличие символа Rx. Иногда рядом с символом Rx указывается сумма в долларах или процентах, показывающая, сколько вы или ваша страховая компания заплатите за рецепты.
Если вы не уверены, оплачивает ли ваша медицинская страховка рецептурные препараты или сколько она выплачивает, позвоните по номеру вашей страховой карты, чтобы узнать.
Вопросы? Позвоните в свою страховую компанию
Если на вашей карточке медицинского страхования есть символ или информация, которую вы не понимаете, позвоните по номеру обслуживания клиентов, указанному на карточке.Ваша страховая компания ответит на любые ваши вопросы. Пациенты также могут поговорить со своим социальным работником St. Jude за помощью в получении страховки или за указаниями о том, как получить доступ к страховке.
Стационарное и амбулаторное лечение и страховое покрытие
Итак, в чем разница между стационарным и амбулаторным лечением и как это влияет на меня как на пациента или держателя страхового полиса? Стационарная и амбулаторная помощь — это способ оказания медицинских услуг.
Найдите недорогие предложения по страхованию здоровья в вашем районе
{«buttonText»: «Найти страховщиков», «customEventLabel»: «», «defaultProduct»: «health», «defaultZip»: «», «hideTitle»: false, «id»: «QuoteWizardQuoteForm — 969», «isAgeFieldVisible»: true, «isDeltyForm»: false, «isInsuranceTypeFieldVisible»: true, «isInsuredStatusFieldVisible»: true, «quoteWizardEndpoint»: «https: \ / \ / кавычки.valuepenguin.com «,» showTrustMessage «: false,» style «:» dropshadow «,» tier «:» default «,» title «:» Найдите дешевые расценки на медицинское страхование в вашем районе «,» trackingKey «:» _ inpatient-vs -outpatient-care-and-he «,» trustMessage «:» Это бесплатно, просто и безопасно. «,» vendor «:» vp «}
Какой вид лечения вы получите, будет зависеть от того, насколько важным должно быть ваше лечение, а также от дополнительных ресурсов, которые могут потребоваться для его оказания.
Под стационарным лечением обычно понимается любая медицинская услуга, требующая госпитализации.Стационарное лечение, как правило, направлено на лечение более серьезных заболеваний и травм, требующих пребывания в больнице на один или несколько дней с ночевкой. Для целей медицинского страхования планы медицинского страхования требуют, чтобы вы были официально госпитализированы в больницу для пребывания в больнице. считаться стационарным. Это означает, что врач должен написать записку, чтобы отдать приказ принять вас, поэтому, если вы были в отделении неотложной помощи и вас попросили остаться на ночь для «медицинского наблюдения», это не сделает вас стационарным пациентом.
Более половины всех госпитализаций проходят через отделения неотложной помощи. Когда дело касается вашей доли затрат, в планах медицинского страхования выделяется отделение неотложной помощи и стационарное обслуживание. В некоторых планах от доплаты за услуги отделения неотложной помощи отказываются, если пациент затем поступает в больницу.
Стационарное лечение делится на две части: плата за медицинское учреждение и плата за хирурги / терапевта. Вообще говоря, доплаты за стационарные услуги структурированы либо на период пребывания, либо на дневной основе для учреждения.Для некоторых планов, которые мы исследовали, доплаты часто составляют от нескольких сотен долларов за прием до 1000 долларов. В некоторых случаях мы видели разделение затрат, включая как доплату в несколько сотен долларов, так и совместное страхование.
Вообще говоря, доплаты за стационарные услуги структурированы либо на период пребывания, либо на дневной основе для учреждения.Для некоторых планов, которые мы исследовали, доплаты часто составляют от нескольких сотен долларов за прием до 1000 долларов. В некоторых случаях мы видели разделение затрат, включая как доплату в несколько сотен долларов, так и совместное страхование.
Амбулаторное лечение, с другой стороны, представляет собой медицинскую услугу, не требующую длительного пребывания в учреждении. Это может включать обычные услуги, такие как осмотры или посещение клиник. Даже более сложные процедуры, такие как хирургические процедуры, при условии, что они позволяют вам покинуть больницу или учреждение в тот же день, по-прежнему могут рассматриваться как амбулаторное лечение.Многие хирургические услуги, реабилитационные процедуры, а также услуги по охране психического здоровья доступны в амбулаторных условиях. Амбулаторное лечение, как правило, менее дорогое, поскольку оно часто менее затратно и не требует постоянного присутствия пациента в учреждении, что требует меньше ресурсов больницы или медицинской клиники.
Для целей страхования большая часть амбулаторной помощи разбивается на тип предоставляемой услуги (врач первичной медицинской помощи, специалист, психиатрическая помощь и т. Д.). Амбулаторная хирургия — это одна из областей, которая конкретно указывается и описывает вашу долю расходов, если вам потребуется процедура или операция, не требующая госпитализации в учреждении на ночь. Как и в случае стационарного лечения, расходы, связанные с самим учреждением и врачом / хирургом, выполняющим процедуру, часто рассматриваются как два разных страховых пособия.
Так чем же отличается стационарная и амбулаторная помощь и почему это важно для пациентов? Как мы уже упоминали, амбулаторные vs.стационарное лечение определяется тем, выписывает ли врач распоряжение о формальном приеме пациентов в свою больницу. Если он напишет приказ, и пациенты будут приняты, то медицинское обслуживание будет считаться стационарным. Это, в свою очередь, сильно влияет на то, сколько вы, как страхователь медицинского страхования, будете платить после получения медицинских услуг. Что касается разницы в стоимости, стационарное лечение обычно бывает дороже, чем амбулаторное, как мы объясним ниже.
Это, в свою очередь, сильно влияет на то, сколько вы, как страхователь медицинского страхования, будете платить после получения медицинских услуг. Что касается разницы в стоимости, стационарное лечение обычно бывает дороже, чем амбулаторное, как мы объясним ниже.
В большинстве случаев решение врача о стационарном или амбулаторном лечении зависит от того, насколько задействовано необходимое медицинское обслуживание.Люди, поступающие в стационары в больницы и учреждения, обычно имеют более серьезные состояния, требующие длительного наблюдения и ухода со стороны медицинского персонала в течение ночи или в течение нескольких дней. В результате затраты на стационарное лечение, как правило, значительно выше; пациент и держатель страхового полиса гипотетически используют больше ресурсов, включая койки в учреждении, а также время и услуги, предоставляемые другими медицинскими специалистами в штате, и эти расходы перекладываются как на страховую компанию, так и на держателя полиса.
Часто у настоящего пациента не будет возможности или выбора между получением помощи в стационаре или амбулаторно, и тип получаемой помощи (и, в конечном итоге, стоимость) будет полностью зависеть от того, как медицинская бригада считает серьезным состояние здоровья или операцию. Есть некоторые исключения, когда пациенты имеют больше свободы в выборе того, будет ли им оказываться помощь в больнице или за ее пределами, и это в первую очередь реабилитационные услуги (описанные ниже).Некоторые хирургические процедуры также могут позволить вам выбрать между стационарным или амбулаторным вариантом. Это, как правило, происходит реже, но некоторые виды специализированных операций на коленях, например, могут выполняться в стационаре или амбулаторно. Хотя варианты могут быть разными, при рассмотрении возможных вариантов пациенты должны учитывать дополнительные расходы на ночлег в учреждении, а также дополнительное время.
Одна из областей обслуживания, где потребители могут выбрать тип обслуживания, — это реабилитация. Это может относиться к физиотерапии, а также к лечению, которое связано с восстановлением после приема лекарств. Такие госпитализации не являются исключительными для больниц, но могут включать в себя учреждения физической реабилитации, которые специализируются на этом процессе. Краткое изложение льгот и покрытия для планов страхования имеет отдельный раздел, посвященный разделению затрат, связанных с услугами по реабилитации, и во многих случаях выделяются различные доплаты и совместное страхование, когда речь идет о стационарной и амбулаторной реабилитации. Опять же, для планов с доплатой страховые компании могут выбрать взимать доплаты как за вход / пребывание, так и за день.Потребители, оценивающие пользу для здоровья, должны знать о различиях, поскольку это может существенно повлиять на их кошелек.
Это может относиться к физиотерапии, а также к лечению, которое связано с восстановлением после приема лекарств. Такие госпитализации не являются исключительными для больниц, но могут включать в себя учреждения физической реабилитации, которые специализируются на этом процессе. Краткое изложение льгот и покрытия для планов страхования имеет отдельный раздел, посвященный разделению затрат, связанных с услугами по реабилитации, и во многих случаях выделяются различные доплаты и совместное страхование, когда речь идет о стационарной и амбулаторной реабилитации. Опять же, для планов с доплатой страховые компании могут выбрать взимать доплаты как за вход / пребывание, так и за день.Потребители, оценивающие пользу для здоровья, должны знать о различиях, поскольку это может существенно повлиять на их кошелек.
Амбулаторные реабилитационные центры обычно имеют гораздо более дешевые доплаты, поскольку они сродни визитам в офис, которые длятся более короткий период времени. Доплаты и совместное страхование для амбулаторной реабилитации аналогичны тем, которые вы бы нашли при посещении терапевта или специалиста, обычно в районе 10-50 долларов за посещение в зависимости от вашего плана. Напротив, затраты на реабилитацию в стационаре могут довольно сильно варьироваться в зависимости от учреждения и плана медицинского страхования, которые выбирают отдельные страховщики.
Чтобы дать вам представление о том, насколько дорогостоящим может быть стационарное лечение, вот анализ дневных стационарных расходов в больницах в штатах по всей стране.
| США | 1831 доллар | 2214 долларов | 1747 долларов | |||
| Алабама | 1493 долларов | 1400 долларов | 1253 доллара | |||
Аляска | $ 1,521 | $ 2,369 | $ 2,809 | |||
| Аризона | $ 1,730 | $ 2,462 | $ 2,002 | |||
| Арканзас | $ 1,382 | $ 1,688 | $ 1 382 | $ 1,688 | 3275 долларов США | долларов США 2084 |
| Колорадо | 1950 долларов США | 2493 долларов США | долларов США | |||
| Коннектикут | долларов США 3,146 | долларов США 2369 | 2363 долларов США 2 363 | |||
| Делавэр | Нет данных | |||||
| Округ Колумбия | 759 долл. США США | 2 926 долл. США | 2 006 долл. США | |||
| Флорида | 2132 долл. США | 2 178 долл. США | 1551 долл. США | |||
Джорджия | $ 922 | $ 1,756 | $ 1,462 |
Показать все строки
{«alignsHorizontal»: [«left», «right», «right», «right»], «alignsVertical»: [], «columnWidths»: [], «data»: [[«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ELocation «,» Государственные больницы «,» Некоммерческие больницы «,» Коммерческие больницы «], [» США «,» 1831 доллар США «,» 2214 долларов США «,» 1747 долларов США «] , [«Алабама», «1493 доллара», «1400 долларов», «1253 доллара»], [«\ u003C \ / p \ u003E \ n \ n \ u003EAlaska», «1521 доллар США», «2369 долларов США», «2809 долларов США»] , [«Аризона», «1730 долларов США», «2462 доллара США», «2 002 доллара США»], [«Арканзас», «1382 доллара США», «1688 долларов США», «1407 долларов США»], [«Калифорния», «2767 долларов США», «3275 долларов США», «2084 доллара»], [«Колорадо», «1950 долларов», «2493 доллара», «2522 доллара»], [«Коннектикут», «3 146 долларов США», «2369 долларов США», «2363 доллара США»], [«Делавэр», «N \ / A »,« 2 675 долларов США »,« 3 510 долларов США »], [« Округ Колумбия »,« 759 долларов США »,« 2 926 долларов США »,« 2 006 долларов США »], [« Флорида »,« 2 132 доллара США »,« 2 178 долларов США »,« 1551 доллар США »], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EGeorgia», «922 доллара США», «1756 долларов США», «1462 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EHawaii» , «1166 долларов США», «2320 долларов США», «Н / Д»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EIdaho», «1154 доллара США», «2842 доллара США», «2 004 доллара США»], [ «\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EIllinois», «2,006 долларов США», «2218 долларов США», «1,544 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EIndiana «,» 1776 долларов США «,» 2359 долларов США «,» 2115 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EIowa «,» 1327 долларов США «,» 1419 долларов США «,» 1806 долларов США], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EKansas», «1064 доллара США», «1654 доллара США», «1852 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EKentucky «,» 1647 долларов «,» 1722 доллара «,» 1542 доллара «], [» \ u003C \ / p \ u003E \ n \ u003Cp \ u003ELouisiana «,» 1667 долларов США «,» 1680 долларов США «,» 1668 долларов США «], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMaine», «1523 доллара», «2170 долларов США», «787 долларов США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMaryland» , «N \ / A», «2495 долларов США», «2062 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMassachusetts», «1788 долларов США», «2741 доллар США», «1768 долларов США»], [ «\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMichigan», «1218 долларов США», «2147 долларов США», «2482 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMinnesota», «1033 доллара», «2179 долларов», «2657 долларов»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMississippi», «1176 долларов США», «1423 долларов США», «1789 долларов США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMissouri «,» 1400 долларов США «,» 2104 долларов США «,» 1730 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EMontana «,» 507 долларов США «, «1332 доллара США», «3 173 доллара США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ENebraska», «676 долларов США», «1886 долларов США», «1334 доллара США»], [«\ u003C \ / p \ u003E» \ п \ n \ u003Cp \ u003ENevada «,» 2 304 доллара «,» 2 143 доллара «,» 1715 долларов «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Нью-Хэмпшир «,» N \ / A «,» 2296 долларов США. «,» 2024 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Нью-Джерси «,» 1964 доллара «,» 2464 доллара «,» 1381 доллар США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Новая Мексика «,» 2 681 доллар США «,» 2082 доллара США «,» 1 926 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Нью-Йорк «,« 1878 долларов США »,« 2082 доллара США » , «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ENorth Carolina», «1969 долларов США», «1862 доллара США», «1 527 долларов США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ENorth Dakota «,» N \ / A «,» 1514 долларов США «,» 1767 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOhio «,» 2327 долларов США » , «2395 долларов», «2285 долларов»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOklahoma», «1304 доллара США», «1844 доллара США», «1791 доллар США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOregon «,» 2725 долларов США «,» 3199 долларов США «,» 2 761 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EПенсильвания «,» 747 долларов США «,» 2142 доллара США » , «$ 1,675»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ERhode Island», «N \ / A», «2,536 $», «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ESЮжная Каролина «,» 1936 долларов «,» 1928 долларов «,» 1636 долларов «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ESЮжная Дакота «,» 474 доллара «,» 1132 доллара «,» 2,31 доллара » 2 «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003Eennessee «,» 1352 доллара США «,» 1892 доллара США «,» 1421 доллар США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003Eexas «,» 2700 долларов «,» 2222 доллара «,» 1794 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EUtah «,» 2658 долларов США «,» 2418 долларов США «,» 2198 долларов США «], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EVermont», «N \ / A», «1532 доллара», «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EVirginia «,» 2596 долларов «,» 1734 доллара «,» 1809 долларов «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWашингтон «,» 2698 долларов «,» 3273 доллара «,» 2310 долларов «.
«,» 2024 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Нью-Джерси «,» 1964 доллара «,» 2464 доллара «,» 1381 доллар США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Новая Мексика «,» 2 681 доллар США «,» 2082 доллара США «,» 1 926 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EN Нью-Йорк «,« 1878 долларов США »,« 2082 доллара США » , «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ENorth Carolina», «1969 долларов США», «1862 доллара США», «1 527 долларов США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ENorth Dakota «,» N \ / A «,» 1514 долларов США «,» 1767 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOhio «,» 2327 долларов США » , «2395 долларов», «2285 долларов»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOklahoma», «1304 доллара США», «1844 доллара США», «1791 доллар США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EOregon «,» 2725 долларов США «,» 3199 долларов США «,» 2 761 долларов США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EПенсильвания «,» 747 долларов США «,» 2142 доллара США » , «$ 1,675»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ERhode Island», «N \ / A», «2,536 $», «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ESЮжная Каролина «,» 1936 долларов «,» 1928 долларов «,» 1636 долларов «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003ESЮжная Дакота «,» 474 доллара «,» 1132 доллара «,» 2,31 доллара » 2 «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003Eennessee «,» 1352 доллара США «,» 1892 доллара США «,» 1421 доллар США «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003Eexas «,» 2700 долларов «,» 2222 доллара «,» 1794 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EUtah «,» 2658 долларов США «,» 2418 долларов США «,» 2198 долларов США «], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EVermont», «N \ / A», «1532 доллара», «N \ / A»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EVirginia «,» 2596 долларов «,» 1734 доллара «,» 1809 долларов «], [» \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWашингтон «,» 2698 долларов «,» 3273 доллара «,» 2310 долларов «. ], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWest Вирджиния», «728 долларов США», «1582 доллара США», «1151 доллар США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWisconsin «,» 344 доллара «,» 2038 долларов «,» 2523 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003EВайоминг «,» 1157 долларов США «,» 1443 доллара США «,» 2200 долларов США \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003E «]],» сноска «:» «,» hasMarginBottom «: true,» isExpandable «: true,» isSortable «: false,» maxWidth «:» 1215 «,» showSearch «: false,» sortColumnIndex «: 0,» sortDirection «:» asc «}
], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWest Вирджиния», «728 долларов США», «1582 доллара США», «1151 доллар США»], [«\ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003EWisconsin «,» 344 доллара «,» 2038 долларов «,» 2523 доллара «], [» \ u003C \ / p \ u003E \ n \ n \ u003EВайоминг «,» 1157 долларов США «,» 1443 доллара США «,» 2200 долларов США \ u003C \ / p \ u003E \ n \ n \ u003Cp \ u003E «]],» сноска «:» «,» hasMarginBottom «: true,» isExpandable «: true,» isSortable «: false,» maxWidth «:» 1215 «,» showSearch «: false,» sortColumnIndex «: 0,» sortDirection «:» asc «}
Управление здравоохранения штата Орегон: Термины плана медицинского обслуживания штата Орегон: План медицинского обслуживания штата Орегон: штат Орегон
Используйте этот список терминов, чтобы помочь вам понять слова и сокращения, используемые в письмах плана медицинского обслуживания штата Орегон и других материалах.
Адвокат — человек, который оказывает вам поддержку или помогает защитить ваши права.
Апелляция — Когда вы просите свой план пересмотреть принятое им решение о покрытии медицинских услуг. Если вы не согласны с решением, принятым планом, вы можете обжаловать его и попросить пересмотреть это решение.
Уполномоченный представитель — Человек, которого вы говорите, может принимать решения и подписывать вещи за вас. Этот человек может быть членом семьи или опекуном.Если вам нужен уполномоченный представитель, вам необходимо заполнить специальную форму.
Льготы — Услуги, оплачиваемые вашим планом медицинского обслуживания.
Общественный партнер — Человек или организация, которые помогают людям подавать заявки на медицинское обслуживание. Партнеры сообщества — местные. Помощь бесплатна.
Организация скоординированного медицинского обслуживания (CCO) — CCO — это местная группа поставщиков медицинских услуг. Это врачи, консультанты, медсестры, дантисты и другие люди, которые работают вместе в вашем районе. CCO помогают следить за тем, чтобы участники OHP оставались здоровыми.
CCO помогают следить за тем, чтобы участники OHP оставались здоровыми.
Доплата или доплата — Ваш план медицинского страхования оплачивает услуги, но некоторые планы взимают с участника небольшую плату. Эта плата называется доплатой. OHP не принимает доплаты.
Департамент социальных служб (DHS) — Агентство штата, которое реализует такие программы, как Программа дополнительной помощи в области питания (SNAP) и Medicare. DHS и OHA работают вместе, чтобы обеспечить вам необходимое обслуживание.
Медицинское оборудование длительного пользования (DME) — Медицинское оборудование, такое как инвалидные коляски и больничные койки.Они долговечны, потому что служат долго. Они не расходуются как медикаменты.
Соответствует требованиям — Соответствует условиям или требованиям программы.
Зарегистрироваться — Чтобы присоединиться.
Неотложная медицинская помощь — Заболевание или травма, требующие немедленной помощи. Примером физического здоровья является непрекращающееся кровотечение или сломанная кость. Пример психического здоровья — это чувство потери контроля или желание причинить себе вред.
Экстренная транспортировка — Вызов скорой помощи.Техники скорой медицинской помощи (EMT) позаботятся о вас во время поездки или полета. Это происходит, когда вы звоните в службу 911.
ER и ED — отделение неотложной помощи и отделение неотложной помощи. Это то место в больнице, где вы можете получить медицинскую помощь прямо сейчас.
Служба неотложной помощи — Помощь, которую вы получаете во время кризиса. Эти услуги помогают стабилизировать ваше состояние в тяжелом состоянии.
Исключенные услуги — Вещи, за которые план медицинского страхования не оплачивает.Услуги по улучшению вашей внешности, такие как косметическая хирургия, и лечение вещей, которые выздоравливают сами по себе, например простуды, обычно исключаются.
Grievance — Жалоба на план, поставщика услуг или клинику. Закон гласит, что CCO должны отвечать на каждую жалобу.
Услуги и устройства для реабилитации — Услуги и устройства, которые обучают повседневным жизненным навыкам. Примером может служить логопед для ребенка, который еще не начал говорить.
Медицинское страхование — Программа, которая оплачивает часть или все расходы на медицинское обслуживание ее участников.Компания или государственное учреждение устанавливает правила, когда и сколько платить.
Слушание — Когда вы просите Управление здравоохранения штата Орегон (OHA) пересмотреть решение OHA или вашего плана о покрытии медицинских услуг. Слушания проводятся судьей по административным правонарушениям, который не является участником вашего CCO или Oregon Health Plan.
Медицинское обслуживание на дому — Услуги, которые вы получаете на дому, чтобы помочь вам жить лучше. Например, вам могут помочь после операции, болезни или травмы.Некоторые из этих услуг — это помощь с лекарствами, питанием и купанием.
Услуги хосписа — Услуги по оказанию помощи человеку в конце жизни.
Стационарное и амбулаторное лечение в больнице — Стационарное лечение — это лечение и пребывание в больнице не менее 3 ночей. Амбулаторное лечение — это когда вы получаете лечение в больнице, но вам не нужно оставаться на ночь.
Домохозяйство — Семья, которая живет с вами, например, ваш супруг (а), ваши дети и другие иждивенцы, на которых вы претендуете на уплату налогов.В домохозяйство не входят соседи по комнате.
Medicaid — национальная программа, помогающая оплачивать медицинские услуги людям с низкими доходами. В Орегоне это часть плана здравоохранения штата Орегон.
Необходимы по медицинским показаниям — Услуги и расходные материалы, которые, по утверждению врача, необходимы. Они необходимы для предотвращения, диагностики или лечения состояния или его симптомов. Это может означать услуги, которые поставщик принимает как стандартное лечение.
Это может означать услуги, которые поставщик принимает как стандартное лечение.
Medicare — Программа медицинского обслуживания для людей 65 лет и старше.Также он помогает людям с ограниченными возможностями любого возраста.
Сеть — Группа поставщиков, с которыми CCO имеет контракт. Это врачи, стоматологи, терапевты и другие поставщики медицинских услуг, которые работают вместе, чтобы сохранить ваше здоровье.
Сетевой провайдер — провайдер, с которым CCO хочет заключить контракт. Если вы обращаетесь к сетевым поставщикам, платит CCO.
Несетевой провайдер — провайдер, у которого нет контракта с CCO.Они могут не принимать оплату CCO за свои услуги. Возможно, вам придется заплатить, если вы обратитесь к поставщику, не входящему в сеть.
Уведомление о действии — письмо, в котором сообщается, когда принимается решение о вашем медицинском обслуживании.
Открытая карта — Если у участника нет CCO, у него есть открытая карта. Они могут видеть всех поставщиков, которые принимают покрытие Oregon Health Plan.
Открытая регистрация — период времени в течение года, когда вы можете записаться на частное медицинское обслуживание.Вы можете подать заявление на участие в программе OHP в любое время в течение года.
Управление здравоохранения штата Орегон (OHA) — Агентство штата, отвечающее за OHP и другие медицинские услуги в штате Орегон.
План медицинского страхования штата Орегон (OHP) — Программа медицинской помощи штата Орегон. Это помогает людям с низкими доходами получить доступ к медицинской помощи.
Дом первичной медико-санитарной помощи, ориентированный на пациента (PCPCH) — Клиника здравоохранения, ориентированная на пациента или участника. Он включает в себя разных провайдеров в одном месте.
Услуги врача — Услуги врача.
Plan — Компания, которая организует и оплачивает медицинские услуги. В большинстве планов предусмотрено медицинское обслуживание физического, стоматологического и психического здоровья.
В большинстве планов предусмотрено медицинское обслуживание физического, стоматологического и психического здоровья.
Preapproval (предварительная авторизация) — Разрешение на услугу. Обычно это документ, в котором говорится, что ваш план будет оплачивать услугу. Некоторые планы и услуги требуют этого до того, как вы получите медицинское обслуживание.
Список предпочтительных лекарств (PDL) — Список лекарств, на которые распространяется покрытие OHP.
Premium — Стоимость страховки.
Лекарства, отпускаемые по рецепту — Лекарства, которые вам назначит врач.
Профилактика — Что вы делаете, чтобы сохранить здоровье и предотвратить заболевание. Например, обследования и прививки от гриппа.
Поставщик первичной медицинской помощи (PCP) — Медицинский работник, который заботится о вашем здоровье. Обычно это первый человек, которому вы звоните, когда у вас возникнут проблемы со здоровьем или вам потребуется помощь.Ваш PCP может быть врачом, практикующей медсестрой, фельдшером, остеопатом, а иногда и натуропатом.
Стоматолог первичного звена — Главный стоматолог, заботящийся о ваших зубах и деснах.
Поставщик — лицензированное лицо или группа лиц, предлагающих медицинские услуги. Например, врач, стоматолог или терапевт.
Продление — Участники программы OHP должны убедиться, что они по-прежнему имеют право на получение медицинских льгот. Это называется обновлением. Это случается каждый год.
Реабилитационные услуги — Услуги, которые помогут вам полностью восстановить здоровье. Обычно они помогают после операции, травмы или злоупотребления психоактивными веществами.
Квалифицированный медицинский уход — Помощь медсестры в уходе за раной, лечении или приеме лекарств. Вы можете получить квалифицированный медицинский уход в больнице, доме престарелых или в собственном доме.
Специалист — Медицинский работник, обученный уходу за определенной частью тела или типом заболевания.
Неотложная помощь — Помощь, которая вам понадобится в тот же день.Это может быть из-за сильной боли, чтобы вы не чувствовали себя хуже или не теряли функции части вашего тела.
Управление здравоохранения штата Орегон: впервые в OHP: План медицинского обслуживания штата Орегон: штат Орегон
Добро пожаловать в план медицинского обслуживания штата Орегон!
Добро пожаловать в Oregon Health Plan (OHP). OHP — это бесплатное медицинское страхование от штата Орегон. Люди, которые соответствуют уровню дохода и другим требованиям, могут получить план медицинского страхования штата Орегон. OHP покрывает медицинское, стоматологическое и психиатрическое обслуживание.Он также охватывает помощь с зависимостями.
Пожалуйста, выполните следующие действия, чтобы начать работу с OHP.
Шаг 1. Познакомьтесь со своим CCO
У OHP есть местные планы медицинского страхования, которые помогут вам использовать ваши льготы. Эти планы называются организациями скоординированного ухода или CCO.Большинство участников OHP зарегистрированы в CCO. Ваш CCO может помочь вам получить необходимое обслуживание. Ваш CCO работает с ближайшими поставщиками медицинских услуг, такими как врачи, консультанты, медсестры и стоматологи. Найдите своего CCO.
Если вы новичок в OHP, ваш CCO отправит вам приветственное письмо и удостоверение личности примерно через две недели после того, как вы получите OHP. Если вам нужно получить медицинское обслуживание до этого, вы можете обратиться к любому поставщику услуг, который принимает OHP.
Нет CCO? Вы не можете быть участником CCO, потому что у вас есть другая страховка или у вас есть медицинская причина для отказа от CCO. Это называется наличием открытой карты или платой за услугу.
Шаг 2. Выберите поставщика
Поставщик первичных медицинских услуг — это тот, кого вы будете видеть для регулярных посещений, получения рецептов и ухода.Вы можете выбрать один, или ваш CCO может помочь вам выбрать один.Поставщиками первичной медико-санитарной помощи могут быть врачи, практикующие медсестры и многие другие. Не забудьте спросить своего CCO о стоматологе и психиатре.
Если вы не выберете поставщика, к которому хотите обратиться, ваш CCO выберет его за вас. Ваш CCO отправит вам письмо с информацией о вашем провайдере. На некоторых карточках удостоверения личности CCO также указан ваш поставщик услуг.
У вашего CCO есть список поставщиков. Найдите свой CCO и нажмите «Каталог поставщиков».”
Нет CCO?Позвоните по телефону 800-562-4620, чтобы получить помощь в поиске поставщика медицинских услуг.
Шаг 3. Записаться на прием
Вы можете записаться на прием к своему провайдеру, как только выберете его.Сообщите своему поставщику медицинских услуг о вашем OHP, CCO и любом другом медицинском страховании, которое у вас есть. Подготовьте свое удостоверение личности, когда будете звонить.
Принесите список вопросов, которые вы можете задать своему провайдеру. Будьте готовы рассказать об истории болезни вашей семьи, а также обо всех рецептах, витаминах и других лекарствах, которые вы принимаете.
Ваш поставщик медицинских услуг может дать вам рецепт или инструкции, которым вы будете следовать позже. Если не понимаете, задавайте вопросы. Ваш провайдер всегда готов помочь.
Нужно подвезти?Поездки бесплатные. Если вам нужна поездка на прием или обратно, позвоните своему CCO. У вас нет CCO? Позвоните в службу поездок OHP в вашем районе.
Нужен переводчик?Ваш поставщик медицинских услуг OHP может помочь вам в его получении. Сообщите в офисе или клинике вашего поставщика медицинских услуг, какой язык вам больше подходит.Сообщите им об этом за один или два дня до приема. Все еще нужна помощь? Звоните 844-882-7889.
Записи и документы в больнице
Чтобы ваша медицинская бригада могла эффективно лечить вас во время и после пребывания в больнице, персонал больницы должен постоянно вести обновленную медицинскую карту (также называемую медицинской картой). Эта информация помогает медицинскому персоналу определить, какое лечение наиболее подходит, и они могут использовать ее, чтобы отслеживать, как вы реагируете на лечение. Вам также может потребоваться заполнить формы и предоставить другую информацию в разное время во время вашего пребывания в больнице.
По закону все больницы и поставщики медицинских услуг должны соблюдать строгие правила конфиденциальности при ведении ваших медицинских записей.
Документы, которые нужно принести в больницу
Перед тем, как отправиться в больницу, неплохо убедиться, что у вас есть все необходимые документы и идентификационная информация. Разным членам медицинской и административной бригад потребуются разные документы. Храните все это в одном месте, чтобы его было легко найти.
Когда вы идете в больницу, вам нужно будет принести:
- личную информацию, такую как данные ближайших родственников
- Карта Medicare
- данные о финансировании (например, частное медицинское страхование, WorkCover)
- аптека или правительственные дисконтные карты
- список ваших текущих лекарств и дозировок
- контактные данные специалиста
- заполненные регистрационные формы (неэкстренные)
- текущие результаты анализов, такие как рентген, сканирование и патология.
Оформление документов во время вашего пребывания в больнице
Для отслеживания вашего путешествия по больничной системе требуется много документов. Когда врачи, медсестры, административный персонал и другие медицинские работники видят вас, они должны знать, на каком этапе вы находитесь со своим диагнозом, лечением или выздоровлением.
Во время посещения больницы вам может потребоваться заполнить:
- форму госпитализации в отделение неотложной помощи
- форму госпитализации
- форму госпитализации (для ночлега)
- форму согласия на лечение
- выписка
- доверенность.
Ваша медицинская карта
Ведение точной медицинской документации является важной частью предоставления медицинских услуг. Это помогает медицинскому персоналу в принятии диагностических и медицинских решений.
Ваша медицинская карта — это документ, в котором подробно описывается ваша история болезни и медицинское обслуживание за определенный период времени. Врачи, медсестры и другие медицинские работники делают записи в вашей медицинской карте обо всем: от болезней, симптомов и результатов медицинских анализов до типов лекарств, которые вам прописали.
Доступ к вашим медицинским картам
Независимо от того, находитесь ли вы в государственной или частной больнице, по закону вам разрешен доступ к вашей медицинской карте. Вы можете запросить копию, просмотреть оригинал или, при определенных обстоятельствах, получить резюме.
Чтобы запросить доступ, вы должны заполнить форму доступа к медицинской карте и предоставить удостоверение личности с фотографией. Доступ к вашим записям связан с расходами, которые варьируются от больницы к больнице. Обратитесь в свою больницу, чтобы узнать подробности.Обработка заявок на получение информации может занять до 45 дней.
Разрешение другим лицам на доступ к вашей медицинской карте
Больницы обязаны по закону защищать конфиденциальность вашей медицинской информации. Информация, относящаяся к вашему медицинскому обслуживанию, может быть использована медицинскими работниками, работающими в больнице, а также теми, кто оказывает вам помощь после выписки из больницы. Больницы обязаны хранить ваши записи в файлах. Это гарантирует, что ваш врач или поставщик медицинских услуг сможет получить к ним доступ позже, если вам потребуется дальнейшее лечение.
Информация будет предоставлена третьим лицам только в том случае, если вы предоставите им письменное разрешение на доступ к вашим записям. Если вы дали кому-либо доверенность на все свои дела, он также может получить доступ к вашим медицинским записям.
Иногда исследователи могут использовать вашу информацию для исследовательских целей и инициатив в области общественного здравоохранения. В большинстве случаев информация деидентифицируется (это означает, что ваши личные данные были удалены).
Поговорите с членом вашей медицинской бригады, если у вас есть опасения по поводу того, как передается ваша информация.Для получения дополнительной информации о конфиденциальности вашей медицинской информации посетите страницу «Конфиденциальность и конфиденциальность в здравоохранении».
Опекуны и медицинские карты
Опекуны играют важную роль в процессе лечения и выздоровления. Однако они смогут получить доступ к вашим медицинским записям только в том случае, если вы предоставите им на это письменное разрешение.
Персонал больницы не уполномочен предоставлять кому-либо конкретную информацию о вашем состоянии или лечении по телефону.Важно вовлекать вашего опекуна во все обсуждения с вашим врачом, чтобы они знали о вашей ситуации.
Куда обратиться за помощью
- Ваш врач (GP)
- Ваша больница
- Персонал больницы
Таблицы успеваемости | Департамент здравоохранения штата Вермонт
Сборы — это прейскурантная цена, установленная больницей до применения каких-либо скидок, списаний, страховых корректировок и т. Д.
Расходы больницы — это расходы на 20 основных стационарных диагнозов и амбулаторных процедур.
Подсчет по больнице — это подсчет 20 основных диагнозов в стационаре и амбулаторных процедур.
Цены по видам услуг
Часто задаваемые вопросы об отчетах о ценах
Почему штат Вермонт сообщает о сборах за больничные и врачебные услуги?
Больницы обязаны сообщать о расходах на «большие объемы медицинских услуг» в соответствии с законом Вермонта (18 V.S.A. § 9405b) с «… достоверной, надежной, полезной и эффективной информацией» пациенты могут принимать информированные решения о своем медицинском обслуживании.
Какие услуги включены в тарифы?
Существует три разных списка: больничные платежи за пребывание в стационаре (коды DRG), больничные сборы за амбулаторные процедуры (CCS — Услуги и процедуры), а также сборы больниц и врачей за общие амбулаторные услуги (коды CPT). Для стационарных и амбулаторных процедур в списке указаны больничные расходы за выполненные ими более объемные процедуры.Для общих амбулаторных услуг список составлен из набора сборов, разработанных на основе просмотра веб-сайтов других штатов, данных о заявках работодателей и данных больниц Вермонта. Там, где это применимо, в этом списке указаны расходы на больницу и врачей.
Почему плата за определенные процедуры различается в разных больницах?
Сборы могут варьироваться в зависимости от уникальных обстоятельств, связанных с заболеванием каждого пациента. Кроме того, в больницах есть уникальный набор обслуживаемых пациентов, а также различные типы и объем услуг, которые они предоставляют.Все эти факторы влияют на плату за услугу.
Является ли сумма, указанная для процедуры, фактической суммой, которую мне придется заплатить?
Суммы, указанные для госпитализации (DRG) и амбулаторных больничных услуг и процедур (CCS), представляют собой среднюю полную стоимость процедуры. Однако на самом деле очень немногие люди платят полную стоимость. Фактическая выплаченная сумма будет зависеть от многих переменных, включая план страхования человека и сложность его / ее процедуры.Суммы, указанные для общих амбулаторных услуг (CPT), представляют собой фактическую цену на эту услугу, указанную в больничном контролере по состоянию на 1 октября (некоторые цены установлены с 1 января).
Что такое Chargermaster?
Chargemaster — это исчерпывающий и специфичный для больницы список всех товаров и услуг, счет за которые может быть выставлен пациенту, страховой компании или другому плательщику. Каждому элементу и услуге присвоен определенный код и соответствующая плата в мастере начислений.Поскольку обычно пациенту предоставляется несколько медицинских услуг, общий счет обычно включает список нескольких услуг для данного визита или приема. Счет пациента — это сумма всего этого набора услуг. Например, выбранные медицинские события для данного пациента могут иметь один или несколько кодов, включенных в окончательный счет за лечение пациента.
Что делать, если у меня есть страховка? Как это повлияет на размер комиссии и сколько мне придется заплатить?
Сумма, которую вы заплатите, зависит от вашего страхового плана.Если вы застрахованы, вы будете платить только доплату, совместное страхование и / или франшизу, требуемую вашим планом, независимо от общей суммы брутто. Ваша страховая компания выплатит больнице оговоренную сумму, которая представляет собой некоторую часть оплаты — обычно меньше, чем полная стоимость. В некоторых случаях к вашей франшизе может применяться договорная скидка.
Что мне платить, если у меня нет страховки?
В некоторых больницах есть политика скидок для пациентов, не имеющих страховки, согласно которой пациент получает скидку от полной стоимости, аналогично скидкам, оговоренным страховыми компаниями.Во всех больницах действует политика бесплатного ухода за малообеспеченными пациентами. Вы можете позвонить в больницу, чтобы узнать о ее правилах и процессе подачи заявления. В больницах есть консультанты по финансовым вопросам, которые помогут ответить на конкретные вопросы и проведут вас через весь процесс.
Включены ли расходы на врача в указанные цены?
Оплата услуг врача включена в список общих амбулаторных услуг CPT, где это применимо. Тем не менее, суммы, указанные для пребывания в стационаре и амбулаторных процедур, НЕ включают расходы врача.Эти расходы включают только больничные расходы.
Как мне найти информацию о расходах на процедуры, не указанные в этом отчете?
Если вы хотите узнать о расходах на процедуры, которые не указаны в списке, позвоните в больницу напрямую и поговорите с их представителем службы поддержки потребителей или с кем-нибудь из отдела выставления счетов. Почти во всех случаях больница может предоставить приблизительную плату, но не может дать вам точную цену. Индивидуальные обстоятельства могут повлиять на окончательную стоимость ухода.
Должен ли я принимать решение на основании перечисленных сборов или есть другие факторы, которые мне следует учитывать?
Сумма брутто — это просто один из факторов при принятии решения о том, куда обращаться за медицинской помощью. Другими факторами, которые следует учитывать, являются местонахождение вашего врача, услуги, предлагаемые конкретной больницей, количество выполненных в больнице процедур, качество отчетов больницы, время ожидания процедуры и т. Д. чтобы задать вопросы своему врачу, чтобы лучше понять варианты, подходящие для вашей личной ситуации.
Откуда берется информация о ценах на эти различные больничные услуги?
Источником информации о ценах на стационарные (DRG) и амбулаторные (CCS — Услуги и процедуры) данные о выписках из больницы Vermont. Информация о выставлении счетов заносится в базу данных, и сборы берутся из базы данных в соответствии с набором согласованных стандартов. Цены больниц и врачей на амбулаторные диагностические услуги основаны на кодексах платы за использование Общей процедурной терминологии (CPT®), которые указаны у руководителя каждой больницы.Больницы сообщают эти цены напрямую в Департамент здравоохранения штата Вермонт.
Приемлемость пациентов
Пожалуйста, сделайте и предоставьте Harris Health копии следующих документов вместе с вашим заявлением (эта информация, документы и подписи необходимы для получения финансовой помощи Harris Health, программ замены лекарств и некоторых федеральных грантов.)
Сотрудники аптеки Harris Health могут Подпишитесь на программы помощи пациентам, чтобы получать бесплатные лекарства от фармацевтических компаний. Вам будет предложено подписать форму согласия и разрешения программы оказания помощи в лекарствах (MAP) (форма № 283233), в которой Harris Health сообщается о необходимости предоставлять вашу личную медицинскую информацию и подписывать любые формы, которые необходимы вам для получения бесплатных лекарств.
1. Идентификационные данные для вас и вашего мужа или жены
- Разрешение на брак / IRS1040 в случае брака
- Декларация и регистрация неофициального брака в случае общего права
- Другое доказательство брака
a. Если вы указали гражданский / неформальный брак в заявлении и у вас есть форма DSHS VS-180.1, эта форма будет принята в качестве доказательства брака.
г. Если вы указали гражданский / неформальный брак в заявлении и у вас нет формы DSHS VS-180.1, загрузите, распечатайте форму THHSC h2057 и заполните ее. Обе стороны должны поставить дату и подписать форму.
И вам понадобится копия одного доказательства с фотографией:
Водительское удостоверение, выданное штатом, удостоверение личности государственного образца, действующий студенческий билет, бейдж текущего сотрудника, паспорт с фотографией, иммиграционные документы США, удостоверение личности иностранного консульства или письмо агентства.
Если у вас нет удостоверения личности с фотографией, вам понадобится копия двух доказательств: свидетельство о рождении
(не для замужних женщин), свидетельство о браке или декларация и регистрация неофициального брака, карточка социального страхования, другой федеральный документ с указанием вашего имени и адрес в округе Харрис, больница или записи о рождении, документы или записи об усыновлении, действующая карточка избирателя округа Харрис, текущая квитанция чека, карточка Medicare или карточка Medicaid.
2. Адрес с вашим именем или именем вашего мужа или жены
Вам нужна копия одного подтверждения, датированного в течение последних 60 дней:
Счет за коммунальные услуги; чековая заглушка; школьная справка для детей до 18 лет; ипотечный купон; Заявление о кредитных картах; сертификационные документы или чеки на пособие от Администрации социального обеспечения или Техасской комиссии по трудовым ресурсам; сертификационные документы из Программы дополнительной помощи в области питания (SNAP) или формы SNAP TF0001; письмо из агентства или письмо Harris Health System Agency; Письмо Medicaid или Medicare; письмо из признанного агентства социальных услуг; деловая почта; справка от лицензированного поставщика услуг по уходу за детьми; или Форма подтверждения места жительства Harris Health System (английский, испанский, вьетнамский), заполненная лицом, не являющимся родственником, не проживающим в вашем доме.
OR
Вам нужна копия одного доказательства, датированного в течение последнего года:
Договор аренды, отдел учета автотранспортных средств, документ о налоге на имущество, документы по автомобильному страхованию, автомобильная регистрация, карточка избирателя округа Харрис, распечатка из IRS последней версии налоговая декларация за год.
3. Валовой доход за последние 30 дней для вас, вашего мужа или жены и детей старше 18 лет, которые живут с вами. В качестве нового требования для завершения вашего права на участие в программе Harris Health каждый член семьи старше 18 лет должен поставить свою подпись и дату в заявлении, чтобы разрешить Harris Health проверить информацию TWC.
Денежный доход, дивиденды и роялти, арендная собственность, алименты, компенсация рабочим, военные выплаты и пособия, текущие квитанции чеков, документы на содержание детей, текущая налоговая декларация IRS 1040 / 1040A (все страницы) для самозанятых лиц, заявление системы здравоохранения Harris формы самозанятости (английский, испанский, вьетнамский), если не подана налоговая декларация, форма подтверждения заработной платы системы здравоохранения Harris (английский, испанский, вьетнамский) (только для заработной платы наличными и личными чеками), письмо о выплате социального обеспечения, письмо о пенсионном вознаграждении , Письмо или чек по делам ветеранов, письмо агентства, доход по форме SNAP TF0001, записи о пособии по безработице или заявление о поддержке системы здравоохранения Harris (на английском, испанском, вьетнамском) при отсутствии дохода.
4. Подтверждение вашего родства с проживающими с вами детьми, которые зависят от вас в плане поддержки :
Свидетельство о рождении, свидетельство о крещении, подтверждение зачисления в дневную школу для учащихся в возрасте от 18 до 26 лет, письмо о выплате пособия по социальному обеспечению с имена иждивенцев, школьные документы или страховые документы с указанием имен родителей и ребенка, иммиграционные заявления в США с именами иждивенцев, указ о разводе или документы о содержании ребенка, форма Попраса ребенка, запись о факте рождения или больничная повязка для младенцев младше 90 дней, свидетельство о смерти предыдущих членов семьи или U.

 by
by